Синдром правого подреберья
Синдром правого подреберья
Проблема диагностической трактовки боли в животе является в современной медицине одной из наиболее сложных. Это обусловлено многообразием заболеваний, при которых боль в животе — ведущий клинический симптом, а также возможным атипичным течением этих болезней.
Проблемы органов пищеварения
За частой жалобой пациента «болит живот» могут скрываться проблемы не только ЖКТ. Поэтому топическая диагностика данного синдрома важна и актуальна. Локализация боли ориентирует клинициста на топографию возможного патологического процесса. Поликлиническим врачам приходится часто сталкиваться с синдромом правого подреберья. Пациенты при этом предъявляют жалобы на боли, чувство распирания и тяжести в правом подреберье.
Синдром правого подреберья чаще всего обусловлен наличием у пациента патологии желчного пузыря и желчевыводящих путей: острый и хронический холецистит, желчная колика, желчнокаменная болезнь, дисфункции билиарного тракта, билиарный сладж, холестероз желчного пузыря (ЖП).
Причинами формирования клинической симптоматики и прежде всего боли в правом подреберье являются расстройства сократительной функции ЖП, желчных протоков, сфинктеров или их тонуса, а также нарушение синхронности в работе ЖП и сфинктерного аппарата. К скрининговым диагностическим тестам при патологии билиарного тракта относятся: клиника, общий анализ крови, дуоденальное зондирование, определение в сыворотке крови билирубина, щелочной фосфатазы, АлАТ, АсАТ, амилазы и липазы крови во время или не позднее 6 часов после окончания болевого приступа; УЗИ печени и желчного пузыря.
Боль в правом подреберье может быть обусловлена патологией и других органов пищеварительной системы: желудка (обострение язвенной болезни, острый гастрит с эрозиями, острое расширение желудка, прободная язва и др.), двенадцатиперстной кишки (обострение язвенной болезни, прободная язва), поджелудочной железы (острый панкреатит, сопровождающийся болью и в правом, и в левом подреберье; рак головки поджелудочной железы), кишечника (ретроцекальный аппендицит).
Боль в животе
Необходимо отметить ряд состояний и заболеваний, при которых также возможно наличие синдрома правого подреберья, но в силу целого ряда причин они диагностируются реже, чем встречаются.
В настоящее время известно более 1000 лекарственных средств, обладающих гепатотоксическим действием. Диагностика медикаментозного поражения печени базируется на анамнестических данных — прием гепатотоксичных препаратов или идиосинкразия медикаментов в прошлом. Сложность диагностического алгоритма заключается в возникновении гепатита или холестаза через 5—90 дней после первого приема лекарственного препарата.
При медикаментозном поражении печени синдром правого подреберья чаще проявляется тупой болью в правом подреберье, часто нерезко выраженной, и умеренной гепатомегалией (не более 2—3 см), наблюдающейся у 2/3 больных. Из сопутствующих симптомов можно отметить желтуху, кожный зуд, диспепсические расстройства, адинамию, обесцвеченный кал. У 90% пациентов отмечается умеренное повышение активности аминотрансфераз (в 2,5—3 раза), преимущественно АлАТ.
Прием лекарственных препаратов (пер-оральные контрацептивы и дакарбазин) может быть и причиной развития синдрома Бадда—Киари (тромбоз печеночных вен). Данный синдром также может развиться у беременных и у пациентов с травмой живота, миелопролиферативными синдромами, системной красной волчанкой, заболеваниями, сопровождающимися дефицитом факторов свертывания, антитромбина III, протеина С и S; онкологическими заболеваниями (опухолями поджелудочной железы, надпочечников и почек; печеночно-клеточным раком). У 25—30 % пациентов не удается диагностировать никаких сопутствующих заболеваний (в таком случае синдром Бадда—Киари называют «идиопатическим»).
Боль в животе отмечается у 80% пациентов и локализуется в правом подреберье. К другим симптомам относятся: асцит (обнаруживается более чем у 90% пациентов), гепатоспленомегалия (встречается часто), желтуха (выражена умеренно и может отсутствовать), печеночная энцефалопатия и кровотечение из варикозно расширенных вен пищевода и желудка (диагностируется реже — в 10—20% случаев). Диагноз у 75% больных ставится по результатам допплеровского ультразвукового исследования печеночных вен (гиперэхогенный тромб в просвете сосуда, уменьшение или отсутствие кровотока или гиперэхогенный тяж на месте одной или более главных печеночных вен). Золотым стандартом диагностики синдрома Бадда—Киари является катетеризация печеночной вены и ангиография.
Продолжая тему возможной сосудистой патологии, следует отметить хроническую ишемическую болезнь органов пищеварения (ХИБОП) в связи с часто встречающимся синдромом абдоминальной боли, который нельзя связать с соматическими заболеваниями органов пищеварения. При холецистоподобном варианте ХИБОП боли в правом подреберье сопровождаются тошнотой, иногда рвотой. При псевдотуморозном варианте боли в правом подреберье и эпигастральной области носят постоянный характер, не купируются спазмолитиками и анальгетиками и могут сопровождаться прогрессирующим похуданием.
Инфекционные и паразитарные заболевания
Перигепатит (синдром Фитц—Хью—Куртиса) изначально был описан как осложнение гонореи. В настоящее время у 75% больных перигепатитом выделяют Chlamydia trachomatis или обнаруживают антитела к ней. В подтвержденных лапароскопией случаях C. trachomatis выделяют из экссудата, покрывающего глиссонову капсулу.
Перигепатит можно заподозрить у молодой женщины с признаками воспалительных заболеваний матки и придатков при появлении в клинической картине боли в правом подреберье при резких движениях и глубоком вдохе, при этом симптомы сальпингита могут быть слабовыраженными. При пальпации обнаруживают болезненность в правом подреберье, которая обычно сочетается с болезненностью придатков и цервицитом (даже при отсутствии явных признаков сальпингита). Воспаление обычно ограничено глиссоновой капсулой и не затрагивает паренхиму печени, поэтому функциональные пробы печени почти всегда нормальные.
Амебиаз — антропонозный кишечный протозооз, характеризующийся язвенным поражением толстой кишки, склонностью к затяжному и хроническому течению и возможностью образования абсцессов в различных органах. Внекишечный амебиаз чаще наблюдается у больных с наличием анамнестических указаний на кишечные проявления амебиаза, однако может развиваться и как первичный амебиаз. Наиболее часто регистрируют амебиаз печени, который может протекать в двух клинических вариантах: в виде абсцесса печени и амебного гепатита.
Описторхоз — природно-очаговый антропозооноз, вызываемый трематодой Opisthorchis felineus (сибирская двуустка), который характеризуется вовлечением в паразитарный процесс наряду с органами обитания паразитов (внутрипеченочные желчные протоки и панкреатические протоки, желчный пузырь) важнейших функциональных систем организма с латентным или клинически манифестным течением в острой и хронической стадиях. Описторхоз из эндемической региональной патологии Обь-Иртышского бассейна, вследствие активной миграции населения в современной России, становится всеобщей проблемой, с которой сегодня могут столкнуться в своей практической деятельности врачи в любом регионе страны.
Можно выделить следующий диагностический стандарт описторхоза: употребление в пищу речной рыбы семейства карповых из эндемического очага; болевого синдрома различной степени выраженности в правом подреберье, вследствие преимущественного вовлечения в паразитарный процесс отдельных структур билиарного тракта и поджелудочной железы; лейкоцитоз с гипер-эозинофилией; наличие в дуоденальном содержимом самих Opisthorchis felineus и их яиц; в кале яиц O.felineus; положительный тест реакции ИФА на описторхоз.
Печеночный болевой синдром
Внезапное возникновение болей в правом подреберье у спортсменов при выполнении ими интенсивных и длительных физических нагрузок во время соревнований или тренировочных занятий в спортивной медицине рассматривается как проявление печеночного болевого синдрома (ПБС). Основным этиологическим фактором развития ПБС является чрезмерная физическая нагрузка в сочетании с нарушениями тренировочного режима. Частота ПБС растет с увеличением спортивного стажа и повышением спортивного мастерства и может достигать 9,5%.
ПБС может встречаться не только у профессиональных спортсменов, но и у лиц, занимающихся оздоровительным бегом. Недостаточное участие диафрагмы в акте дыхания при интенсивных физических нагрузках способствует застою крови в печени и приводит к появлению боли в правом подреберье. Тренировки непосредственно после обильного приема пищи, особенно жирной, также могут быть причиной боли в области правого подреберья.
У женщин «синдром правого подреберья» может быть одним из проявлений предменструального синдрома (ПМС). Клиническая сущность ПМС заключается в появлении во второй половине менструального цикла разнообразных расстройств нервно-психического, вегетативно-сосудистого и обменно-эндокринного характера. ПМС часто «симулирует» заболевания внутренних органов и существенно ухудшает течение экстрагенитальной патологии. Под влиянием избытка эстрогенов развивается дисфункция и отек желчного пузыря и билиарных протоков, что может проявляться болью в правом подреберье, горечью во рту и тошнотой, характерно отсутствие эффекта от приема желчегонных и обезболивающих средств.
Д.И. ТРУХАН, профессор кафедры внутренних болезней и поликлинической терапии ГОУ ВПО «Омский государственный медицинский университет», доктор медицинских наук
синдром правого подреберья
Больные, страдающие псевдоульцерозным синдромом,3‘11‘13‘14“ испытывают такие же неприятные ощущения, как при язвенной болезни: боли в эпи-гастральной области позднего характера, появляющиеся на пустой желудок и затихающие при еде. В отличие от язвенной болезни ночные боли менее обычны и характер их бывает не в виде обострении, а скорее в виде приступов. Также при исследовании желудочного сока, как правило, не обнаруживают данных, типичных для язвенной болезни, т. е. восходящую кривую кислотности и повышенную продукцию соляной кислоты; но результаты могут быть разнообразными, в части случаев отмечается гипохлоргидрия и ахлоргидрия. В этом случае дифференциальный диагноз с язвой двенадцатиперстной кишки более легок. При рентгенологическом исследовании язва не обнаруживается; данные исследования бывают или нормальными или указывают только на временный спазм привратника, раздражение луковицы, или транспилорическое выбухание. Неприятнью ощущения длятся с одинаковой интенсивностью в течение ряда лет и десятилетий, и даже после длительного течения не появляется ни язва, ни ее осложнения. Следовательно, речь не идет о «преульцерозной стадии».
Этот синдром может иметь различные причины, в большинстве случаев функциональные: главным патогенетическим фактором бывает повышенная мотори-ческая активность и раздражительность пилородуоденального отдела (синдром пилородуоденальной раздражимости). В последнее время обращают внимание на то, что основой, возможно, является хроническим дуоденит;12 но корелляция клинических признаков с данными биоптического исследования должна быть еще проверена.
Довольно частой находкой является транспилорическое выбухание слизистой желудка и здесь возникает вопрос: как следует оценивать этой факт:
^ было «открыто» рентгенологами в сороковых годах нашего столетия и быстро проникло в клинику. Дальнейшая судьба этой «новой болезни» похожа на судьбу многих других подобных открытий: после первоначального бурного распространения пришли к заключению, что большинство описанных данных является физиологическими состояниями и не имеют клинического значения. В настоящее время нозологическое значение признается только за состояниями с выраженными симптомами. Рентгенологическим признаком является: 1. широкий привратник, часто с рельефом выб ухающих желудочных складок, 2. выпуклое выпячивание основания луковицы в виде зонта или цветной капусты (рис. 132).
^ этого выбухания бывают, во-первых, функциональными: гипер-кинезия препилорической части желудка, в результате которого постепенно освобождается желудочная слизистая от подлежащей соединительной ткани и появляется втягивание ее в привратник, во-вторых, органическими: пре-пилорические полипы или огромные складки, впячивающиеся в привратник при опорожнении желудка и втягивающие с собой окружающую слизистую. Частым осложнением является кровотечение из ущемленной слизистой, или небольшое и хроническое, или и большое, явное.
Различные степени транспилорического выбухания временами обнаруживаются случайно и у здоровых лиц. Но в большинстве случаев этот факт связан с желудочной диспепсией раздражающего типа, или с пэевдоульцерозным синдромом. Весьма вероятно, что неприятные ощущения здесь обусловлены в большей степени основным функциональынм расстройством, чем собственным выбуханием. Главным клиническим проявлением выбухания является, вероятно, только кровотечение. Поэтому также радикальное хирургическое лечение показано только изредка у больных с определенными рентгенологическими дан-
Рис. 132. Транспилорическое выпадение слизистой желудка в луковицу. Широкий канал привратника (Ч I—), дефект в основании луковицы, имеющий форму цветной капусты, сетевидное наполнение борозд между выбухающими складками. ными и с угрозой кровотечения, а главным образом в тех случаях, где выбуханне-вызвано полипом или другим абнормальным образованием.
^ псевдоульцерозного синдрома и язвенной болезни нелегок, главным образом, при наличии кислотности на высших границах нормы или при повышении ее, а также в начале расстройства; здесь может оказаться, что поверхностная язва при первом обострении не проявится рентгенологически отчетливо или останется незамеченной. Но если с этим синдромом встречаются после многолетней длительности, дифференциальный диагноз не труден, т. к. невозможно допустить, чтобы после такого длительного периода язва не была бы обнаружена при рентгенологическом исследовании.
До тех пор, пока определенно не будет доказана его органическая основа (дуоденит), этот синдом будет относиться к функциональной желудочной диспепсии, а именно к типу раздраженного желудка (стр. 203). В таком случае главным лечебным средством будет успокоение вегетативной системы, подавление гипермоторики и других проявлений раздражимости. В большинстве случаев нет нужды устанавливать нетрудоспособность, за исключением тех ситуаций, когда ее признают и при функциональных расстройствах (стр. 547), и кроме начального периода расстройства, когда решают вопрос, не идет ли речь о язвенной болезни.
ПСЕВДОАППЕНДИЦИТ
Правая подвздошная область, наряду с эпигастрием, является вторым местом по частоте локализации абноминальных болей и неприятных ощущений. При достаточно глубокой пальпации здесь почти всегда можно вызвать болезненность и диагноз «хронического аппендицита» затем напрашивается сам собой. Рентгенологическое исследование якобы поддерживает этот диагноз, выявляя отсутствие наполнения червеобразного отростка, прерывистое наполнение, фиксацию аппендикса и т. п. (стр. 91).
В правой подвздошной области уже анатомически имеется предрасположенность к повышенной чувствительности: слепая кишка является самым широким отделом толстой кишки; давление внутри кишки, обусловленное, главным образом, газом, проявляется здесь в наи-болыией степени и напряжение стенки при метеоризме здесь будет наибольшим. Далее здесь имеются частые варианты и аномалии прикрепления слепой кишки, которая может быть или слитком свободной (coocum mobile) или, наоборот, фиксированной, лежащей более или менее ретропоритонеально. Брыжейка слепой кишки, а, вероятно, и брыжейка червеобразного отростка, содержат чувствительные волокна спинального происхождения; тем самым объясняется острый, локализованный, «соматический» характер болей, возникающих в этой области. В илеоцекальной области находится также мощная лимфатическая система, которая особенно у детей бывает местом воспалительных острых и хронических реакций. Источником болезненных ощущений может быть и птоз правого яичника.
Другой причиной болей и болезненности в этой области, бывает солярный синдром, а именно «болезненная точка» под бифуркацией аорты над сплетением около правой подвздошной артерии: эта артерия, как известно, проходит более поверхностно, чем левая ветвь и этим объясняется и большая болезненность ее сплетения.
Как видно, имеется ряд функциональных и анатомических предпосылок цля того, чтобы правая подвздошная область стала источником болезненных ощущений, как спонтанных, так и пальпаторных. Популярность аппендицита настолько велика, что легко приковывает к себе внимание и врача и больного, и это закрепляет болезненное состояние у чувствительных и внушаемых лиц. Хирургическое лечение настолько несложное, что червеобразный отросток легко удаляют только при подозрении.
Т. наз. хронический аппендицит представляет собой проблематическое заболевание. Червеобразный отросток может заболеть острым воспалением, так же как и другие органы с накоплением лимфатической ткани, или острым роцидивирующим воспалением; вследствие этих заболеваний червеобразный отросток может рубцеваться, склеротизиропаться или облитер|гров;1ть
На проблему «хронического аппендицита» в литературе имеются различные взгляды; некоторые авторы видят в нем источник патологических рефлексов для других органов и причину их заболевания, напр., язвенной болезни или заболеваний желчного пузыря. Мы этот диагноз но применяем, т. к. полагаем, что воспаление червеобразного отростка является в основе острым или остро рецидивирующим заболеванием. В этих случаях подходящим является также хирургическое лечение. Последствия острых воспалений, т. е. рубцевание, облитерация, деформация и др. только в виде исключения могут быть источниками неприятных ощущений. В большинстве случаев они представляют собой не клиническое заболевание, а состояние после заживления и, следовательно, нет поводов для их лечения.
При болезненных состояниях в правой подвздошной области мы попытаемся выяснить причину: раздраженная толстая кишка, солярный синдром, блуждающая почка, подвижная слепая кишка и т. п. Для остальных невыясненных случаев подходит диагноз псевдоаппендицит или «синдром правой подвздошной области»; тем самым определяется направление лечения, в основе которого лежит успокаивающая психотерапия.
^
Аналогично тому как боли в правой подвздошной области привлекают внимание к червеобразному отростку, боли в правом подреберье вынуждают подумать о желчном пузыре. Но за исключением билиарной диспепсии, желчное происхождение которой бросается в глаза (стр. 475), заболевания желчного пузыря не вызывают ни постоянных, ни ежедневных болей без других признаков желчного расстройства (задержка желчи, рефлекторное поражение желудка и др.). Часто думают о «желчных дискинезиях», но в действительности функциональные расстройства желчного пузыря без других проявлений функциональной диспепсии встречаются только изредка, кроме постхолецистэктомического и постгенатического синдрома (стр. 491. и 445).
Причины боли в этой области бывают обусловлены или спайками между печенью и париетальной брюшиной (перигепатит, рис. 113) или корешковой болью на уровне Th 7—9 (стр. 36), которая напоминает расстройства, обусловленные поражением желчного пузыря, и поясной иррациацией, или раздраженную толстую кишку с преимущественной локализацией дискинезии в области печеночного изгиба (синдром правой флексуры); такой тип раздраженной толстой кишки может не сопровождаться явным изменением кала. Особенно упорные неприятные ощущения этого типа возникают при расположении толстой кишки между печенью и диафрагмой (синдром Килаидити); это нарушение локалиазции может быть и только временным, и в таком случае уместно произвести рентгенологическое исследование (нативное и с наполнением) в период проявления неприятных ощущений.
Синдром правого подреберья много раз приводил к напрасным холецистэкто-миям, а эта операция вела особенно часто к развитию постхолецистэктомических расстройств, если был удален желчный пузырь с сохраненной функцией (синдром потери функционирующего желчного пузыря, стр. 492). Разумеется, врач не будет без вины даже в том случае, если в функционирующем желчном пузыре был найден камень-солитер.
Главным лечебным придщипом является предохранение от непоказанной холецистэктомии и успокоение больного. Собственное лечение должно было бы быть каузальным. Перигепатит после инфекционного гепатита часто обусловливает боли в течение рйда лет, и больным больше всего помогает разъяснение и сознание того, что речь идет не о тяжелой болезни.
^
Болезненные неприятные ощущения в левом подреберье имеют особый оттенок, поскольку часто вызывают подозрение на заболевание сердца. В действитольности некоторые из этих состояний вызывают расстройства сердечной деятельности, во-первых, вследствие давления на диафрагму, во-вторых, рефлекторным путем. Этот синдром комбинированных абдоминальных и сердечных расстройств называют гастрокардиальным синдромом.
Абдоминальный компонент обычно состоит из повышения содержания газа, во-нервых, в селезеночном изгибе толстой кишки, где для этого имеются анатомические условия в остром изгибе, во-вторых, в желудке — увеличенный желудочный воздушный пузырь. Оба состояния ведут к повышению левого купола диафрагмы, а тем самым к изменению положения сердца, что у чувствительных лиц проявляется подавленным настроением, прекордиальной депрессией, ускорением сердечной деятельности и отклонениями электрокардиограммы при изменении сердечной оси.
Этот гастрокардиальный синдром функционального характера необходимо отличать от аналогичных неприятных ощущений, которые возникают при грыже пищеводного отверстия диафрагмы, с одной стороны, вследствие задержки газа в желудочном воздушном пузыре, с другой стороны — вследствие рефлекторных влияний.
Также здесь будет уместно попытаться определить патофизиологическую или патологоанатомическую основу неприятных ощущений и в зависимости от этого проводить лечение. Методика лечения будет большей частью консервативной и будет направлена опять главным образом на успокоение повышенной вегетативной раздражительности и на отвлечение внимания от органического объяснения.
^
Различают лечение основное и специальное:
I. Основное лечение в сущности одинаковое для всех видов функциональных расстройств, т. к. в терапии большее значение имеют причины, чем признаки. Функциональные и невропатические расстройства в связи с их большой пестротой и разницей клинических проявлений в сущности имеют одинаковые условия для развития: повышенную чувствительность и раздражительность нервной системы, психическое напряжение и конфликтные ситуации, нерегулярный образ жизни. Основное лечение, следовательно, будет направлено против этих патогенных факторов с помощью одних и тех же средств и при клинически различных симптомах, но в различном соотношении в зависимости от того, каким образом и какой из них будет преобладать у отдельных больных.
II. ^ наоборот, отличается у отдельных синдромов и носит как можно более симптоматический характер.
Что касается лечебного питания, то основные принципы его общие для всех функциональных расстройств и также относятся к основному лечению; в отдельных случаях диетические предписания частично отличаются и, следовательно, должны быть разобраны при специальном лечении.
В этом месте разберем основное лечение; специальные лечебные методы приведены при отдельных расстройствах.
^
1. Каждый больной должен быть прежде всего тщательно исследован, чтобы врач имел диагностическую уверенность, а больной сознание, что было сделано все для исключения тяжелого заболевания, особенно рака. Если речь идет о больном, который был ранее обследован, необходимо проверить, а при необходимости, и дополнить старые исследования.
2. Как только исследование будет закончено и диагноз установлен, не следует подвергать больного дальнейшим исследованиям, если для этого нет важного повода; дополнительные исследования ослабляют веру больного в правильность диагноза, и они должны быть отклонены с указанием на то, что они являются напрасными и вредными.
3. После установления диагноза следует разъяснение, которое должно быть центральным пунктом лечения; необходимо рассказать больному — применительно к его пониманию — о сущности функциональных расстройств, об условиях их развития, подчеркнуть, что они не угрожают жизни и никогда не ведут ни к серьезным осложнениям, ни к раку.
4. Больной должен получить план лечения на длительный период.
5. Главным лечебным мероприятием является беседа с врачом: при ней устанавливается дружеский контакт врача с больным, который приобретает вследствие этого веру в то, что врач взял на себя ответственность за состояние его здоровья и будет заботиться о его выздоровлении. В лечебной беседе разбирают жалобы больного и рассеивают его опасения, в особенности часто встречающуюся карцинофобию. Иногда бывает достаточно одной беседы — собственно в этом случае только тщательный анамнез и разъяснение, в других случаях необходим более частый контакт с врачом, или регулярные посещения врача, при которых всегда заново необходимо разобрать длящиеся или новые неприятные ощущения и дать больному новые успокаивающие заверения.
6. Если из анамнеза выясняется, что в патогенезе принимает участие специальная психическая нагрузка или конфликтная ситуация, необходимо указать на ее патогенное влияние и разобрать возможность ее устранения.
7. Предписанные лекарственные препараты, и симптоматические, необходимо назначать, объясняя больному их действие с сугестивным наставлением.
^
1. Необходимо придерживаться основ физической и психической гигиены, в особенности следить за достаточным отдыхом и сном, соответствующих развлечениях и рассеивании.
2. Необходимо рекомендовать воздержание или разумное ограничение курения, употребления алкоголя и кофеина и других нездоровых привычек. При этом необходимо индивидуально решить вопрос в том смысле, что возможно, что запрещение — или лучше рекомендация — будет соблюдаться больным, или больной будет обманывать врача, что привело бы к нарушению взаимного доверия и лечебного эффекта. Также следует учитывать, чтобы строгое соблюдение запрещения не вызвало более неблагоприятных последствий, чем снисходительная точка зрения; особенно это относится к курению.
3. В отношении питания не следует давать шаблонных рецептов, лучше узнать у больного о его привычках и разобрать с ним его меню в зависимости от его вкусов и склонностей. Пищу больной должен принимать регулярно, по-возможности в одни и те же часы (условные рефлексы), небольшими порциями и, главное, в состоянии покоя и психического настроения. Перед главной едой необходима короткая разрядка, лучше всего прогулка или физические упражнения и дыхательные упражнения.
4. Количество пищи необходимо установить в зависимости от веса тела. Количество блюд индивидуально, оно должны выбираться так, чтобы больной был их способен переварить.
5. Если работа больного не позволяет делать дополнительные перерывы, то лучше довольствоваться в период работы небольшими вторыми завтраками, а основную еду отложить на период после окончания работы.
6. Пища должна быть смешанной, основные блюда должны содержать по возможности все основные питательные вещества.
7. Зубы должны быть в порядке и жевание достаточным.
8. При каждом расстройстве пищеварения запрещены продукты питания, вредное влияние которых на пищеварительные органы является бесспорным. К нем относятся: а) сильно разогретые жиры, особенно в комбинации с кореньями, с луком и чесноком, напр. сок, образующийся при изготовлении жаркого, супы, соусы и овощи с поджаренной мукой, жареное мясо и мучные изделия; б) свежее дрожжевое тосто и мучные изделия; в) плотная клетчатка (твердые, корешковые овощи, фрукты с косточками, фруктовая кожура); г) консервированные продукты, дичь, выдержанные сыры; д) молоко и молочные продукты разрешают по индивидуальной переносимости, которая при желудочных диспепсиях бывает в большинстве случаев хорошей, при кишечных дис-.”тепсиях, особенно сопровождающихся поносами, в большинстве случаев плохой; е) Не следует назначать кашицеобразную пищу, т. к. жевание способствует перевариванию; ж) не следует огулом запрещать курение, уксус, соль и другие вкусовые приправы, без которых пища является однообразной.
9. Важным принципом лечения функциональных и невропатических расстройств является смена обстановки, питания, лекарств и т. д.6 Физическая работа должна чередоваться с состоянием покоя, психическая работа с физической деятельностью. Механизм смены действует также при лечении в домо отдыха, в санатории и на курорте.
10. Рекомендуется закаливание и физическая тренировка путем занятий спортом, прогулками, работой и т. п.; хорошо зарекомендовала себя лечебная физкультура, которая соединяет физические упражнения с коллективной психотерапией.
^
Прежде всего необходимо подчеркнуть, что медикаментозное лечение функциональных расстройств имеет меньшее значение, чем психотерапия и урегулирование образа жизни. Часто оно имеет скорее сугестивное, чем фармакологическое значение. Обоснованными являются следующие лекарственные препараты:
^ Они имеют наибольшее значение при расстройствах, обусловленных повышенной нервной чувствительностью и раздражительностью; наоборот, они не подходят для вялых, ослабленных лиц и лиц с подавленным настроением.
Из седативных препаратов подходящими являются: фенобарбитал, гистепс, беласпон, пасит, валоседаы, бромизовал, калаброн и т. п., почти все несколько раз в день через полчаса или через час после еды. В настоящее время большой популярностью пользуются атарактики (мепробомат, хлорпромазин, гваякуран), которые применяют у амбулаторных больных с функциональными расстройствами в дозе 2—4 таблетки ежедневно, в то время как госпитализированным больным, напр., при лечении яявонной болезни или язвенного колита, назначают двойные дозы. Аналогичное благоприятное влияние оказывает ли-бриум.
Витамины. Почти каждый больной с более или менее длительной диспепсией имеет какую-нибудь витаминную недостаточность. Кроме нормализации питания необходимо назначить периодически особенно витамины, растворимые в воде (В + С).
^ имеют значение, главным образом, при пищеварительных расстройствах, связанных с отсутствием аппетита и с пониженным весом.
Пероральньге тонизирующие препараты (органные экстракты, медипинальные вина) иногда плохо переносятся больными. Мышьяк действует хорошо, но опасаются его карпиногенного влияния при более длительном применении. Растительные горечи (tinct. ашага и linct. chinae сотр.) переносятся хорошо. Эффективно инсулиновое лечение, при котором вводят ежедневно или через день 10—15 ед. инсулина В Спофа подкожно перед какой-нибудь главной едой. Для повышения веса можно одновременно вливать 20—100 мл 20% глюкозы в вену. Наилучшие результаты дают анаболические гормоны.
Алкалоиды. Для лечения спастических состояний лишь в виде исключения можно применять алкалоиды, так же как напр., атропин или папаверин, всегда лишь кратковременно. Для подавления спазмофилии лучше всего назначать кальциферол, напр., несколько ударных доз iniadiu forte с интервалом в несколько дней. При острой необходимости можно также вводить кальций внутривенно (напр., калаброн).
^ При расстройствах аллергического характера, при некоторых коликообразных состояниях — му-козной колике, например — наиболее эффективным опять-таки является применение кальция с витамином D.
^ ликвидируют только возможные кожные проявления (крапивницу), но главным образом, оказывают седативное влияние.
Противобактериалъные препараты. Нарушение кишечной флоры и размножение абнормальных штаммов может иметь различные причины и одной из них является нарушение подвижности, которое бывает основным патофизиологическим отклонением при функциональных кишечных диспепсиях. Поэтому дисбактерия бывает одним из сопутствующих явлений при этих расстройствах, и кишечная дисмикробия, т. е. повышенное брожение и гниение, одним из симптомов.
Среди населения, а иногда и среди врачей, часто создается впечатление, что угнетение патологически разросшейся кишечной флоры антибиотиками могло бы излечить это расстройство. Но как показывает опыт с кишечными расстройствами после применения антибиотиков — эти препараты еще больше нарушают рановесие; следовательно, их применение при функциональных кишечных расстройствах невыгодно и часто еще более усиливает расстройство (стр. 325).
^ «Мельничный источник» и другие минеральные воды эффективны особенно при состояниях с запором, а именно в виде одно-моментного приема утром перед завтраком. Систематическое лечение курсом минеральных вод имеет значение, главным образом, только на курорте.
^
Неврозы с мнимыми расстройствами пищеварения, психопатии и солярные синдромы оцениваются по инструкциям, установленным для неврозов. Гастроэнтерологичсская симптоматология имеет здесь второстепенное значение и сама по себе не является решающим критерием трудоспособности. В противоположность этому, функциональные расстройства пищеварительных органов и нейродигестивная астения — несмотря на их этиологическое родство — представляют собой заболевания пищеварительного аппарата и, следовательно, могут оцениваться с этой точки зрения.
Определенным поводом к установлению нетрудоспособности является плохое состояние питания, похудение, анемия. Здесь необходим покой для того, чтобы было проведено седа-тивное и общеукрепляющее лечение, если можно до нормализации. Длительность периода нетрудоспособности в этом случае будет пропорциональна степени физической нагрузки при работе. Необходимо отличать конституциональную худобу и бледность, которая у этих лиц часто встречается и не исключает хорошую трудоспособность.
Но и при удовлетворительных величинах веса и данных гсмограммы рекомендуют установить нетрудоспособность на более короткий период, равный одной или более неделям, у лиц с переутомлением и с перераздражением, особенно с более выраженными психоневротическими признаками (бессоница и т. д.). Если глчвным патогенным фактором является напряжение, связанное с работой, то отдых и освобождение от рабочего напряжения относится к наиболее аффективным лечебным средствам. Наоборот, если конфликтное состояние вытекает из домашней среды, то установление нетрудоспособности не имеет смысла, если оно не будет связано с переменой обстановки. Всегда необходимо настаивать на регулярном диетическом питании и на гигиене питания (достаточное количество времени, еда в состоянии психического покоя и в благоприятной обстановке). Неподходящими являются виды работы, не позволяющие соблюдать регулярный гигиенический обрая жиаии (невозможность отдыха, нерегулярные и ночные смены), или связанные с постоянным напряжением внимания, и тем самым истощающие нервную систему (работа на конвейере, преподавание и т. п.). Физическая рябота сама по себе не вредна, если не является изнуряющей, и даже, наоборот, смена умственной деятельности физической часто оказывает лечебное воздействие.
Литература
Расстройства нервной регуляции и болезненные брюшные синдромы неорганической этиологии
1. Alvares, W. С.: Nervousness, indigestion and pain. New York, 1947.
2. Alvarez, W. С. (Edit): Pseudo-ulcer. Gastroenterology 14: 321, I960.
3. Bykov, К. М.; Mozkova kura a vnitrni organy. Praha, 1964.
4. Dostal, J.: Vyhrez zaiudecni sliznice vratnikem do dvanactniku. Vnitmi Lek. 2: 110, 1956. 6. Janota, О.: О tak zvane mentaini anorexii. Thorn, sbirka c. 361, Praha, 1966.
6. Mafatka, Z.: Lecenf zmenou. Prakt. Lek. (Praha) 26: 210, 1946.
7. Mafatka, Z.: Neurodigestivni asthenie. Oas. Lek. ces. 89: 449, I960.
8. Mafatka, Z.: Solami syndrom. Cas. Lek. ces. 93: 660, 1964.
9. Mafatka, Z.: Neplynove vzedmuti bricha. 6s. Gastroent. Vyz. 10: 428, 1966.
10. Mafatka, Z.: Poruchy nervove regulace v gastroenterologii. Activ. nerv. sup. (Praha) 1: 46, 1969.
11. Barfred, A.: Pseudoulcer and true peptic ulcer. Proc. World Congress Gastroent., Baltimore, 1959.
12. Beck, I. T. a spol.: Chronic duodenitis: A clinical pathological entity? Gut 6: 376, 1966.
13. Demote, M.:Maladie ulcereuse du duodenum sans ulcere-lesion. Arch.Mal. Appar. dig. 49:426, I960.
14. Nedbal, J., Mafatka, Z.: Pseudoulcerosni syndrom. Prakt. Lekar 46: 167, 1966.
15. Vesely, К. Т., Horuckova, E.: ticast psychologickych faktoru pri rozvoji funkcnich poruch traviclho ustroji. Os. Gastroent. Vyz. 19: 346, 1965.
16. Warner, R. В. P.: Hyperserotoninemia in functional gastrointestinal disease. Ann. Int. med. 69 ! 464, 1963.
^
Необходимо различать: 1. пищевую аллергию (алиментарную), т. е. аллергические проявления, возникающие после употребления некоторых пищевых продуктов: а) в различных областях тела; б) в пищеварительном аппарате;
2. аллергические заболевания пищеварительного аппарата, вызванные али-ментарпымн и другими аллергенами.
^ а) Бесспорен факт, что пищевые продукты могут играть роль аллергенов. В первую очередь примером являются, главным образом, экстрадигестив-ные проявления, напр., крапивница. Многие авторы предполагают такой патогенный механизм и при других аллергических заболеваниях, напр., при бронхиальной астме; но если здесь и имеется какая-нибудь связь, то скорее это будет касаться только отдельных случаев.
Оригинальное предположение высказал Амерлинг (Amerling)1 относительно того, что аллергический механизм проявляется при астме вследствие кишечных расстройств (дис-микробия), обусловленных пищей. Амерлинг наблюдал, что у больных развивались приступы астмы в период высокой дисмикробии, но не развивались после голодания или при употреблении «легкой пищи», при которой кишечный химизм, проявляющийся количеством бродильных и гнилостных процессов, восстанавливается до нормы. б) Значение пищевой аллерши для заболеваний пищеварительной системы представляет собой широкий вопрос, к которому можно относиться по-разному. Он тесно связан с диететикой. Одним из наиболее выраженных признаков заболеваний органов пищеварения является то, что при них необходимо соблюдать определенную диету. Это требование опирается на тот факт, что некоторые продукты питания и блюда оказывают неблагоприятное вляние на течение этих заболеваний и на неприятные ощущения, обусловленные ими. Например, известно, что при язвенной болезни вредное действие оказывают пережаренные жиры, при холелитиазе концентрированные жиры, при пострезекционных осложнениях — молоко и сладости и т. д. Употребление этих продуктов влечет за собой появление или ухудшение расстройств; соблюдение диеты поддерживает больного в состоянии без неприятных ощущений и ускоряет заживление. Если все эти неблагоприятные реакции на употребление вредных пищевых продуктов обозначить как аллергию, то это понятие приобретает очень широкое значение, включающее в себя почти всю гастроэнтерологию. Очевидно, непереносимость некоторых пищевых веществ у большинства больных является не причиной, а следствием основного заболевания.
Весьма наглядно это демонстрирует аллергия на молоко при пострезекционных состояниях. Больной с язвенной болезнью, который до того времени очень хорошо переносил молоко. даже преимущественно питался молоком, от момента операции не переносит молоко и после употребления его у больного появляются боли, тошнота, понос, даже после небольших количеств молока. Ясно, что аллергия на молоко в этом случае непосредственно обусловлена укорочением после резекции желудка, когда молоко попадает в тонкий кишечник без достаточного предварительного переваривания в желудке. Естественно, было бы парадоксальным считать эту «аллергию» причиной построзекционного синдрома.
Так же бывает и при многих других заболеваниях пищеварения. Более трудным бывает решение этой проблемы при функциональной диспепсии. Некоторые аллергологи2‘6‘7 видят в этих расстройствах результаты пищевой аллергии и аргументируют это тем, что после исключения вредных пищевых продуктов и блюд, т. е. при т. наз. исключающей диете, патологические признаки улучшаются или ликвидируются. Но при более подробном анализе и здесь оказывается, что эта непереносимость возникает только в течение заболевания, что является признаком т. наз. функциональных расстройств, и не их причиной. Во многих случаях такие проявления гиперсенситивности обусловлены условными рефлексами, а не аллергией.
Мы считаем более уместным применять в обычной диететике более общие термины — непереносимость или чувствительность, а термин аллергия оставить для особых случаев, о которых будет упомянуто далее.
В самое последнее время из понятия «пищевая аллергия» выделился синдром непереносимости молока вследствие дефицита кишечной лактазы (стр. 367). И хотя до сих пор неясно, какую долю неприятных ощущений после употребления молока можно приписать этому патогенезу, главное значение этого факта заключается в том, что он выявил новые возможности развития патологических симптомов в гастроэнтерологии.
^ На знании типичных видов непереносимости до известной степени основана диетотерапия заболеваний пищеварения. Некоторые диеты получают на этом основании названия. Желудочная или щадящая диета исключает особенно острые приправы и пережаренные жиры, к которым чувствительны больные с язвенной болезнью, с раздраженной толстой кишкой и с вторичными желудочными расстройствами. Желчная диета исключает, главным образом, концентрированные жиры, которых не переносят больные с холелитиазом. Безостаточная диета исключает Солее плотную клетчатку, которую не переносят больные с раздраженной толстой кишкой и с воспалительными поражениями кишечника. Больные после резекции желудка (особенно II типа) обладают повышенной чувствительностью к молоку, молочным продуктам и к сладостям. При функциональном поносе отмечается непереносимость молочного белка и яичных блюд; часто решает вопрос приготовление блюда (напр., молоко в чае переносится, яйца, сваренные всмятку — кет). При нейродигестивной астении отмечаются разнообразные виды непереносимости, отличающиеся индивидуально; у некоторых больных, как уже было описано (стр. 53^ может создаться впечатление о первичной пищевой аллергии.
О п^-щевой аллергии можно говорить в тех случаях, где симптомы имеют характер первичной повышенной чувствительности. Следовательно, они характеризуются скорее пароксизмальными неприятными ощущениями, становящимися постоянными в зависимости от употребления соответствующего антигена. Особенно так бывает у лиц в остальном здоровых с нормальным пищеварением, у которых расстройства пищеварения, напр., рвота или понос, появляются псегда после употребления ароматических фруктов, раков, белого вина и т. п.: аллергический характер заболевания подчеркивается еще больше, если одновременно появляются и другие аллергические симптомы, напр. крапивница.
Между таким образом отграниченными состояниями и другими проявлениями пищевой непереносимости, особенно при хронических диспептических состоя-пиях, имеется ряд переходных форм, и поэтому необходимо быть осторожным Jipir постановке диагноза «аллергия». В сомнительных случаях об аллергическом происхождении говорят также следующие обстоятельства: 1. несоответствие между непереносимостью продукта, не создающего особой нагрузки для переваривания, и относительно хорошей переносимости других пищевых продуктов, и т. наз. тяжелых; 2. несоответствие между незначительностью дозы и величиной реакции (напр., небольшой глоток молока вызывает кишечную колику); 3. расстройства скорее пароксизмальньге, преимущественно моторические (рвота, понос); 4. одновременное наличрге других аллергических проявлений, напр., крапивницы.
Синдром правого подреберья
 Довольно часто, идя на прием к терапевту, люди жалуются на ноющую, тупую боль в правом подреберье.
Довольно часто, идя на прием к терапевту, люди жалуются на ноющую, тупую боль в правом подреберье.
Синдром «правого подреберья» является индикатором большого количества разных заболеваний, однако бывает так, что дискомфорт в правой части тела беспокоит и вполне здоровых людей.
В этой области находятся такие важные органы как почка, поджелудочная железа, желчный пузырь, печень, диафрагма. Сейчас мы поговорим о том, что может вызвать боль в спине, правом подреберье и в правом боку.
Возможные причины боли
Боль в правом подреберье может быть результатом определенных болезней:
Если посмотреть на статистику, то основная масса людей жалуются на боль в правом подреберье из-за заболеваний желчного пузыря.
Боли в правом подреберье спереди
Если болит справа под ребром спереди, причиной могут быть заболевания таких органов, как:
- гепатит, цирроз, застой желчи;
- острый или хронический холецистит, желчекаменная болезнь;
- панкреатит, рак поджелудочной;
- язва 12-перстной кишки и аппендицит;
- диафрагмальные грыжи;
- инфаркт миокарда или при стенокардия;
- опоясывающий лишай;
- плеврит, пневмония;
- лямблиоз, амебиаз, описторхоз.
Боли в правом подреберье сзади
В этой области чаще всего болят травмы нижних ребер, межреберные нервы, правая почка, надпочечник, нижняя полая вена.
Чаще всего боль в данной области связана с патологией правой почки – пиелонефрит (хронический или острый).
Боли в правом подреберье отдающие в спину
Если болевые ощущения отдают в спину, тогда причины могут быть в следующем:
- Воспалена печень, при вирусных гепатитах и других отклонениях в работе органа;
- При травмах кишечника, желчного пузыря и правой части диафрагмы;
- При грыже позвоночника, остеохондрозе, артрозах межпозвонковых суставов;
- При воспалении желчного пузыря и дискинезии желчевыводящих путей;
- При панкреатите, язве и других патологиях поджелудочной железы;
- При почечной патологии, абсцессах, гнойниках и камнях в почках.
Ноющая, тупая боль в правом подреберье
Тупая ноющая боль – частый признак хронического воспаления. Такой характер болей у следующих патологий.
- Острый и хронические гепатиты, цирроз, рак печени, паразитарные поражения правой доли печени.
- Пиелонефриты, гидронефроз, апостематозный нефрит, опухоли почек на поздних стадиях.
- Хронический каькулезный и некалькулезный холециститы вне обострения, холангиты.
- Колиты легкой степени, дивертикулез кишечника.
- Опухоли надпочечников.
Постоянная боль характерна для опухолей, метастатических поражений внутренних органов, паразитарных кист печени, переломов ребер.
Боль при физических нагрузках
Очень часто боль в правом подреберье возникает при физической нагрузке (беге, быстрой ходьбе), которая может носить покалывающий или ноющий характер. Как правило, причина возникает в том случае, если эта нагрузка началась резко и с высоким темпом.
Соответственно при такой нагрузке усиливается кровоток, и большой поток крови направляется в печень, вызывая растяжение ее капсулы, и рефлекторно проявляется болью.
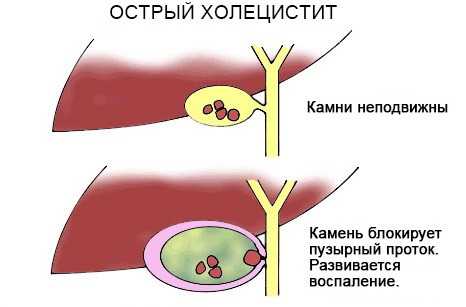
Острый холецистит
Наиболее опасная форма заболевания развивается бурно, сопровождается ярко выраженными симптомами:
- сильной приступообразной болью в области желчного пузыря;
- ухудшением самочувствия;
- тошнотой и многократной рвотой;
- повышением температуры тела;
- отсутствием аппетита;
- нарушением пищеварения (запором, диареей, повышенным газообразованием в кишечнике).
Хронический холецистит
Основным симптомом хронического холецистита является боль в правом подреберье – длительная либо приступообразная, отдающая в лопатку и правое плечо. Она может распространяться на достаточно широкую область грудной клетки и спины. Иногда боль сопровождается слабостью, кардиалгией, лихорадкой и другими признаками.
Вне обострений больной время от времени испытывают тупую боль в эпигастральной области и в правом подреберье. Во время обострений симптомы хронического холецистита сходны с признаками острой формы заболевания.
Желчокаменная болезнь
Пока камни находятся в желчном пузыре, больной может даже и не догадываться о своем недуге. Заподозрить данное заболевание человек сможет только во время первых настораживающих признаков: горечь во рту, дискомфорт в правом подреберье, изжога, отрыжка и тошнота.
Если камень из желчного пузыря выходит в желчные протоки, то в этот момент возникает приступ желчнокаменной болезни (желчная колика).
Острый пиелонефрит
Клиническая картина пиелонефрита характеризуется в типичных случаях тремя главными симптомами:
- повышение температуры до 38-40°С и озноб;
- расстройства мочеиспускания;
- боли в пояснице.
Другие общие симптомы: слабость, недомогание, снижение аппетита, тошнота, рвота, головная боль, боль в мышцах и суставах, обильное потоотделение.
Боли в области поясницы в первые дни не имеют четкой локализации, затем они точно определяются на уровне больной почки. Боль может отдавать в подреберье, пах, половые органы. Боли усиливаются при движении, кашле, а также по ночам. Мочеиспускание становится учащенным и болезненным.
Хронический пиелонефрит
Несмотря на не специфичность симптоматики заболевания, можно выделить некоторые признаки хронического пиелонефрита, на которые следует обратить внимание.
- беспричинное повышение температуры в вечернее время до 38оС и выше,
- быстрая утомляемость, слабость,
- частые головные боли,
- ощущение того, что поясница постоянно мерзнет,
- возникновение болевых ощущений в области поясницы, особенно при ходьбе,
- частые позывы в туалет,
- изменения цвета мочи, ее помутнение,
- появление у мочи нехарактерного неприятного запаха.
Клиника заболевания зависит от наличия сопутствующих урологических болезней и от его патогенеза.
Общие симптомы гепатита С
В целом гепатит С — это бессимптомное заболевание, диагностируется чаще случайно, когда люди обследуются по поводу других заболеваний. Поэтому в своевременной диагностике важны анализы.
Чаще прочих симтомов отмечаются астения, слабость, утомляемость. Но эти симптомы очень неспецифичны (одно их наличие не позволяет говорить о гепатите С). При циррозе печени может появиться желтуха, увеличивается в объеме живот (асцит), появляются сосудистые звездочки, нарастает слабость.
Лечение
Если болит справа под ребрами, терапевт обычно назначает консультацию у следующих специалистов:
- Гастроэнтеролог;
- Инфекционист;
- Кардиолог;
- Гинеколог;
- Хирург;
- Травматолог;
- Эндокринолог;
- Невропатолог.
Не установив точный диагноз в лечебном учреждении, запрещено заниматься самолечением. При возникновении острой боли рекомендуется вызвать скорую медпомощь, приложить холод (если это способствует снятию болевых ощущений).
В данном случае нельзя принимать обезболивающие препараты, чтобы не исказить клинические симптомы и не затруднить постановку правильного диагноза.
Source: simptomy-lechenie.net
Справочник поликлинического врача №01 2012 - Боль в правом подреберье: вопросы диагностики
Проблема правильной диагностической трактовки боли в животе (абдоминалгия) является в современной клинической гастроэнтерологии одной из наиболее сложных и актуальных. Это обусловлено многообразием заболеваний (терапевтических, хирургических, гинекологических и др.), при которых боль в животе – ведущий клинический симптом, и возможным атипичным течением этих болезней, приводящим в итоге к разным диагностическим ошибкам. Для многих заболеваний характерна определенная схема возникновения и развития болей, которая нередко является патогномоничной. При наличии у пациента болей в животе врач всегда должен анализировать их, учитывая следующие характеристики: 1) начало; 2) развитие; 3) миграцию; 4) характер; 5) интенсивность; 6) локализацию и иррадиацию; 7) продолжительность; 8) причины усиления; 9) причины облегчения болей.За достаточно частой жалобой пациента – «болит живот» могут скрываться проблемы не только желудочно-кишечного тракта, поэтому важна и актуальна топическая диагностика данного синдрома. Локализация боли ориентирует клинициста на топографию возможного патологического процесса.
Синдром правого подреберья
Практикующим врачам часто приходится сталкиваться с синдромом правого подреберья. Жалобы, как правило, на неинтенсивные боли, чувство тяжести и распирания, локализованные в правом подреберье. Чаще всего синдром правого подреберья обусловлен наличием у пациента патологии желчного пузыря (ЖП) и желчевыводящих путей: • острый холецистит и желчная колика; • хронический и калькулезный холецистит; • желчнокаменная болезнь; • дисфункции билиарного тракта; • билиарный сладж; • холестероз ЖП.Причиной формирования клинической симптоматики и прежде всего боли в правом подреберье являются расстройства сократительной функции ЖП, желчных протоков, сфинктеров или их тонуса, а также нарушение синхронности в работе ЖП и сфинктерного аппарата.
Скрининговые тесты
К скрининговым диагностическим тестам при патологии билиарного тракта относятся: • клиника;• общий анализ крови (лейкоцитоз и увеличение СОЭ при остром холецистите и обострении хронического холецистита); • дуоденальное зондирование (моторика, концентрация, тонус сфинктера Одди, воспаление – слизь, лейкоциты, желчные клетки, хроматическое зондирование – желчные кислоты, холестерин); • определение билирубина, щелочной фосфатазы (ЩФ), аланинаминотрансферазы (АЛТ), аспартатаминотранс-феразы, амилазы и липазы крови во время или не позднее 6 ч после окончания болевого приступа; • ультразвуковое исследование (УЗИ);
• эзофагогастродуоденоскопия.
Причины болей
Следует отметить, что клиническое значение билиарного сладжа (БС) практикующими врачами в настоящее время оценивается еще недостаточно. Вместе с тем эпидемиологические исследования свидетельствуют о широком распространении БС, кроме этого, по данным обзора V.Abevsuriva и соавт. (2010 г.), БС может быть причиной «необъяснимых» болей в правом подреберье у 83% больных. К возникновению болевого синдрома может приводить БС, содержащий микролиты, которые нередко свободно проходят по всей протоковой системе, постоянно раздражая богатую болевыми рецепторами слизистую оболочку желчных путей, и особенно сфинктерного аппарата. Еще одной причиной развития болей при БС являются дисфункции сфинктерного аппарата желчных путей, которые в данной ситуации носят вторичный характер. При стойком выявлении БС по данным УЗИ на протяжении 3 мес целесообразно проведение урсотерапии с использованием препаратов урсодезоксихолевой кислоты. Эффективность урсотерапии в сроки лечения до 3 мес в зависимости от вида БС составляет 75–85%. При сопутствующей коррекции дисфункций билиарного тракта эффективность урсотерапии достигает 95%. Реже причиной боли в правом подреберье является гепатомегалия любой этиологии. Боль в правом подреберье при хронических диффузных заболеваниях печени (гепатит, цирроз и др.) обусловлена реакцией глиссоновой капсулы, может усиливаться после физической нагрузки, нередко бывает неопределенной и по своему клиническому значению обычно уступает другим симптомам данных заболеваний (асциту, желтухе, проявлениям печеночной энцефалопатии). Обычно боль локализуется в правом верхнелатеральном участке живота ближе к подмышечным линиям. Диагноз устанавливается на основании других признаков поражения печени (гепато- и спленомегалия, «печеночные знаки», асцит, желтуха и др.), характерных данных лабораторных исследований (повышенная активность трансаминаз, изменения иммунных проб, положительные вирусные маркеры), рентгенологического и эндоскопического исследований желудка (варикозно расширенные вены пищевода), данных УЗИ органов брюшной полости, результатов пункционной биопсии печени. Боль в правом подреберье может быть обусловлена патологией и других органов пищеварительной системы: желудка (обострение язвенной болезни желудка, острый гастрит, острое расширение желудка, прободная язва желудка), двенадцатиперстной кишки – ДПК (обострение язвенной болезни ДПК, прободная язва ДПК), поджелудочной железы (острый панкреатит, сопровождающийся болью и в правом, и в левом подреберье; рак головки поджелудочной железы), кишечника (ретроцекальный аппендицит). Боль в правом подреберье в ряде клинических ситуаций может сопровождать патологию легких и грудной клетки (правосторонняя нижнедолевая пневмония, переломы правых нижних ребер, эмболия легочной артерии и инфаркт легкого), почек (пиелонефрит – болезненность в реберно-позвоночном углу, почечная колика), сердца (стенокардия и инфаркт миокарда, перикардит) и другими причинами (опоясывающий лишай, поддиафрагмальный абсцесс).Одним из общепринятых принципов дифференциальной диагностики является тезис Роберта Хэгллина о том, что «частые болезни встречаются часто, а редкие – редко». Вместе с тем мы считаем необходимым отметить ряд заболеваний и состояний, при которых также возможно наличие синдрома правого подреберья, но которые в силу целого ряда причин диагностируются реже, чем встречаются. 1. Медикаментозное поражение печени. Проявляется тупой болью в правом подреберье, как правило, нерезко выраженной; гепатомегалией (не более 2–3 см), наблюдающейся у 2/3 больных. В качестве сопутствующих симптомов можно отметить адинамию, желтуху, кожный зуд, диспепсические расстройства, обесцвеченный кал. Отмечается повышение активности аминотрансфераз (не более чем в 2,5 раза) у 90% больных, наиболее чувствительным индикатором цитолиза гепатоцитов является АЛТ; гипергаммаглобулинемия, повышение тимоловой пробы (индикаторов иммуновоспалительного синдрома) регистрируется у 1/5 больных; увеличение активности ЩФ; уробилин в моче. В настоящее время известно более 1 тыс. лекарственных средств, обладающих гепатотоксическим действием. Диагностика медикаментозного поражения печени базируется на анамнестических данных – прием гепатотоксичных препаратов или идиосинкразия медикаментов в прошлом. Сложность диагностического алгоритма заключается в возникновении гепатита или холестаза через 5–90 дней после первого приема лекарственного препарата. Следует понимать, что гепатотоксическим эффектом может обладать любое лекарство. Приведем несколько примеров, касающихся достаточно часто применяемых лекарственных средств. Амиодарон может вызвать изменения печени, подобные таковым при алкогольном гепатите (тельца Мэллори). Токсические реакции на амиодарон могут развиваться остро или принимать хроническое течение. У лиц, чувствительных к амиодарону, отмечается умеренное повышение активности аминотрансфераз, в ткани печени выявляется картина стеатогепатита. Цирроз печени может сформироваться в течение нескольких месяцев.
Биологически активные добавки, относящиеся к парафармацевтикам и содержащие растительные компоненты, также могут оказывать токсическое действие на печень и приводить к появлению синдрома правого подреберья. 
3. Синдром Бадда–Киари (тромбоз печеночных вен). Может развиться у пациентов с травмой живота; миелопролиферативными синдромами; пароксизмальной ночной гемоглобинурией; системной красной волчанкой; заболеваниями, сопровождающимися дефицитом противосвертывающих факторов, антитромбина III, протеина С и S; опухолями поджелудочной железы, надпочечников и почек; печеночно-клеточным раком, а также у беременных женщин и пациентов, принимающих препараты, повышающие свертываемость крови (пероральные контрацептивы и дакарбазин).
У 25–30% пациентов никаких сопутствующих заболеваний диагностировать не удается (в таком случае синдром Бадда–Киари называют «идиопатическим»).Боль в животе возникает у 80% пациентов и локализуется в правом подреберье. К другим симптомам относятся: асцит (обнаруживается более чем у 90% пациентов и является основным проявлением синдрома Бадда–Киари), гепатоспленомегалия (встречается часто), желтуха (выражена незначительно и может отсутствовать), печеночная энцефалопатия и кровотечение из варикозно расширенных вен пищевода и желудка (диагностируется менее часто – в 10–20% случаев). У 75% больных диагноз ставится по результатам допплеровского УЗИ печеночных вен (гиперэхогенный тромб в просвете сосуда, уменьшение или отсутствие кровотока или гиперэхогенный тяж на месте одной или более главных печеночных вен). «Золотым стандартом» диагностики синдрома Бадда–Киари являются катетеризация печеночной вены и ангиография. 4. Перигепатит (синдром Фитца–Хью–Куртиса) изначально был описан как осложнение гонореи. Однако у 75% больных перигепатитом либо выделяют Calamydia trachomatis, либо обнаруживают антитела к ней. В подтвержденных лапароскопией случаях C. trachomatis выделяют из экссудата, покрывающего глиссонову капсулу. Перигепатит следует заподозрить у молодой женщины, ведущей половую жизнь, при появлении клинической картины, сходной с холециститом (лихорадка и боль в правом подреберье с острым или подострым началом). Симптомы сальпингита при этом могут быть невыраженными. Обычно обнаруживают высокий титр антител к C. trachomatis. Симптомы перигепатита, включая боль в верхних отделах живота (обычно боль в правом подреберье при резких движениях и боль в правом подреберье при глубоком вдохе) и болезненность в этой области при пальпации, встречаются в 3–10% случаев острых воспалительных заболеваний матки и придатков. Эти симптомы могут появляться одновременно с симптомами основного заболевания или позже, иногда затушевывая боль внизу живота и ведя к ошибочному диагнозу холецистита. Примерно в 5% случаев острого сальпингита на ранних стадиях заболевания с помощью лапароскопии обнаруживают признаки воспаления – от отека глиссоновой капсулы и гиперемии глиссоновой капсулы до появления фибринозного экссудата с нежными спайками между висцеральной и париетальной брюшиной. При запоздалом лечении и проведении лапароскопии в поздние сроки выявляют плотные спайки в виде струн между глиссоновой капсулой и париетальной брюшиной. Натяжение этих спаек приводит к тому, что постоянно возникает боль в правом подреберье при физической нагрузке или боль в правом подреберье в определенном положении. При физикальном исследовании обнаруживают болезненность в правом подреберье, которая обычно сочетается с болезненностью придатков и цервицитом (даже в отсутствие явных признаков сальпингита). Поскольку воспаление обычно ограничено глиссоновой капсулой и не затрагивает паренхиму, биохимические показатели функции печени почти всегда нормальны. При холецистографии можно обнаружить нарушение моторики ЖП, однако при УЗИ явной патологии билиарного тракта не определяется.
5. Амебиаз – антропонозный кишечный протозооз, характеризующийся язвенным поражением толстой кишки, склонностью к затяжному и хроническому течению и возможностью образования абсцессов в разных органах. Внекишечный амебиаз чаще наблюдается у больных с анамнестическими указаниями на кишечные проявления амебиаза, однако может развиваться и как первичный амебиаз. Наиболее часто регистрируют амебиаз печени. Он протекает в двух клинических вариантах: в виде амебного гепатита и абсцесса печени.
Амебный гепатит чаще развивается на фоне клинических проявлений кишечного амебиаза. Он характеризуется гепатомегалией и болями в правом подреберье. При пальпации определяются равномерное увеличение и плотноватая консистенция печени, ее умеренная болезненность. Температура тела чаще субфебрильная, желтуха развивается редко. В периферической крови – умеренно выраженный лейкоцитоз. Абсцесс печени может развиться как на фоне клинических проявлений кишечного амебиаза, так и спустя несколько месяцев или лет после их купирования или даже без всяких предшествовавших ему симптомов амебиаза. Течение абсцесса печени может быть острым и хроническим.6. Описторхоз – природно-очаговый антропозооноз, вызываемый трематодой Opisthorchis felineus (сибирской двуусткой), который характеризуется вовлечением в паразитарный процесс наряду с органами обитания паразитов (внутрипеченочные желчные протоки и панкреатические протоки, ЖП) важнейших функциональных систем организма с латентным или клинически манифестным течением в острой и хронической стадиях, с разными вариантами их проявлений. Наиболее крупным эндемическим очагом описторхоза является Обь-Иртышский бассейн (в настоящее время охватывает более 10 краев и областей России и Казахстана), а мировым центром этой инвазии – Тобольск. Небольшие эндемические очаги описторхоза находятся на Южном Урале, в бассейне Камы, в Украине и Прибалтике, в бассейнах Днепра, Днестра и Северной Двины (Даугавы). В настоящее время описторхоз из региональной проблемы вследствие усиления миграционных процессов в современном обществе становится актуальным и для специалистов других регионов страны. Можно выделить следующий диагностический стандарт описторхоза: • наличие характерного анамнеза с указанием на употребление в пищу не подвергнутой достаточной кулинарной обработке речной рыбы семейства карповых из эндемического очага; • наличие локальных синдромов (холангиохолецистита, холангита, холецистита, гепатопанкреатита, панкреатита) и болевого синдрома разной степени выраженности в правом подреберье вследствие преимущественного вовлечения в паразитарный процесс отдельных структур билиарного тракта и поджелудочной железы; • наличие в общем анализе крови лейкоцитоза, преимущественно за счет увеличения количества эозинофилов; • наличие в дуоденальном содержимом самих Opisthorchis felineus и их яиц; • наличие в кале яиц Opisthorchis felineus; • положительный тест реакции иммуноферментного анализа на описторхоз.
7. Внезапное возникновение болей в правом подреберье у спортсменов при выполнении ими интенсивных и длительных физических нагрузок во время соревнований или тренировочных занятий в спортивной медицине диагностируется как проявление печеночного болевого синдрома (ПБС). Первоначально боли носят периодический характер, однако в дальнейшем они становятся более стойкими и вынуждают спортсмена снижать интенсивность нагрузки или совсем прекращать тренировку или соревнование. В отдельных случаях спортсмены из-за интенсивных болей на длительный период прерывают тренировки и участие в соревнованиях или вообще оставляют спорт.
ПБС наблюдается у 4,3% спортсменов-мужчин, у 4,7% – женщин. Количество случаев растет с увеличением спортивного стажа и повышением спортивного мастерства и может достигать 9,5%. Когда у спортсменов не выявляется патологических изменений со стороны печени, ЖП и желчевыводящих путей, основным этиологическим фактором развития ПБС является чрезмерная физическая нагрузка в сочетании с нарушениями тренировочного режима. Часто болевые ощущения появляются во время нагрузок на выносливость: при беге на длинные и средние дистанции, при лыжных гонках, велогонках и т.д. Боли в правом подреберье в этих ситуациях, как правило, не имеют предвестников и носят острый характер. Однако такие боли могут быть тупыми или иметь постоянный ноющий характер. В этих случаях острота болей может нарастать с увеличением интенсивности физической нагрузки. Прекращение физической нагрузки способствует уменьшению интенсивности болей или приводит к их исчезновению. Глубокое дыхание и массаж области правого подреберья уменьшают интенсивность болей. Они могут быть проведены непосредственно во время выполнения нагрузки. ПБС может отмечаться у более 13% лиц, занимающихся оздоровительным бегом. Определенную роль играет постановка дыхания, так как недостаточное участие диафрагмы в акте дыхания при интенсивных физических нагрузках наряду с другими причинами может способствовать застою крови в печени и вызывать в конечном итоге боли в области правого подреберья. Приводить к болям могут тренировки непосредственно после обильного приема пищи, особенно жирной.При прекращении нагрузки или снижении ее интенсивности эти боли уменьшаются или совсем исчезают. Глубокое дыхание может способствовать прекращению болей в области правого подреберья. 8. Предменструальный синдром. Клиническая сущность данной нозологической формы заключается в появлении во II половине менструального цикла разнообразных расстройств нервно-психического, вегетативно-сосудистого и обменно-эндокринного характера. С точки зрения интерниста, предменструальный синдром заслуживает внимания, так как подчас «симулирует» заболевания внутренних органов и заметно ухудшает течение экстрагенитальной патологии. Ухудшение течения заболеваний печени и желчевыводящих протоков, проявляющееся усилением болей в правом подреберье, горечью во рту, тошнотой, при которых неэффективен прием желчегонных и обезболивающих средств, связано с развивающейся под влиянием избытка эстрогенов дисфункцией и отеком желчевыводящих протоков и ЖП.
В связи с этим в предменструальном периоде у женщин возможно появление гипербилирубинемии. Не последнюю роль играет и нарушение вегетативной регуляции функции этих органов.
Заключение
Следует отметить, что у гастроэнтерологического пациента необходимо оценивать всю полноту и сложность клинической симптоматики. Наблюдения за гастроэнтерологическими больными в повседневной практике показывают, что пациенты с заболеваниями желудочно-кишечного тракта достаточно часто имеют миксты (от лат. mixtio – смешивание) болевых синдромов. В клинической практике можно выделить два варианта микстов болевых синдромов. Если у пациента текущий болевой синдром является многокомпонентным, то его следует рассматривать как комбинированный болевой синдром. В ситуации, когда у пациента имеется ряд причинных факторов развития болевого синдрома, которые дают о себе знать последовательно, следует говорить о последовательном болевом синдроме.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе