Папилломавирусную инфекцию как лечить
Как распознать и лечить папилломавирус?
 Вирус папилломы человека (англ. human papillomavirus) является вирусом семейства папилломы и так же, как вирусы этой группы, атакует кожу и кератиноциты слизистых.
Вирус папилломы человека (англ. human papillomavirus) является вирусом семейства папилломы и так же, как вирусы этой группы, атакует кожу и кератиноциты слизистых.От вируса ВПЧ (вируса папилломы человека, папилломавируса) на протяжении жизни страдает, по меньшей мере, единожды, до 80% людей. Этот недуг является в настоящее время наиболее распространённой инфекцией, передаваемой половым путём. Поэтому статья будет полезна тем, кто желает получить ответы на такие вопросы, как:
- как вылечить вирус папилломы человека?
- чем лечить папилломавирусную инфекцию?
- как избавиться от симптомов заболевания?
- возможно ли избавиться от ВПЧ полностью (лечится ли недуг, или только залечивается)?
- может ли вернуться уже вылеченный ВПЧ и, как избавляться от него в таком случае?
Вирус папилломы человека (англ. human papillomavirus) является вирусом семейства папилломы и так же, как вирусы этой группы, атакует кожу и кератиноциты слизистых. ВПЧ поражает только клетки человека, люди являются единственными носителями вируса. Большинство типов вируса папилломы не вызывают никаких симптомов, однако, несколько типов имеет способность вызывать развитие серьёзных и очень неприятных заболеваний.
Заболеваемость ВПЧ
Вирус папилломы человека, как было сказано выше, получает в течение своей жизни около 80% населения. Обычно, заболевание стихает спонтанно, но, примерно, у 20% инфицированных людей приводит к проблемам со здоровьем. Недуг развивается коварно, без специфических симптомов, но уже через несколько месяцев инфекция может привести к проблемам со здоровьем или смертельным болезням. Из-за постоянно растущего числа случаев заболеваний, которые вызваны инфекцией ВПЧ, поиск защиты от вируса папилломы человека занимает более видное место, чем это было раньше.
Передача ВПЧ
Инфекция протекает бессимптомно, поэтому быстро распространяется. Она передаётся, главным образом, через сексуальный контакт или передаётся из рук рта на половые органы. Речь не обязательно идёт только о половом акте. Передача может происходить и при другой, не коитальной, деятельности (занимается ли человек оральным сексом или даже петтингом, существует риск передачи инфекции). Даже презерватив не является абсолютной защитой.
Вирус папилломы человека инфицирует клетки слизистых оболочек и кожи, чаще всего, в переходной области между кожей и слизистой или между слизистыми оболочками различных типов. Наиболее восприимчивой к инфекции является переходная область плоскоклеточного и цилиндрического эпителия (шейка матки, анус, гортань), где вирусы заражают незрелые клетки, проникая через микротравмы.
Проявления ВПЧ-инфекции
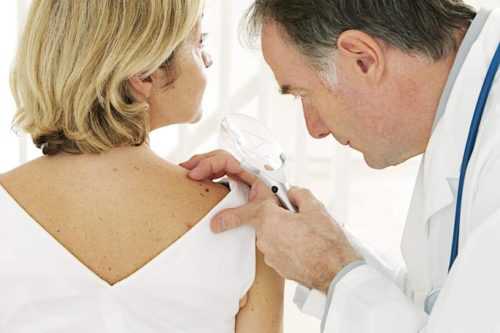 ВПЧ в настоящее время принадлежит к числу наиболее серьёзных патогенов.
ВПЧ в настоящее время принадлежит к числу наиболее серьёзных патогенов.ВПЧ-инфекции, как правило, протекают без симптомов. Поэтому их распространение среди населения столь лёгкое и быстрое. Болезнь развивается постепенно, в течение нескольких месяцев или лет.
Чаще всего недуг поражает людей в возрасте 18-25 лет, но риск передачи заболевания присутствует на протяжении всей жизни. Около 80% инфицированных не имеет никаких проблем, даже на протяжении нескольких лет после заражения, а у остальных 20% инфицированных по истечении нескольких месяцев или лет доходит к развитию заболевания. Период перерастания инфекции в опухоль занимает, в среднем, 15 лет. Формирования бородавок после возникновения инфекции занимает только 4 месяца.
ВПЧ низкого риска
Не вызывает рост опухоли, в частности, эта группа включает типы 6 и 11:
Инфекция характерна:
- остроконечными кондиломами (генитальные бородавки),
- рецидивирующим респираторным папилломатозом,
- некоторыми умеренно тяжёлыми предраковыми состояниями шейки матки, влагалища и наружных женских половых органов (иногда лечение проводится исключительно хирургическим путём).
ВПЧ высокого риска
Индуцирует рост опухоли, в частности, эта группа включает типы 16 и 18:
Инфекция характерна:
- раком шейки матки,
- раком наружных женских половых органов (вульвы),
- раком влагалища,
- раком полового члена,
- раком прямой кишки,
- раковыми образованиями в области головы и шеи.
Клинические проявления инфекции вируса папилломы человека, лечение и прогноз
ВПЧ в настоящее время принадлежит к числу наиболее серьёзных патогенов. Ниже приводится краткое описание патогенеза, клинические проявления инфекции, варианты, как лечить вирус папилломы, первичная и вторичная профилактика.
Патогенез
Текущая типологическая классификация вирусов ВПЧ основывается на клинико-патологических последствиях инфекции, функциональных и генетических характеристиках вируса ВПЧ: вирус является самодостаточным, независимым от патогена.
 Как можно заразиться? Через сексуальный контакт или передачей из рук в руки, половым путем
Как можно заразиться? Через сексуальный контакт или передачей из рук в руки, половым путемПаразитическая среда существования использует дифференцировку клеток и созревание эпителиальных клеток. Вирус размножается только в клетках наружных поверхностей тела, т.е. кожи, половых органов, анального отверстия, полости рта, пищевода и дыхательных путей, не попадает в кровоток.
Ни к вирусному цитолизу, ни к виремии с посевом в отдаленных местах не доходит. Инфекции, подобно Янусу, имеет двойное лицо: подавляющее большинство из них протекает бессимптомно и исчезают в течение двух лет в 91% случаев, особенно, у людей моложе 30 лет, в небольшом меньшинстве присутствуют клинические симптомы. Они проявляются, чаще всего, в подростковом возрасте и у молодых взрослых, продолжительность у мужчин короче, чем у женщин.
ВПЧ является необходимой первой причиной онкогенеза эпителиальных опухолей аногенитальной области, и принимает участие в локализации в других местах. Анатомическим субстратом, «входными вратами», а затем – для инокуляции вируса являются микротравмы кожи или слизистых оболочек. Доброкачественные продуктивные изменения в коже (около 10% инфицированных людей) представлены бородавками и папилломами на слизистой оболочке: передаются при непосредственном контакте, а не при обмене жидкостей организма.
Проявления ВПЧ
Бородавки (verruca vulgaris, common warts): локализуются в зависимости от места проникновения инфекции: на руках и ногах, половых органах (имела ли место коитальная передача вируса).
Вирусы, которые приводят к образованию бородавок: ВПЧ 1, 2, 4, 7, 27, 57, 60, 65. У детей при нормальных обстоятельствах происходит спонтанное восстановление, в половине случаев – в течение 2 дет.
Редкий является иммунодефицитное или аутосомно-рецессивное с возможной злокачественной трансформацией в бородавчатый рак у людей пожилого возраста.
ВПЧ-инфекции являются одной из причин поражения ротоглотки, в том числе миндалин и основания языка.
Болезнью грудных детей и детей раннего возраста является папилломатоз гортани: спорадически возникает у детей раннего возраста в результате прохождения через родовые пути матери. Редким является это заболевание у взрослых. Аналогичные изменения происходят при аногенитальной инфекций, воздействующей, как на кожу вульвы, так и на её придатки, т.е. эккриновые железы (не апокринные) и волосяные фолликулы.
Чаще всего инфекция представлена на многослойном плоском эпителии влагалища, у мужчин – на головке полового члена, промежности. Чаще всего страдает шейка матки между двумя типами эпителиальных клеток.
Остроконечные кондиломы
Это – доброкачественные остроконечные образования, которые возникают в течение нескольких месяцев после инфицирования в аногенитальной области. Они затрагивают как женщин, так и мужчин, присутствуют только у 10% инфицированных. Появление остроконечных кондилом за последние десять лет резко возросло, особенно, среди представителей молодого поколения. Проблемой является частое возвращение болезни, даже, если удаётся удалить бородавки. После удаления бородавок остаются шрамы. Фактические генитальные бородавки значительно влияют на сексуальность, часто существенно ограничивают сексуальную активность и очень расстраивают.
Возбудители
Появление генитальных бородавок вызывается вирусами низкого риска (неонкогенными), которых насчитывается около 15 видов. В особенно, это типы 6, 11, 40, 42, 43, 51, 52 и др. Если в их формировании участвуют ВПЧ типов 16, 18, т.е. из группы вирусов высокого риска (онкогенные), кондиломы могут быть предшественниками тяжёлых предраковых состояний.
Примечание: бородавки появляются и на коже – как бородавки вульгарные. Их образование вызвано другими типами ВПЧ (1, 2, 4, 7, 27, 57, 60, 65), которые являются причинами ороговения эпидермиса и не вызывают остроконечных кондилом.
Проявления
- В большинстве случаев недуг протекает безболезненно и полностью без симптомов.
- Присутствует зуд различной степени.
- Тем не менее, иногда кондиломы существенно влияют и ограничивают сексуальность (боль во время полового акта, частые инфекции, зуд, дискомфорт).
Локализация
У женщин:
Встречаются на малых и больших половых губах, клиторе, уретре, на плотине, области прямой кишки и окрестностей, во влагалище, на шейке матки, на задней расщелине половых губ.
У мужчин:
В области прямой кишки и в её окрестностях, на головке полового члена, на мошонке, в области мочеиспускательного канала, на крайней плоти.
Остроконечные кондиломы у мужчин могут быть спутаны с естественными прыщами вокруг головки полового члена, которые технически известны, как papillae corone glandis и не являются поводом для беспокойства.
Данные о фактической численности пациентов с остроконечными кондиломами в нашей стране отсутствуют (отчётность не обязательная). Тем не менее, очевидно, что количество инфицированных людей в течение последних десяти лет значительно увеличилось, и генитальные бородавки становятся всё большей проблемой здравоохранения. Например, в Великобритании, где заболеваемость мониторится с 1972 года, до 2006 года численность инфицирования увеличилась более, чем в пять раз.
Передача
- При половом акте с прямым контактом кожи или слизистых оболочек (вагинальный, анальный, оральный).
- Передача возможна также от человека с бородавками при смене подгузников и нижнего белья.
- Редко инфекция передаётся от матери к ребёнку при родах.
- Презерватив не защищает от ВПЧ на 100%, но значительно снижает вирусную нагрузку.
- Передача возможна только от человека!
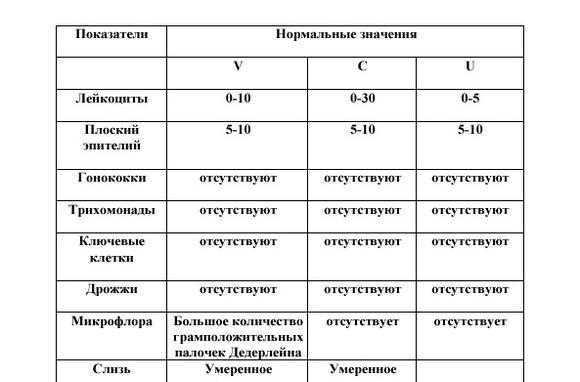
Диагностика бородавок
Прежде, чем решать вопрос, как лечить папилломавирус, необходимо провести правильную диагностику. Чаще всего это делается визуально (взглядом, кольпоскопией). Весьма желательно диагноз подтвердить путём отбора небольшого образца ткани (т.е. биопсия). Это необходимо, особенно, у пожилых женщин, у которых бородавки могут являться предраковым состоянием или, непосредственно, раковым образованием.
Лечение бородавок
Имиквимод (имеется в продаже под торговым наименованием Алдара)
Этот препарат (мазь) зарегистрирован в нашей стране с 1999 года и доступен только по рецепту врача.
Лечение можно проводить на протяжении не более 16 недель. Среднее время, в течение которого удаётся излечить бородавки, у женщин составляет 8 недель и у мужчин12 недель. Крем наносится 3 раза в неделю на пострадавшие области.
20-25% раствор подофиллина
Лечение проводит врач 1-2 раз в неделю (мнения расходятся). Раствор подофиллина является менее эффективным (46,9%), чем крем (62,2%), содержащий подофиллотоксин – активное вещество подофиллина. К тому же, подофиллин содержит помимо активного вещества подофиллотоксина также мутагенные соединения.
5-фторурацил
Лечение проводится врачом.
Трихлоруксусная кислота
Лечение проводится врачом.
Хирургическое удаление (иссечение)
Используется скальпель, лазерная вапоризация или абляция, при общей или местной анестезии, в зависимости от степени поражения. Всегда желательно сначала попробовать вылечить ВПЧ в виде бородавок одним из консервативных методов!
Криотерапия
Операция проводится под местной анестезией, используется для лечения внешних и внутренних бородавок, процедура занимает 5-15 минут, часто её приходится повторять, как правило, с интервалом в неделю. Криотерапия полностью безопасна – редко вызывает депигментацию или рубцы.
Изопринозин
Таблетки с иммуномодулирующим и противовирусной активностью, пригодны для применения при бородавках и цервикальных результатах. Таблетки используются в сочетании с местным лечением, например, в комбинации с подофиллином или в сочетании с хирургическими методами. Таблетки помогают предотвратить рецидивы, прописать может только иммунолог (к иммунологу человека можете направить любой другой врач).
Самостоятельное лечение бородавок
Перед тем, как обратиться к врачу (посещение врача требуется!), можете попробовать при первых признаках, указывающих на формирование остроконечных кондилом (зуд, шелушение кожи, жжение и начинающееся образование бородавок) применить следующие продукты (всё продаётся в обычной аптеке без рецепта).
Индонал
Пищевая добавка (не лекарство!), которую вы можете попробовать при изменениях в шейке матки, соответственно, появлении бородавок или папилломатоза.
Настойка прополиса
Не подходит для тех людей, которые имеют аллергию на продукты пчеловодства. Помогает бороться с внешними заостренными кондиломами.
Масло чайного дерева (Tea tree oil)
Помогает в борьбе с внешними заостренными кондиломами. Также существует вагинальный гель с австралийским маслом чайного дерева.
Слабый раствор хлористого калия
Применяется для промывания бородавок (врач должен посоветовать вам о том, насколько концентрированным должен быть раствор).
Алоэ вера
Подходит для внешних остроконечных кондилом. Желательно использовать растение с хорошо выросшими листьями, которые лучше применять. Просто отрежьте кусок листа около 2 см, разрежьте и приложите к бородавке. Лучше проводить процедуру перед сном.
Травяные ванны из тысячелистника
 Прежде, чем решать вопрос, как лечить папилломавирус, необходимо провести правильную диагностику. Чаще всего это делается визуально (взглядом, кольпоскопией).
Прежде, чем решать вопрос, как лечить папилломавирус, необходимо провести правильную диагностику. Чаще всего это делается визуально (взглядом, кольпоскопией).Просто добавьте отвар из тысячелистника в тёплую ванну. Принимайте ванну в течение 15-20 минут.
Помните о том, что самолечение не допускается. Все указанные выше методы можно применить лишь до того времени (лучше – до завтра!), когда обратитесь к специалисту!
Папилломавирусная инфекция: методы лечения
Целую группу заболеваний с различной симптоматикой, которые вызываются вирусом папилломы человека (ВПЧ), называют папилломавирусной инфекцией. В настоящее время изучено более 100 штаммов, но вирусов этого типа существует намного больше. Некоторые из них имеют высокую онкогенность, способны вызывать злокачественные новообразования на коже, слизистых. Поэтому лечение папилломавирусной инфекции одна из важных задач, которая стоит перед специалистами разного профиля. Рассмотрим подробнее, как лечить папилломавирусную инфекцию?
Что это такое
Вирус папилломы человека очень заразен. В зависимости от штамма обычно он передается контактно-бытовым или половым путем. Виды вируса, поражающие кожу и слизистые, сохраняют свою жизнедеятельность на предметах быта, личной гигиены, поэтому контактно-бытовой путь передачи встречается довольно часто. Более 90% населения земли заражены вирусом и являются его носителями. Но хороший иммунный статус позволяет загнать возбудителя в неактивное состояние, снизить возможность заражения окружающих и манифестацию заболевания.
Возможно заражение новорожденных папилломавирусной инфекцией во время родов, что может быть серьезной проблемой, так как вирус заглатывается вместе с околоплодными водами. Нередко наблюдается его развитие в носоглотке. Папилломатозные разрастания могут перекрыть доступ воздуха и стать причиной смерти ребенка.

Половой путь передачи папилломавируса также опасен, поскольку так передаются высокоонкогенные штаммы. Пик заболеваемости наблюдается в молодом возрасте, после начала половой жизни. Более половины женщин и мужчин оказываются заражены ВПЧ уже через 2-3 года после первого полового контакта. Риск заражения снижается при небольшом количестве половых партнеров, использовании барьерных средств защиты (презерватив), высоком уровне иммунного статуса.
Патогенез
При хорошем иммунитете и применении средств защиты можно избежать заражения, поскольку иммунная система сама справляется с папилломавирусом. Но даже если заражение произошло, инфекция может долгое время не вызывать никакой симптоматики. Во-первых, потому что инкубационный период составляет от 3 месяцев до 2 лет, во-вторых, при хорошем иммунитете вирус находится в клетках кожи или слизистой в «спящем» состоянии.
Вирус сохраняет свою жизнедеятельность довольно долго. При снижении иммунитета, например соматических заболеваниях, беременности, возбудитель папилломавирусной инфекции начинает усиленно размножаться, что повышает заразность больного, приводит к появлению видимых изменений на коже и слизистых.
Во время размножения вирус реплицируется посредством включения в ДНК клетки, что провоцирует ее бесконтрольное размножение. Манифестация заболевания проявляется появлением различного вида образований на коже, слизистых половых органов, ротовой полости, носоглотки.
Симптомы
Видимые симптомы при папилломавирусной инфекции появляются не ранее трех и более месяцев после заражения, причем иногда они остаются незаметны для пациента, поскольку обычно безболезненны. Их локализация в местах повышенного трения вызывает повреждения поверхности, тогда присоединяется банальная инфекция, появляются воспаление, отечность, боль.

Образования на слизистых, например в полости рта или на половых органах, вызывают дискомфорт, нарушение пережевывания пищи, глотания, болезненность при половом акте. У женщин появляются выделения из половых органов вследствие присоединения инфекции. Но иногда обнаружить признаки папилломавируса можно только при осмотре у гинеколога, отоларинголога.
В более 80% случаев рака шейки матки обнаруживаются высокоонкогенные штаммы – 16 и 18.
У больного с папилломавирусной инфекцией можно обнаружить:
- Бородавки. Наиболее часто они возникают на руках, подошвах. Это небольшие плоские безболезненные папиллярные или кератотические образования, которые вызываются вирусами 1, 2, 3, 4-го типа.
- Остроконечные кондиломы. Возникают при заражении вирусами 6 и 11-го типа, при разрастании по виду напоминают цветную капусту. Их можно обнаружить на слизистой половых органов, в области ануса, в ротовой полости.
- Папиллообразные наросты или пятка розового, желтого оттенка. Обнаруживаются при заражении вирусами 16, 18, 31, 32. Болезнь называют бовеноидным папулезом, она является предраковым состоянием и требует обязательного лечения. Высыпания формируются на слизистой наружных половых органов, во влагалище, на слизистой полового члена, реже в ротовой полости. Возможно, обнаружение пятен ярко-красного цвета на головке полового члена (болезнь Боуэна) – также предраковое заболевание.
Диагностика
Основной метод диагностики папилломавирусной инфекции – это тщательный осмотр кожи и слизистых на наличие папиллом. Для их выявления используют кольпоскопию, ректороманоскопию, ларингоскопию и некоторые другие исследования. Выявив образование, требуется установить, каким штаммом ВПЧ заражен больной. Причем нередко встречается заражение несколькими видами вируса одновременно.
Для уточнения вида папилломавирусной инфекции применяется полимеразная цепная реакция (ПЦР) или Digene-Тест. Для выявления перерождения, малигнизации проводят цитологическое исследование соскоба, или биопсию тканей с последующим гистологическим исследованием.
Методы терапии
При обнаружении не онкогенных штаммов папилломавирусной инфекции лечение также требуется. Папилломы и бородавки, особенно расположенные в неудобных местах, часто травмируемые, могут переродиться в злокачественную опухоль. Поэтому с целью профилактики онкологии их удаляют.
Лечение проводят различными методами, и оно должно быть комплексным, с применением общеукрепляющей, иммуномодулирующей и противовирусной терапии. Хотя вылечить человека от вируса папилломы невозможно, но такие меры уменьшат его активность, снизят риск развития онкологии и уровень заразности для окружающих.
Методы удаления
Удаление папиллом, остроконечных кондилом, бородавок при папилломавирусной инфекции проводят несколькими методиками, каждая из которых имеет свои преимущества и недостатки. Обычно применяют:
- Оперативное иссечение.
- Лазеротерапию.
- Криодеструкцию.
- Электрокоагуляцию.
- Радиоволновую терапию, или гамма-нож.
- Химические методы лечения.
- Плазменную коагуляцию.
Хирургическая операция используется при крупных быстрорастущих новообразованиях или при подозрении на малигнизацию. Ее делают с применением местной анестезии, иссеченную ткань отправляют на гистологическое исследование. Поскольку после иссечения остается шрам, хирургическое удаление не применяют при локализации образований на лице.
Лазерная терапия при папилломавирусной инфекции требует специальной аппаратуры и квалифицированного специалиста. Иссечение проводится с помощью лазерного луча под местным обезболиванием. Луч вызывает запаивание сосудов, что предотвращает кровотечение. После удаления на коже или слизистой остается небольшая рана, которая заживает в течение двух недель, практически не оставляя шрама. Поэтому лазерную терапию часто используют для удаления папиллом на лице, видимых частях тела.

Криодеструкция проводится с помощью жидкого азота. Процедура безболезненна, но в то же время имеет свои недостатки. Действие жидкого азота невозможно дозировать, поэтому в некоторых случаях клетки, пораженные вирусом, остаются, и возникают рецидивы. Кроме того, повреждение тканей не дает возможности провести гистологическое исследование, процедуру нельзя проводить при подозрении на малигнизацию.
Электрокоагуляция, или иссечение с помощью электрического тока, довольно эффективный метод и не требует обезболивания, хотя процедура довольно неприятна. На коже остается небольшая корочка, которая со временем самостоятельно отпадает.
Радиоволновая терапия при папилломавирусной инфекции эффективна и абсолютно безболезненна. Единственный минус — это стоимость ее проведения, которая связана с использованием дорогостоящей аппаратуры.
Химические методы деструкции основаны на применении специальных веществ, вызывающих химический ожог, например, Чистотел, Вартек, Ферезол. Их нужно наносить с осторожностью, чтобы не вызвать химический ожог здоровых тканей. Процедуру проводят несколько раз до полного усушения образования, которое затем самостоятельно отпадает. Нельзя использовать при подозрении на малигнизацию.
Плазменная коагуляция стала использоваться для удаления образований при папилломавирусной инфекции. Этот метод включает последовательное воздействие на новообразование низкой температурой и затем горячей плазмой. Шрамов после такого удаления не остается.
Если папилломы или бородавки не растут и не мешают пациенту, то в некоторых случаях удалять их не нужно. Выбор метода удаления остается за врачом и зависит от расположения, размеров образования и наличия в медицинском учреждении необходимой аппаратуры.
Консервативная терапия
Медикаментозное лечение папилломавирусной инфекции включает:
- иммуномодулирующую терапию;
- противовирусные препараты;
- общеукрепляющее лечение.

Так как вылечить папилломавирусную инфекцию нельзя, для повышения общего иммунного статуса организма помимо приема лекарственных препаратов требуется изменить образ жизни пациента. Общие рекомендации врача:
- отказ от вредных привычек (курение, алкоголь, наркотики);
- режим дня и хороший сон;
- здоровое, правильное питание;
- активный образ жизни, занятия спортом;
- следует избегать стрессов, переутомления.
Хороший иммунный статус организма помогает не только предотвратить активное развитие папилломавирусной инфекции, но и препятствует возникновению онкологии в других органах, поскольку иммунные клетки уничтожают атипичные, видоизмененные клетки во всех органах и тканях.
Методы народной медицины
Народные средства для избавления от папиллом и бородавок издавна используются при лечении папилломавирусной инфекции. Чистотел, экстракт которого можно приготовить в домашних условиях путем выпаривания его настоя, является эффективным средством. Для удаления бородавок используют также сок алоэ, хвоща, яблока, чеснока. Ими необходимо протирать бородавку, и через некоторое время она исчезнет.
Химическое воздействие натуральными веществами бывает опасно: вместо удаления папилломы раздражающее действие может привести к перерождению клеток. Проводить такое лечение разрешено только после консультации с врачом.

Народная медицина предлагает также способы мягкого повышения общего иммунитета. Некоторые лекарственные травы стимулируют выработку интерферона и активность фагоцитов. Их применяют в виде настоев и отваров. Курс приема составляет 7-10 дней. Для этого используют плоды шиповника, листья подорожника, корень одуванчика, крапиву, прочее.
Большое значение при папилломавирусной инфекции имеет правильное питание, насыщенное витаминами и микроэлементами. Так, общий иммунитет повышают грецкие орехи, в которых содержатся такие микроэлементы, как цинк, селен, а также витамины В, Е. Для предотвращения малигнизации папиллом и развития онкологии следует обязательно включать в рацион морепродукты. Мед и другие продукты пчеловодства также стимулируют работу иммунной системы, их полезно использовать как схарозаменители. Чеснок, перец, пряности и приправы, к которым относятся корица, куркума, лавровый лист, яблочный уксус, не только улучшают вкус пищи, но и поддерживают иммунитет организма.
Профилактика
Профилактика папилломавирусной инфекции основана на повышении иммунного статуса организма любыми доступными методами. Специфическая профилактика заболевания проводится с помощью разработанных вакцин против высокоонкогенных вирусов папилломы человека. Так, вакцина «Гардсил» способствует выработке антител против 6, 11, 16, 18-го штамма, а «Церварикс» – только против 16 и 18-го типа.
Препараты эффективны, если человек не заражен данными штаммами, поэтому вакцинацию проводят подросткам, которые еще не живут половой жизнью. Вакцинация разрешена детям старше 9 лет, но в качестве профилактики ее можно проводить и взрослым, если во время обследования обнаружится, что они не заражены данными штаммами, или заражение есть, но только каким-то конкретным. В таком случае пациент будет вакцинирован против того вида папилломавирусной инфекции, с которым его организм еще не встречался.
По вашему запросу читают еще:
Лечение Папилломавирусной инфекции: как лечить Вирус Папилломы Человека?
Вирус папилломы часто поражает половые органы человека, причем передаваться он может не только при половом акте, но и при контакте выделений больного со слизистой и поврежденными участками кожи здорового человека.
В связи с этими и другими причинами лечение папилломавирусной инфекции необходимо проводить как можно быстрее.
Папиллому чаще всего можно обнаружить по бородавкам на руках и стопах, также папиллома проявляется в виде остроконечных кондилом (генитальных бородавок). Папиллома включает около семидесяти наименований разных вирусов, поражающих различные органы человека. Часть этих вирусов поражает кожу, другая часть является причиной появления генитальных бородавок и других гинеколокигеских заболеваний.
Каждый из известных вирусов, относящийся к папилломе, имеет свой номер, а отличается от других составом ДНК. Некоторые из видов ответственны за развитие онкологических заболеваний, и это именно то, чем опасен вирус папилломы.
Определенные типы вирусов были найдены при развитии злокачественных опухолей половых органов: рака пениса и шейки матки. Вирусы делят на группы, связанные по опасности появления злокачественных образований.
Различают вирусы папилломы по онкогенности (вероятности появления рака). Вирусы бывают:
- низкой;
- средней;
- высокой онкогенности.
Вирусы с наибольшей окогенностью – вирусы 18 и 16 типа. Эти вирусы чаще всего обнаруживают при раке шейки матки.
Способы передачи и симптомы папилломавирусной инфекции
Наиболее вероятный способ передачи – половой контакт. Также возможно заражение через слизистые оболочки и поврежденную кожу при контакте с выделениями человека, больного папилломой. Это может быть полотенце или нижнее белье, поэтому важно знать, как передается инфекция. Также папиллома передается ребенку от матери во время родов.
Более высок шанс заразится инфекцией у таких групп лиц:
- Людей, ведущих половую жизнь с несколькими партнерами;
- Женщин, делавших аборт;
- При других болезнях, передающихся половым путем (гонорее, хламидиозе и т.д.);
- Людей с ухудшенным иммунитетом (после болезней, больных сахарным диабетом, ВИЧ-инфицированных и т.п.).
Симптомы папилломы
Вирус может не проявляться в течение определенного срока после заражения, примерно от одного до девяти месяцев, а в среднем симптомы вируса папилломы человека появляются через три месяца.
Основная часть проявлений вируса – бородавки (кондиломы), которые часто не тревожат заболевшего человека, и на них мало кто обращает внимание, и лишь когда кондиломы сильно прогрессируют, появляется зуд и жжение, только в этом случае больные обращаются к медикам для лечения папилломавирусной инфекции.
Так как разновидностей вируса папилломы насчитывают более семи десятков, то и симптомы их воздействия отличаются по группам:
- Вирусы 1, 2, 3 и 4 типа. Вызывают бородавки на ладонях, подошвах и других частях тела. Бородавки при данном возбудителе представляют собой плотные образования (плоские или нитевидные), не вызывающие при касаниях болезненных эффектов. Дискомфорт может появиться только тогда, когда при ходьбе на бородавку приходится постоянное усилие, что ее раздражает и возникает боль.
- Вирусы 6 и 11 типа приводят к появлению остроконечных кондилом. Эти бородавки появляются на слизистой оболочке и на коже возле гениталий. Появляются кондиломы и в уретре, мочевом пузыре, во рту, возле заднего прохода и на других участках тела. Кондиломы слегка выпуклые, имеют неровные края (похожи на цветную капусту). Заражение во время полового акта может привести к появлению кондилом на шейке матки.
- Вирусы 32, 31, 18 и 16 проявляются высыпаниями на коже в области гениталий, на головке члена и женских половых губах, на внутренней поверхности бедер. Такое заболевание называется бовеноидным папулезом. При нем высыпания похожи на желтые, розовые или беловатые бляшки, слегка выступающие над кожей. Есть шанс перехода папулеза в рак кожи.
- Также вирусы типа 16 и 18 приводят к болезни Боуэна. При этой болезни развивается рак кожи пениса. И при длительной продолжительности рак может поразить и другие органы.
Первые проявления вируса папилломы длительное время могут быть незаметны, поэтому при малейшем подозрении, при появлении непонятных бляшек и бородавок необходимо пройти врачебное обследование и при необходимости приступить к лечению папилломавирусной инфекции.
Вся сложность вируса папилломы у женщин заключается в том, что пораженные органы можно обнаружить только при гинекологическом осмотре, также высок риск появления эрозии и рака шейки матки.
Для женщин крайне важно постоянно проходить осмотр у гинеколога, чтобы вовремя обнаружить возможные очаги вирусной инфекции.
Папилломавирусная инфекция у женщин, в основном, проявляется в виде остроконечных кондилом.
Кондиломы возникают в таких местах:
- Малых половых губах;
- Влагалище;
- Шейке матки;
- Во рту;
- Возле заднего прохода.
Кондиломы имеют вид маленькой бородавки, растущей на широком основании и обладающей рваными, неровными краями. Наиболее опасны эндофитные кондиломы, растущие внутрь кожного покрова, и при обычном осмотре совершенно неразличимые.
В случае расположения кондилом на шейке или в канале шейки матки сильно повышается риск появления рака.
Папиллома при беременности
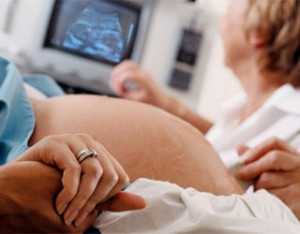 Перед тем, как запланировать беременность, женщине необходимо пройти исследование на наличие папилломавирусной инфекции. Для этого проводят высокочувствительные тесты, а в случае положительной реакции проводят осмотр и исследование клеток матки.
Перед тем, как запланировать беременность, женщине необходимо пройти исследование на наличие папилломавирусной инфекции. Для этого проводят высокочувствительные тесты, а в случае положительной реакции проводят осмотр и исследование клеток матки.
Если инфекция обнаружена уже при беременности, то необходимо удаление кондилом, так как у беременных они очень быстро растут. Точно выявлено, что вирус передается во время родов, однако есть данные, что и плоду в утробе также иногда передается вирус папилломы.
Диагностика вируса папилломы
 Перед тем, как переходить к лечению папилломавируса, необходимо диагностировать болезнь, для чего применяют:
Перед тем, как переходить к лечению папилломавируса, необходимо диагностировать болезнь, для чего применяют:
- Осмотр слизистых оболочек и кожи в местах возможного появления кондилом и бородавок.
- Кольпоскопию. Представляет собой детальный осмотр шейки матки с помощью специального устройства – кольпоскопа. Этот прибор увеличивает картинку в тридцать раз. С помощью кольпоскопа проводят осмотр, а также некоторые тесты. Тесты и осмотр не более болезненны, чем обычный гинекологический осмотр.
- Пап-тест или цитологический исследование. Совершенно безвредное исследование, при котором изучается мазок, взятый со слизистой оболочки шейки и канала шейки матки. Соскоб изучается под микроскопом. В случае инфицирования клеток вирусом папилломы клетки меняют внешний вид, что сразу определяет врач. Также с помощью этого исследования определяются первые стадии рака матки, что нельзя выявить иными способами.
- Полимеразная цепная реакция применяется для генотипирования вируса папилломы. Для ПЦР подходят клетки с любых органов и частички кондилом, но результаты этого теста иногда бывают неверными.
- Digene-Тест – самый высокоточный тест, позволяющий определить как тип вируса, так и степень его угрозы для возникновения рака.
- Биопсия шейки матки. Это исследование проводит анализ тканей, взятых из шейки матки. С большой точностью выявляет вирус папилломы и начальные стадии рака шейки матки.
Лечение вируса папилломы
Сейчас медики не могут точно указать лечение, которое приведет к удалению вируса папилломы из организма человека, поэтому лечатся только внешние проявления болезни: бородавки, кондиломы и т.п. Так и получается, что на вопрос о том, как лечить вирус папилломы человека, врачи рекомендуют всевозможные методы удаления бородавок.
Но удаление не всегда необходимо – если бородавка не растет и не причиняет неудобств, то и удаление совсем не обязательно.
Однако, находящийся в организме женщины папилломавирус постоянно держит в напряжении тем, что он с небольшой вероятностью, но способен стать причиной предраковых и раковых заболеваний. Поэтому рекомендованы средства для усиления иммунитета, а также профилактические.
Лечение бородавок и кондилом
Лечение бородавок или кондилом проводится посредством их удаления различными способами, то есть от них нет лекарств – их просто механически устраняют.
Удалить кондиломы можно следующими способами:
- Криодеструкция. Кондиломы удаляются с помощью жидкого азота. Очень распространенный способ, так как не причиняет боли и не оставляет рубцов. В случае многочисленности кондилом лечение проводят в несколько этапов.
- Радиоволновая коагуляция. Проводится при помощи ножа из радиоволн. Необходима местная анестезия. Эффект от лечения обычно хороший.
- Электрокоагуляция. Лечение проводится электрическим током. Достаточно болезненный метод и требует обезболивающих процедур.
- Лазеротерапия. Удаление кондилом лазерным лучом проводится под местным наркозом. Показано беременным женщинам.
- Хирургическое удаление. Применяется в современной медицине крайне редко, так как возможно кровотечение после операции. Показано только в случае развития рака в пораженных вирусом тканях.
- Удаление бородавок химическими методами. Используются препараты, воздействующие на ткани для их отмирания. Применение редко дает полноценный результат и используется все реже.
Надо помнить, что удаление бородавок или кондилом не дает избавления от болезни, а о том, как лечить папилломавирус, современная медицинская наука говорит следующее.
Лечение от вируса
 Полноценное избавление от вируса пока не разработано, и медики советуют для лечения препараты, стимулирующие иммунную систему. Это могут быть и таблетки, и вагинальные свечи и спреи, а также мази, кремы и т.д.
Полноценное избавление от вируса пока не разработано, и медики советуют для лечения препараты, стимулирующие иммунную систему. Это могут быть и таблетки, и вагинальные свечи и спреи, а также мази, кремы и т.д.
Для лечения применяют лекарства группы интерферонов, которые борятся против вирусов, одновременно повышая иммунитет и оказывая противоопухолевое воздействие.
Есть таблетки, которые ускоряют выработку собственных интерферонов организма.
Используются лекарства, действующие на клетки, пораженные вирусом, и оказывающие подавляющее воздействие с тем, чтобы инфицированные клетки не размножались.
Следует помнить, что все эти и другие препараты не гарантируют излечения, а их использование показывает разную эффективность, иногда совершенно низкую. Также надо твердо соблюдать правило: без консультации врача – никаких лекарств!
Народные средства при папилломавирусе
Не только медикаменты могут справляться с вирусами, тем более в борьбе с вирусом папилломы как раз медицинские препараты оказываются малоэффективными. И взамен или же для усиления эффекта медикаментов, можно применять народные средства.
Лечение травами и сборами основано на тех же предполагаемых эффектах, что и от медицинских препаратов. Существуют средства для борьбы с вирусов, а есть – для лечения бородавок.
Для усиления выработки природных интерферонов применяют растения, содержащие полисахариды. Они содержатся в алоэ, каланхоэ, спорыше, пырее, репешке и хвоще.
Также надо выделить растения с мощным адаптогенным воздействием, то есть усиливающим работу фагоцитов, клеток-«убийц» вируса папилломы и всех других вредных микроорганизмов, попавших внутрь человека. Наиболее мощные адаптогены, это: заманиха, родиола розовая, аралия маньчжурская, женьшень, элеутерококк и китайский лимонник.
Очень важно повысить защиту организма против рака, для чего следует употреблять побольше цинка, селена, магния и железа. Это, кстати, еще и отличные антиоксиданты, препятствующие старению. Источник селена – чеснок, цинка – проросшие зерна пшеницы, магния – орехи, кукуруза и салаты. Железа много в яблоках, зелени и капусте.
Для удаления бородавок лучшее и проверенное средство – чистотел. Его, можно сказать, назначение – избавление человека от ненужных наростов на коже. Можно использовать обычный сок чистотела для ежедневного смазывания кондилом, а можно выпарить из растения концентрированный экстракт для максимального эффекта.
Народные средства, возможно, дают не худший эффект от применения, особенно учитывая то, что официально медицина не умеет лечить вирус папилломы, но постоянные консультации врача при лечении папилломы обязательны!
Видео: Лечение Папилломавирусной инфекции с Малышевой
Папилломавирусная инфекция – так ли страшна и как распознать
К настоящему времени выявлено около 100 типов вируса папилломы человека (ВПЧ). Обитая на коже и слизистых оболочках, папилломавирусная инфекция (ПВИ) способна вызывать доброкачественные новообразования и трансформацию клеток эпителия в злокачественные формы. Она признана одной из самых распространенных инфекций, способных передаваться половым путем, и выявлена у 30,3% населения европейской зоны России.

Как передается папилломавирусная инфекция и каковы факторы риска
Максимальная частота инфицирования приходится на наиболее активный в сексуальном отношении возраст (15-30 лет) и составляет среди женщин 17, 6-20, 8%, причем ее рост прямо пропорционален числу половых партнеров у них. Особое внимание к результатам исследования на вирус папилломы человека в гинекологии объясняется тем, что:
- 70% женщин через 3 года, считая от начала сексуальной жизни, заражены ПВИ;
- возможно заражение ребенка от матери во время родов;
- в числе всех онкологических болезней женщин 12% связаны с ВПЧ;
- хотя после 30 лет показатель заболеваемости этой ПВИ снижается (8,5-10%), зато возрастает частота дисплазий и раков шейки матки;
- почти во всех случаях плоскоклеточного рака шейки маткив исследуемом материале обнаруживаются ДНК этого вируса; по распространенности среди женщин до 45-летнего возраста рак шейки в числе злокачественных опухолей находится на втором месте (после рака молочной железы);
В связи с этим вакцинация против ВПЧ приобретает особое значение.
«Входными воротами» для возбудителя болезни служат даже незначительные механические повреждения и воспалительные процессы слизистых оболочек или кожи, опрелости, мацерация кожи при выделениях из влагалища, уретры, при скоплении смегмы в препуциальном мешке. Источником заражения служат больные люди или вирусоносители без клинических проявлений.
Заражение в большинстве случаев происходит половым путем, но возможно и в результате непосредственного контакта с больным или вирусоносителем (рукопожатие и др.), реже — посредством общего пользования предметами гигиены, через воздух или воду в спортзале, бане, бассейне. Возможно и инфицирование медицинских работников от дыма, возникающего при лечении методом лазерной деструкции или диатермокоагуляции кондилом, а также нередко происходит и самозаражение во время эпиляции, бритья, «обкусывания» ногтей, расчесывания кожи.
Основными факторами риска, способствующими проявлению или/и обострению заболевания, являются:
- Сниженная иммунологическая реактивность организма при сопутствующих заболеваниях внутренних органов, гиповитаминозе, курении и алкоголизме, лечении цитостатическими средствами, при иммунных заболеваниях.
- Сопутствующие, преимущественно инфекционные заболевания, особенно передающиеся при сексуальных контактах (гонорея, хламидиоз, цитомегаловирус и микоплазма, трихомониаз, бактериальный вагиноз и др.).
- Раннее начало половых контактов и большое число партнеров; сексуальный контакт с женщинами, страдающими генитальным или перианальным кондиломатозом, раком шейки матки.
- Гормональный дисбаланс, особенно при сахарном диабете, приеме глюкокортикоидов, а также состояния дисбиоза.
- Медицинские процедуры и манипуляции, особенно введение и извлечение внутриматочной спирали, инструментальный аборт и диагностическое выскабливание.
Симптомы папилломавирусной инфекции
Краткая информация о ВПЧ
С момента попадания возбудителя в организм до первых проявлений заболевания (инкубационный период) проходит в среднем 3 месяца (от 3-х недель до одного года). На начальной стадии, при отсутствии благоприятных условий для развития вируса в организме, возможно носительство ПВИ без заболевания. В противном случае он встраивается в генные структуры клеток, что приводит к появлению симптоматики.
Все клинические проявления объединены в 3 группы:
- Поражения кожи — обычные, плоские, подошвенные, некоторые другие виды бородавок и небородавчатые поражения.
- Поражения слизистых оболочек половых органов — различные типы кондилом, карцинома и некондиломатозные поражения.
- Поражения других слизистых оболочек — гортани, языка, пищевода, прямой кишки, бронхов, конъюнктивы и т. д.
В среднем в 99,5% всех случаев плоскоклеточного рака шейки матки обнаруживаются ДНК возбудителя папилломы человека. Проявления и лечение папилломавирусной инфекции во многом зависят от типа вируса. Наиболее распространенными и опасными в плане ассоциации с онкологическими формами поражения покровного эпителия слизистой оболочки гениталий являются около 35 типов.
Все виды возбудителей классифицируются по степени риска вызываемой ими злокачественной трансформации клеток. Основные из них:
- низкая степень онкогенности — 6 и 11 типы вируса, вызывающие развитие множественных кондилом в области мочеполовых органов и на коже вокруг заднепроходного отверстия, или ануса (перианальные кондиломы), а также дисплазию эпителиальных клеток шейки матки легкой степени; на их долю приходится в среднем до 90% случаев кондиломатоза;
- средней степени онкогенного риска — 31, 33 и 35;
- высокой степени онкогенного риска — 16 и 18, которые обнаруживаются в 50-80% образцов ткани из шейки матки при умеренной дисплазии плоского эпителия и в 90% рака, расположенного в поверхностных слоях тканей (неинвазивный рак, непрорастающий вглубь тканей).
Клиническая картина
В соответствии с клинико-морфологической картиной, инфекция в области ануса и гениталий проявляется кондиломами различных видов — остроконечными, сосочковыми с наружным ростом, внутриэпителиальными (рост внутрь эпителиального слоя), гигантской кондиломой Бушке-Левенштейна, являющейся разновидностью остроконечной кондиломы, но с наружным и внутриэпителиальным ростом одновременно, и похожей на раковую опухоль.
В зависимости от проявлений и характера течения, различают три формы ПВИ:
- Латентную, или скрытую (бессимптомную) при которой происходит, невидимое при обычном осмотре и морфологическом исследовании, интенсивное размножение пораженных клеток эпителия с мутантной (измененной) ДНК. Чаще оно обнаруживается в результате лабораторного исследования шейки матки, реже — влагалища.
- Субклиническую, характерную отсутствием или минимальным количеством клинических симптомов и гистологических изменений в инфицированной ткани при наличии в ней элементов ДНК вируса.
- Клиническую, или манифестную.
Папилломавирусная инфекция в большинстве случаев существует в виде латентной и субклинической форм. Манифестация заболевания возникает под влиянием провоцирующих факторов, или факторов риска.
Субклиническая форма проявляется плоскими элементами небольших размеров, часто визуально незаметными. После проведения пробы с 3% уксусной кислотой (обрабатывается «подозрительный» участок) на коже появляются плоские мелкие бородавки. Симптоматически они обычно ничем себя не проявляют, но иногда могут сопровождаться зудом, а при локализации во влагалище и в цервикальной зоне — провоцируют кровоточивость во время и после полового акта, выделения из влагалища.
Клиническая форма представлена преимущественно высыпаниями различных видов в области гениталий, симптомы которых зависят от участка расположения, типа и размера элементов. Условно различают следующие типы бородавок:
- Остроконечные, представляющие собой выпячивания пальцеобразной формы, на поверхности которых имеется сосудистый «рисунок» в виде петель или точечных пятен. Они локализуются преимущественно на участках трения при половом акте — в области уздечки малых половых губ, у входа и в самом влагалище, на больших и малых половых губах, клиторе, девственной плеве, на шейке матки, в области промежности, на лобке, вокруг заднепроходного отверстия и в самых нижних отделах прямой кишки, на слизистой оболочке мочеиспускательного канала в виде кольца вокруг наружного отверстия (в 4-8%). При более глубоком поражении уретры возникает упорно протекающий уретрит с соответствующими симптомами, плохо поддающийся лечению.
- Папиллярные — гладкие непигментированные или пигментированные элементы без ножки округлой формы, несколько возвышающиеся над поверхностью. Они расположенные на коже наружных половых органов.
- Папулообразные. Для них характерны пигментация, отсутствие «пальцевых» выпячиваний, свойственных остроконечным бородавкам, и избыточный роговой слой эпителия (гипрекератоз). Локализация — мошонка, кожа тела полового члена и наружная поверхность крайней плоти, венечная борозда полового члена, боковая поверхность женских наружных половых органов, кожа вокруг ануса и промежность.
- Кератотические — утолщенные элементы, которые возвышаются над поверхностью избыточно сухой кожи больших половых губ. От этих образований происходит легкое инфицирование полового партнера.
- Бородавки по типу пятен — располагаются на слизистых оболочках в виде пятен неинтенсивного розовато-красного, красновато-коричневого или серовато-белого цвета.
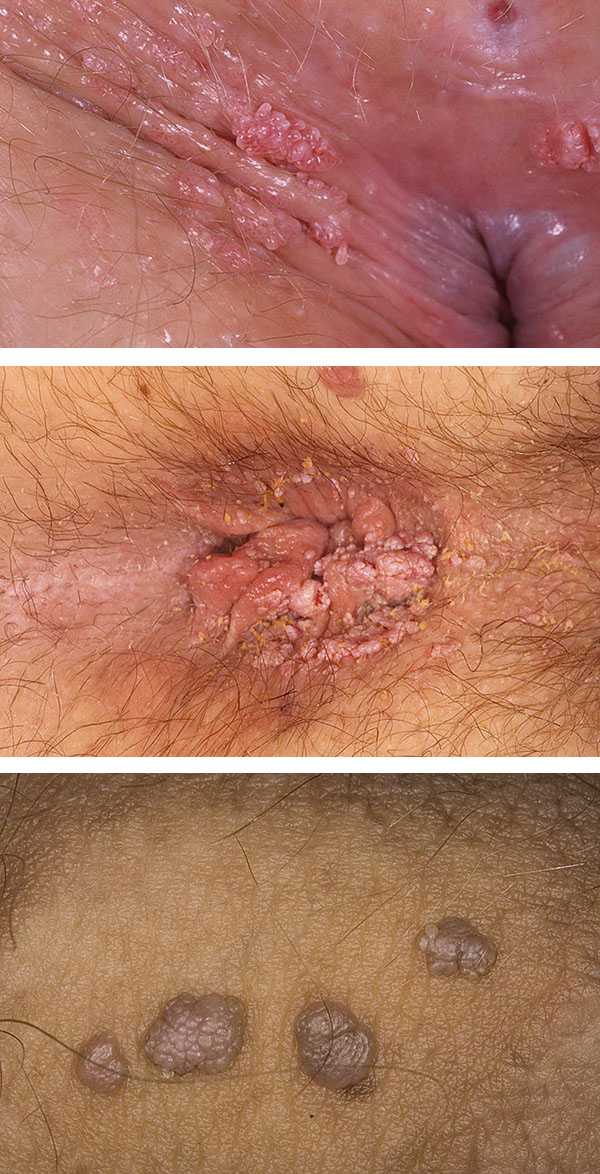
Остроконечные генитальные кондиломы
Динамика и симптомы остроконечных кондилом
Остроконечные кондиломы с экзофитным типом роста (не внутрь тканей, а наружу) являются классической формой. Вначале своего развития они представляют собой ограниченные сосочки в виде маленьких узелков. Их цвет не отличается от окраски слизистой оболочки или кожи, на которых они располагаются. Постепенно увеличиваясь, сосочки приобретают вид нитевидных разрастаний значительных размеров и внешне похожи на цветную капусту или петушиный гребень.
Между сосочками появляется выпот межклеточной жидкости. Поверхность разрастаний становится влажной и блестящей, возникает отечность тканей, мацерация, присоединяются болезненность и неприятный запах. В период прогрессирования в центре каждой папилломы видны кровеносные сосуды, в отличие от элементов с обратным развитием. Нередко происходит изъязвление разрастаний с присоединением вторичной инфекции. На стадии регресса сосочки становятся сглаженными, даже бархатистыми, за счет утолщения слоя рогового эпителия.
У беременных происходит очень быстрый рост остроконечных бородавок в результате физиологического снижения иммунитета и столь же быстрый их самопроизвольный регресс после родов. Во время разрастания кондиломы могут даже закрывать родовые пути.
Диагностические методы
В целях диагностики, кроме обычного осмотра пациента, проводятся расширенная кольпоскопия, гистологическое и цитологическое исследования материала, взятого посредством биопсии. Обязательно проводятся анализы на наличие других инфекционных возбудителей, передающихся половым путем.
Большое значение для дифференциальной диагностики имеют анализы на папилломавирусную инфекцию, проведенные методами ПЦР (полимеразная цепная реакция) и ПЦР с идентификацией отдельных типов ВПЧ. Кроме того, проводятся анализы на определение онкобелков E6 и E7 в материале, взятом из цервикального канала, иммунофлюоресцентным методом, что позволяет дифференцировать носительство и начинающуюся трансформацию пораженных клеток ткани в злокачественные.
Как лечить папилломавирусную инфекцию
Основными принципами лечения являются:
- Устранение факторов риска, снижающих иммунную защиту организма.
- Подавление возбудителя заболевания и устранение условий, необходимых для его существования.
- Коррекция местного и общего иммунитета, включая вакцинацию.
Наиболее перспективным методом является вакцинация против папилломавирусной инфекции, позволяющая осуществлять не только профилактику, но и лечение уже возникших ее проявлений. Вакцинация осуществляется рекомбинантными вакцинами, эффект которых направлен против возбудителей заболевания с высоким онкогенным риском за счет подавления активности онкобелков E6 иE7 и увеличения активности клеточных белков p53 и Rb-105.
С этой целью применяются вакцины:
- «Гардасил» — в виде суспензии для внутримышечных инъекций. Ее эффект направлен на выработку в организме специфических антител против белков ВПЧ типов 6, 11, 16 и 18;
- «Церварикс» — суспензия для внутримышечного введения против белков ВПЧ типов 16 и 18.
Комбинированное лечебное воздействие сочетает в себе деструктивные и химические методы, а также использование иммуномодуляторов и неспецифических противовирусных средств.
К деструктивным аппаратным методам относятся криодеструкция и электродеструкция, радиоволновое удаление кондилом, плазменная коагуляция и лазерная терапия. Химические деструктивные препараты для лечения папилломавирусной инфекции — это Трихлорацетат (80-90%), Подофиллотоксин (спиртовой раствор или крем 5%), 5-фторурациловый 5% крем, «Вартек» (раствор), «Колхамин» (мазь), «Солкодерм» (раствор) и др.
Неспецифические противовирусные средства: лейкоцитарный и фибробластный интерфероны, «Циклоферон», «Интрон-А»,«Лейкинферон», «Неовир», «Алломедин» (гель) и др. Иммуномодулирующие препараты: «Иммуномакс», «Панавир», «Ликопид», «Изонопринозин», «Деринат», «Глутоксим», «Гепон», «Амиксин», «Эпиген-интим» и др.
Папилломавирусная инфекция представляет собой актуальную медико-социальную и экономическую проблему, в связи со значительным ростом заболеваемости, высокой контагиозностью, снижением репродуктивного здоровья и опасностью роста числа онкологических заболеваний, вызываемых этой инфекцией.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе