Норма воротникового пространства в 12 недель
Норма ТВП плода на 12-13 неделе беременности
 Беременность – самый прекрасный период в жизни женщины. Во время вынашивания малыша появляется огромная ответственность за здоровье мамы и будущего ребенка. Особенно важен первый триместр, в частности, срок 12-13 недель, потому что именно в это время обнаруживаются основные патологии развития. На сегодняшний день существует множество способов обследования состояния организма плода, но наиболее актуальным и приоритетным остается ультразвуковое исследование. Особое внимание при диагностике уделяется на измерение ТВП (расшифровывается эта аббревиатура, как толщина воротникового пространства), потому что полученная информация имеет важное значения для определения хромосомных отклонений.
Беременность – самый прекрасный период в жизни женщины. Во время вынашивания малыша появляется огромная ответственность за здоровье мамы и будущего ребенка. Особенно важен первый триместр, в частности, срок 12-13 недель, потому что именно в это время обнаруживаются основные патологии развития. На сегодняшний день существует множество способов обследования состояния организма плода, но наиболее актуальным и приоритетным остается ультразвуковое исследование. Особое внимание при диагностике уделяется на измерение ТВП (расшифровывается эта аббревиатура, как толщина воротникового пространства), потому что полученная информация имеет важное значения для определения хромосомных отклонений.
Определение толщины воротникового пространства
Воротниковая зона – это пространство под кожей задней поверхности шеи плода, в котором скапливается жидкость. Наиболее информативны измерения ТВП в сроке 12-13 недель, потому что развитие плода на более раннем сроке недостаточно для получения данной информации, стоит отметить, что после 14 недели формируется лимфатическая система, следовательно, излишняя жидкость просто рассасывается.
При измерении ТВП обязательно учитывается копчико-теменной размер (КТР), норма его длины составляет от 45 мм до 84 мм. Оптимально правильный размер воротникового пространства измеряется при нейтральном положении головки плода, потому что при разгибании головки длина увеличивается на 0,6 мм, а при сгибании — уменьшается на 0,4 мм.
Нормальный размер воротникового пространства очень важна для определения наличия у малыша такого хромосомного заболевания, как синдром Дауна (трисомия 21 хромосомы). Так же существенной информацией для исключения данной патологии считается визуализация носовой кости на УЗИ в сроке 12-13 недель. Таблица нормальных размеров плода помогает врачу-гинекологу проанализировать полученные данные, и при наличии риска будущая мама направляется к врачу-генетику.
Группа риска
Наиболее часто встречающимся синдромом, который можно определить по ТВП, является синдром Дауна.
Синдром Дауна – хромосомная патология, при которой в 21 паре появляется третья лишняя хромосома, при этом кариотип тип человека имеет не 46, а 47 хромосом.
Данная патология в хромосомах плода встречается достаточно часто, но благодаря современным медицинским технологиям, таким как современное УЗИ, к примеру, выявление патологии стало возможным на самых ранних сроках.
Трисомия 21 гена
Развитие плода с синдромом Дауна не зависит от пола будущего ребенка, расовой принадлежности и экономического статуса семьи и здоровья родителей. Основным фактором, повышаемым риск появления мутации, считается возраст будущих родителей. Если возраст будущей матери от 35 до 39 лет, то вероятность рождения ребенка с синдромом Дауна 1:215, а в 45 лет – 1:19.
Существует мнение, что возраст отца так же может повлиять на развитие мутации. В группу риска попадают мужчины старше 42 лет. Выявить наличие синдрома на ранних сроках плода (12-13 недель) возможно при помощи ультразвукового исследования и специального генетического теста. Существует международная таблица норм, благодаря которой определяется степень риска.
Всего в зависимости от данных полученных по толщине воротничкового пространства на 12 и 13 неделях могут диагностироваться:
- Трисомия 21 гена. Синдром Дауна;
- Трисомия по 18 хромосоме. Синдром Эдвардса — одна из самых опасных патологи, так как вызывает полную перестройку всех систем организма, включая отсутствие когнитивной системы ребенка. Помимо этого случается деформация костей, их положения и органов. В большинстве случаев дети с синдромом Эдвардса не выживают.
- Моносомия по Х-хромосоме. Синдром Тернера – приводит к значительным нарушениям в физиологическом развитии. Не смертелен, в отличие от синдрома Патау, однако отклонения при развитии могут разрушить жизнь будущего человека. В список симптомов входят различные несоответствия нормам размеры костей, а также органов половой системы. Эта болезнь встречается только у девочек.
- Трисомия по 13-хромосоме. Синдром Патау – который приводит к значительным изменениям не только умственного, но и физического развития плода (неправильное строение черепа, отсутствие белков глаз, низкая масса). Это далеко не весь список патологий вызванных при трисомии 13 хромосомы.
Нормальные размеры ТВП
ТВП плода в норме и нет
Ультразвуковое исследования, для определения толщины воротникового пространства, проводят на сроке 11, 12 и 13 недель. На 11 неделе беременности воротниковый размер плода считается нормальным, если не превышает 2 мм, на 12 – 2,5 мм, на 13 – до 2,8 мм. Следует отметить, что норма зависит и от методики проведения УЗИ, так, при трансабдоминальном методе размер не должен превышать 3мм, а при трансвагинальном – 2,5мм.
По данным проведенных исследований, риск наличия синдрома составляет 7%, если ТВП равно 3 мм, 27% — при размере 4 мм и 53% — при 5 мм. В случае, если, по мнению врача, полученные данные говорят о возможном наличии патологии в сроке 12-13 недель, то женщине предлагается консультация с генетиком и проведение дополнительных анализов.
Таблица норм
| Срок беременности, недели | ТВП, мм | ||
| 5-й пр. | 50-й пр. | 95-й пр. | |
| от 10 до 11 недель | 0.8 | 1.5 | 2.2 |
| от 11 до 12 недель | 0.8 | 1.6 | 2.2 |
| от 12 до 13 недель | 0.7 | 1.6 | 2.5 |
| от 13— 14 недель | 0.7 | 1.7 | 2.7 |
В случае если значение превышает 9 мм на 12 неделе, то доктора говорят о 90% вероятности возникновения отклонения. При этом нельзя приводить общую таблицу, так как каждый раз норма толщины воротничкового пространства определяется исходя из предыдущих анализов и прогноза развития плода.
Ультразвуковое исследование
Для каждой будущей мамочки срок беременности 12-13 недель имеет важное значение, потому что малыш начинает стремительно расти, все его системы органов сформированы и на УЗИ уже отчетливо просматривается строение тела, а, значит, можно достоверно оценить состояние здоровья. С помощью трансабдоминального или трасвагинального ультразвукового исследования определяются все важнейшие критерии и определяется норма развития.
ТВП измеряется при сканировании срединных отделов плода в области задней поверхности шеи. Границами служит промежуток между кожей и мягкими тканями задней поверхности шеи, на изображении выглядит как черная полоса. Огромное значение имеет квалификация и опыт врача проводящего диагностику, потому что для точного определения размера необходимо выбрать оптимально удобное положение плода, чтобы изображение получилось максимально четким.
Результаты получены
Существует единая таблица норма, с которой врач-гинеколог сравнивает полученные результаты. Если ТВП плода в сроке 12-13 недель не превышает 2,5-3 мм, значит эта норма. Так же учитывается возраст матери (младше 35 лет) и отца (до 42 лет). Доктор тщательно проверяет все условия, которые могут стать риском возникновения хромосомной мутации и сравнивает с нормой. В случае, если ничего не вызывает угрозы, то беременность продолжается в обычном режиме и женщине не стоит волноваться.
Ежели норма ТВП превышена или ставят под сомнения иные факторы, то проводится комбинированное обследование, которые включает анализ биохимических маркеров сыворотки крови беременной, амниоцентез (анализ околоплодных вод), кордоцентез (анализ крови из пуповины) и хорионбиопсия (биопсия ворсин хориона) и только после этого, проанализировав результаты, доктор дает рекомендации о сохранении или прерывании беременности, но выбор, в любом случае, остается за будущими родителями.
Похожие статьи
Толщина воротникового пространства в 12 недель: норма и патология
Беременность, дети > Нужно знать > Толщина воротникового пространства в 12 недель: норма и патология
Особое внимание при проведении ультразвукового исследования в первые три месяца беременности уделяют параметрам первого отдела позвоночника у плода.
По толщине воротникового пространства на 12 неделе беременности определяется наличие генетических показателей в отношении хромосомных аномалий, что является основополагающим моментом в период развития плода.
Воротниковое пространство у плода: норма
В период внутриутробного вынашивания плода назначается ряд ультразвуковых исследований, основной целью которых является определение грубых патологических процессов в развитии плода и общего состояния беременности.
Первое плановое ультразвуковое исследование проводится на 12 недели беременности.
На данном сроке определяется толщина воротниковой зоны, по которой можно определить наличие хромосомных врожденных патологий.
На более поздних сроках воротниковая зона рассасывается, что не позволяет установить факт наличия нарушений в развитии внутриутробного плода.
Воротниковая зона – участок, который находится в межпространственной области внутренней стороны первого отдела позвоночника эмбриона и тканью, которая покрывает шею и позвоночник. Данный участок представляет собой скопление в подкожной клетчатке жидкости, которая впоследствии рассасывается.
Замеры параметров воротникового пространства по толщине осуществляется в момент проведения первого ультразвукового скринингового исследования на 11-12 недели беременности, так как на более поздних сроках скопление подкожной жидкости уменьшается.
В среднем нормальным показателем замеров воротниковой зоны у плода является размер не более 3 мм. На 11 неделе размеры шейной складки могут достигнуть
Толщина воротниковой зоны плода определяется с помощью УЗИ на 12 неделе беременности
максимальных размеров, но не более 1-2 мм. К 12 неделе его размеры составляют 1,8-2,9 мм. 13 неделя допускает размер в 3 мм, все остальные показатели превышающие допустимые параметры, являются сигналом об необходимости провести дополнительное доскональное обследование.
Читайте: Что такое патронаж новорожденных на дому?
При трансвагинальном ультразвуковом исследовании на сроке беременности в двенадцать недель воротниковая зона по показателям толщины не должна превышать 2 миллиметров.
Стоит учитывать тот факт, что на толщину шейной складки также влияет положение плода. В случае если голова разогнута, показатели в среднем увеличиваются на 0,6 мм, а при соприкосновении подбородка с грудью уменьшаются до 0,5 мм.
С целью наиболее правильного обследования толщины воротниковой зоны у плода рекомендуется воспользоваться услугами высококвалифицированного специалиста, который пользуется современным оборудованием для ультразвукового исследования.
Превышение нормы и дополнительное обследование
Проведение ультразвукового обследования беременной женщины с целью измерения толщины воротникового пространства, является обязательным в следующих случаях:
- Сагиттальное сканирование головы плода
- 10 до 13 неделя беременности
В случае если по результатам ультразвукового диагностирования установлены превышения нормы допустимых параметров, женщине назначается более тщательное комплексное обследование.
В него входят:
- Диспансеризация
- Повторное обследование толщины воротникового пространства с измерением дополнительных показателей
- Исследование крови по биохимическим маркерам
Если по результатам проведения полного дополнительного обследования установлена большая вероятность появления хромосомных аномалий плода, беременная вносится в группу риска. Для определения генетического набора эмбриона проводится инвазивная пренатальная диагностика путем

Параметры толщины воротниковой зоны плода определяют наличие хромосомных врожденных патологий
трансабдоминального забора материала:
- Хорионбиопсия – забор клеток, с помощью которых формируется плацента
- Плацентобиопсию – забор и обследование клеток плаценты
- Амниоцентез – за счет проведения пункции околоплодного пузыря осуществляется забор околоплодных вод
- Кордоцентез – забор кровяной жидкости из пуповины либо забор биоматериала из ворсинок эмбрионального плода
По результатам всех комбинированных обследований определяется хромосомный набор. Если их количество составляет 23 пары, плод сохраняют и беременность продолжается.
В случае наличия критических показателей принимается решение о прерывании беременности.
Наиболее распространенные аномалии в зависимости от ТВП на 12 недели беременности:
- Синдром Дауна
- Синдром Тернера
- Синдром Эдвардса
- Синдром Патау
Читайте: Получаем документы для новорожденного
Решение о прерывании беременности либо назначение медикаментозной терапии осуществляет исключительно врач. Только он может рассчитать вероятность рождения малыша с генетическими отклонениями. Но окончательное решение о пролонгации беременности либо ее прерывании остается исключительно за женщиной.
Диагностическое обследование толщины воротникового пространства – это значимая манипуляция в наблюдении за развитием эмбриона. Определение коэффициента патологии позволяет своевременно выявить аномальное развитие плода.
О диагностировании синдрома Дауна вы узнаете из видео:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
16 Апр 2016 Юки 305
Толщина воротникового пространства в 12 недель: норма
Во время беременности в женском организме постоянно происходят изменения. Чтобы избежать нервозности и неизвестности, женщине необходимо знать особенности текущего периода. Например, какой должна быть толщина воротникового пространства в 12 недель? Мало кто знает, что это вообще такое. Поговорим об этом показателе и о риске хромосомных аномалий.

Воротниковое пространство находится в области шеи плода. Это небольшая область между кожей и позвоночником. Все эмбрионы имеют воротниковое пространство в первом триместре беременности. На протяжении этого периода проводятся периодические измерения воротниковой области с использованием УЗИ. Эти исследования помогают оценить риск развития у плода синдрома Дауна и являются первым этапом скрининга хромосомных аномалий, особенно трисомии 21.
Они также используются для обнаружения аномалий лимфатической циркуляции и некоторых заболеваний сердца. Когда измерение показывает риск, врачи считают его сигналом для проведения дальнейших исследований. Измерение толщины воротникового пространства может обнаружить более 80% случаев трисомии 21. Это исследование требует очень точных методов измерения. Важно учитывать, что во время УЗИ качество результата может зависеть от многих факторов, например, от неправильного положения плода.
Анализ показателей исследования
Измерение воротниковой зоны плода необходимо проводить между 11 и 14 неделями беременности или при достижении эмбрионом копчико-теменного размера от 38 до 84 мм. Крайне важно, чтобы исследование было проведено именно в это время, поскольку по окончании первого триместра воротниковое пространство исчезает.
Нормой толщины воротникового пространства в 12 недель считается значение до 3 мм. При более высоких показателях риск оценивается на основе различных факторов: возраста матери и срока беременности. Чем старше роженица, тем значительно выше риск.
На поздних сроках измерения риск хромосомных аномалий снижается. Например, показатель 4 мм на 14 неделе имеет меньший риск, чем такое же значение толщины воротникового пространства в 11 недель. Поскольку оценка срока беременности от последней менструации является неточным методом, он определяется исходя из копчико-теменного размера (КТР). Отталкиваясь от КТР, проводят УЗИ для измерения толщины воротникового пространства (ТВП).
Читайте также:
- Первое УЗИ при беременности: во сколько недель
- 3Д (3D) УЗИ при беременности
Ниже в таблице приведены значения КТР в миллиметрах, соответствующие определенному сроку беременности в неделях, начиная с 10-й.
| Срок беременности | Процентиль | Стандартное отклонение | ||
| 5-й | 50-й | 95-й | ||
| 10 недель + 0 дней | 19,9 | 28,0 | 36,1 | 4,9 |
| 10 + 3 | 22,9 | 31,8 | 40,6 | 5,4 |
| 10 + 6 | 26,2 | 35,8 | 45,4 | 5,9 |
| 11 + 0 | 27,3 | 37,1 | 47,0 | 6,0 |
| 11 + 3 | 30,8 | 41,4 | 52,0 | 6,5 |
| 11 + 6 | 34,5 | 45,9 | 57,3 | 6,9 |
| 12 + 0 | 35,8 | 47,4 | 59,1 | 7,1 |
| 12 + 3 | 39,9 | 52,2 | 64,6 | 7,5 |
| 12 + 6 | 44,1 | 57,2 | 70,3 | 8,0 |
| 13 + 0 | 45,6 | 58,9 | 72,3 | 8,2 |
В следующей таблице представлены показатели нормы ТВП в соответствии со значением КТР.
| КТР, мм | ТВП, мм | КТР, мм | ТВП, мм | КТР, мм | ТВП, мм |
| 38 | 1,09 | 54 | 1,43 | 70 | 1,76 |
| 39 | 1,11 | 55 | 1,46 | 71 | 1,78 |
| 40 | 1,14 | 56 | 1,48 | 72 | 1,79 |
| 41 | 1,16 | 57 | 1,50 | 73 | 1,81 |
| 42 | 1,18 | 58 | 1,52 | 74 | 1,83 |
| 43 | 1,20 | 59 | 1,54 | 75 | 1,85 |
| 44 | 1,22 | 60 | 1,56 | 76 | 1,86 |
| 45 | 1,24 | 61 | 1,58 | 77 | 1,88 |
| 46 | 1,26 | 62 | 1,60 | 78 | 1,90 |
| 47 | 1,28 | 63 | 1,62 | 79 | 1,91 |
| 48 | 1,31 | 64 | 1,64 | 80 | 1,93 |
| 49 | 1,33 | 65 | 1,66 | 81 | 1,94 |
| 50 | 1,35 | 66 | 1,68 | 82 | 1,96 |
| 51 | 1,37 | 67 | 1,70 | 83 | 1,97 |
| 52 | 1,39 | 68 | 1,72 | 84 | 1,98 |
| 53 | 1,41 | 69 | 1,74 | 85 | 2 |
Таким образом, например, нормой толщины воротникового пространства в 13 недель согласно таблице является значение, равное 1,8 мм.
Вероятность развития хромосомных заболеваний

Если толщина воротниковой зоны превышает нормальные значения, плод более склонен к развитию хромосомных аномалий, таких как трисомия 21, 13 или 18. В случае если кариотип нормальный, но ТВП превышает норму, это может свидетельствовать о сердечной аномалии у плода. Вероятность развития хромосомных аномалий находится в прямой зависимости от толщины воротниковой области эмбриона.
| ТВП, мм | 3 | 5 | 7 | 9 |
| Вероятность аномалии, % | 7 | 53 | 83 | 78 |
Есть два вида аномалий, которые отличаются изменением хромосомного набора в сторону увеличения или уменьшения:
- трисомия - наличие лишней хромосомы;
- моносомия - недостаток хромосомы.
Вследствие таких аномалий развиваются синдромы Дауна, Эдвардса, Тернера, Патау. Перечислим наиболее распространенные случаи трисомии:
- Трисомия 21 - наличие дополнительной 21-й хромосомы, даунизм.
- Трисомия 13 характеризуется наличием дополнительной хромосомы в паре 13. Более 95% малышей погибают в утробе матери. Среди рожденных половина умирает в течение первого месяца и 90% до 1 года от болезней сердца, почек или неврологических осложнений.
- Трисомия 16 - наиболее распространенная аномалия. Носитель этой хромосомной аномалии выживает лишь несколько недель в утробе матери, далее происходит самопроизвольный выкидыш.
- Трисомия 18 встречается реже, чем 21, но гораздо серьезнее: более 95% детей погибают в утробе матери. Среди тех, кто родился, 90% умирают до 1 года от сердечно-сосудистых осложнений, болезни почек, неврологических патологий. Крайне редки случаи выживания, но с тяжелыми формами инвалидности.
Что делать при отклонениях от нормы?
Если воротниковое пространство больше 3 мм, то назначается комбинированное обследование для анализа кариотипа плода и окончательного подтверждения хромосомной аномалии:
- анализ по биохимическим маркерам в сыворотке крови;
- возрастной скрининг;
- анализ околоплодных вод, амниоцентез;
- анализ крови из пуповины;
- биопсия хориона.
По результатам обследования принимается решение о прерывании или продолжении беременности в зависимости от того, насколько хромосомные аномалии совместимы с жизнью.
Читайте также:
Теперь вы понимаете, что очень важно изучение такого показателя, как толщина воротникового пространства, ведь благодаря ему возможно раннее выявление аномалий в развитии плода и принятие своевременного взвешенного решения.
Толщина воротникового пространства в 12 недель, ТВП и размер носовой кости в норме по неделям в таблицах, что видно на УЗИ
Современная медицина достигла огромных успехов в вопросах обследования беременных женщин. Если раньше считалось вполне достаточным пройти ультразвуковое исследование (УЗИ) плода и сдать некоторые анализы, то в наши дни эта категория пациентов находится под бдительным наблюдением специалистов и подвергается более углубленным обследованиям. В основном они направлены на определение состояния развивающегося плода и своевременное диагностирование различных аномалий. К основным маркерам оценки развития ребенка относят ультразвуковое исследование таких характеристик, как толщина носовой кости и толщина воротникового пространства (ТВП) в 12 недель.

УЗИ скрининг в первом триместре
Пренатальный скрининг — это комбинированное биохимическое и ультразвуковое исследование, включает в себя анализ крови на основные гормоны беременности и УЗИ плода с измерением некоторых величин.
Стандартным обследованием при беременности является только плановое УЗИ, скрининг обычно проводят либо при желании беременной женщины удостовериться в правильном развитии ребенка, либо по назначению врача при риске возникновения хромосомных патологий плода.
В группу риска входят беременные:
- старше 35 лет, возраст отца старше 40 лет;
- младше 18 лет;
- имеющие в роду генетические заболевания;
- с замершей беременностью в прошлом, рождением мертвого ребенка и/или с неоднократными самопроизвольными выкидышами;
- переболевшие в первом триместре вирусными или инфекционными заболеваниями;
- принимающие опасные для плода препараты;
- зачавшие ребенка от родственника.
Задача пренатального скрининга выявить беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития.
При расчете риска учитывается возраст, толщина воротникового пространства и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины (берется из вены).
Когда проходят
Сроки проведения УЗИ скрининга устанавливает гинеколог, ведущий беременность. Чаще всего его назначают с 10 по 13 неделю после зачатия. Несмотря на небольшие сроки, анализы точно показывают наличие хромосомных расстройств у будущего ребенка.
Что входит
В ходе УЗИ диагност выясняет количество плодов, срок беременности, снимает размеры эмбриона: КТР (копчико-теменной размер), БПР (бипариетальный размер головы), величину шейной складки, носовой косточки и прочее.
Согласно этим данным можно узнать, как развивается плод в утробе матери.
В период первого триместра измеряют:
- Бипариетальный размер (БПР) головы — указывает на развитие головного мозга. Измеряется от виска до виска. Эта величина увеличивается пропорционально сроку беременности. Превышение нормы БПР головы ребенка говорит о: крупном плоде, скачкообразном росте эмбриона (выравнивается со временем), наличии опухоли головного мозга (несовместимые с жизнью), водянке головного мозга (лечится антибиотиками, которые принимает мать). БПР может быть меньше нормы при недоразвитии головного мозга или отсутствии некоторых его участков.
- Копчико-теменной размер (КТР) — это один из важнейших показателей развития эмбриона. КТР – это размер от копчика до темечка, без учета длины ножек.
- Толщина воротникового пространства (ТВП) или размер «шейной складки» — это основной показатель, который при отклонении от нормы указывает на хромосомное заболевание (синдром Дауна, синдром Эдвардса или другое).
- Такие органы и части тела, как кости свода черепа, бабочка, костный и мышечный скелет, позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырь. На этом сроке они уже хорошо просматриваются.
- Частота сердечных сокращений (ЧСС) плода с 11 недели и до конца беременности — 140-160 ударов в минуту (не зависит от пола). ЧСС плода ниже нормы (85-100 уд./мин) или выше нормы (более 200 уд./мин) — тревожный признак, при котором назначается дополнительное обследование и при необходимости лечение.
- Оценка жизнедеятельности ребенка. Двигательную активность просто отмечают как «определяется».
- Желточный мешочек, хорион и амнион.
- Осматривается стеки и шейка матки, ее зев должен быть закрыт.
- Доплерометрия венозного протока. В 11–13 (+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца, и является признаком возможного неблагоприятного исхода беременности.
Биохимический скрининг I триместра включает определение уровня свободного b-ХГЧ и протеина-А плазмы крови — PAPP-A. Это два гормона беременности и при нормальном развитии малыша они должны соответствовать норме.
Отклонение от нормы некоторых параметров при первом скрининге не дает повода для волнений, просто беременность в будущем должна наблюдаться более пристально, и только после второго скрининга можно говорить о риске развития пороков у ребенка.
Оценка толщины воротниковой зоны
Определение толщины воротникового пространства (величина шейной складки, ТВП) — один из важнейших и довольно точных методов ранней диагностики хромосомных аномалий и других пороков развития. Именно этот эхографический маркер стал «золотым стандартом» на сроке 11—14 недель.
Общие сведения
Воротниковое пространство — это подкожное скопление жидкости в щелевидном участке между кожей, мышцами и связками на позвоночнике в задней части шеи. На УЗИ отображается как анэхогенная (черная) полоса. Оценка ТВП информативна на сроках от 11 до 14 недель, при КТР 45-84 мм, так как в дальнейшем скопление подкожной жидкости рассасывается.
Для измерения ТВП необходимы следующие условия:
- положение лежа для беременной;
- плод располагается в удобном положении для исследования (боковое положение наиболее подходит для анализа профиля);
- срок беременности 10-14 недель;
- копчико-теменной размер (КТР) от 45 до 84 мм.
До 10 недели плод еще слишком маленький, поэтому оценка ТВП не производится, а после 14 недели лимфатическая система всасывает излишки скопившейся жидкости и увеличение ТВП, как правило, не диагностируется.
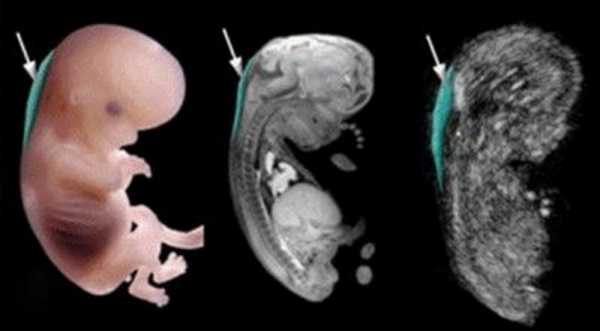
Как выглядит на УЗИ
В начале исследования врач измеряет длину ребенка, то есть его КТР. Это крайне необходимо, потому что ТВП меняется в зависимости от срока беременности.
Потом эхографист выводит на экран верхнюю часть туловища и головку в боковой проекции, при этом в одном срезе должны быть одновременно кости и кожа спинки носа, полости 4 желудочка и кость верхней челюсти. Специалист увеличивает на мониторе область шеи. Затем измеряет наибольшую толщину скопления жидкости по задней поверхности шеи под кожей. Жидкость на экране окрашена черным цветом, а кожа и мягкие ткани — белым. После измерений врач сравнивает полученный результат с нормами.
Во время проведения измерения головка ребенка должна находиться в нейтральном положении. Если она слишком запрокинута назад, то можно получить завышенные измерения, и наоборот, если подбородок сильно поджат к груди, то измерения будут ниже реального значения.
Норма параметров
Величина ТВП сама по себе ничего не значит, это не окончательный диагноз, просто существует риск. Высокая вероятность развития хромосомной патологии подкрепляется плохими результатами анализов крови на гормоны и при величине шейной складки более 3 мм.
ТВП плода по неделям в таблице
| Срок беременности, недели | ТВП, мм | ||
| нижняя граница нормы | среднее значение | верхняя граница нормы | |
| 10 — 11 | 0,8 | 1,5 | 2,2 |
| 11—12 | 0,8 | 1,6 | 2,2 |
| 12 — 13 | 0,7 | 1,6 | 2,5 |
| 13 — 14 | 0,7 | 1,7 | 2,7 |
| 14 — 15 | 0,8 | 1,8 | 2,8 |
Если у будущего ребенка во время УЗИ выявлено ТВП больше нормы, не стоит сразу впадать в панику, так как этому может быть много причин, в том числе и совершенно здоровое его состояние.
Особенности ТВП по неделям:
- 12 недель. Это самый информативный этап для определения различных патологий и отклонений в развитии плода, а также течения беременности в целом. Скопление жидкости на двенадцатой неделе не должно превышать 3 миллиметров, минимальный размер составляет 0,7 мм. Важно иметь в виду, что данные могут варьироваться в зависимости от расположения головки: она может быть прижата к груди, повернута в сторону.
- Нормальные показатели ТВП в 13 недель составляют в среднем 1,7 мм. При значении больше 2,7 мм у плода в сроке 13 недель возрастает риск развития хромосомных заболеваний или врожденных пороков развития. Например, при синдроме Тернера значение ТВП примерно на 8 мм больше среднего нормального значения ТВП для здоровых плодов.
- В норме после 14 недели беременности зона шейной складки начинает постепенно уменьшаться. Если ТВП продолжает увеличиваться, это указывает на высокую вероятность инфекционного заражения ребенка или наличия у него генной патологии. При этом необходимо исследовать кровь беременной женщины в первую очередь на наличие токсоплазмоза, цитомегаловируса и парвовируса В 19.
Таким образом, УЗИ, а в частности измерение ТВП, помогают установить и в некоторых случаях предупредить рождение детей с хромосомными патологиями. Поэтому женщинам крайне не рекомендуется избегать прохождения 1-го скрининга.
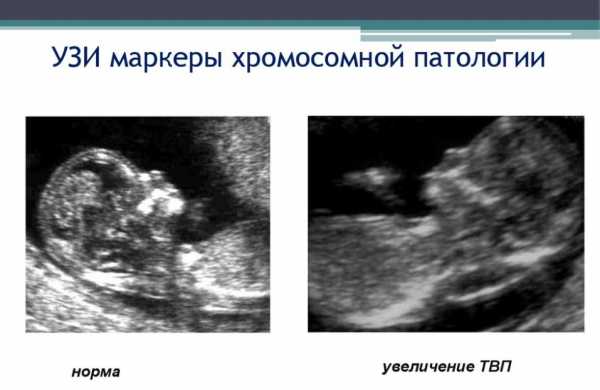
Возможные отклонения
При увеличенной ТВП женщина заносится в группу риска. В зависимости от остальных показателей это будет группа средней или высокой степени.
Самые распространенные отклонения, с которыми связывают расширение ТВП — хромосомные:
- синдром Дауна (трисомия по 21 хромосоме);
- синдром Патау(трисомия по 13 хромосоме);
- синдром Тернера (отсутствие одной из X хромосом);
- синдром Эдвардса (трисомия по 18 хромосоме).
Трисомия — это наличие дополнительной хромосомы в кариотипе человека, оно приводит к различным отклонениям в развитии.
Кроме того, расширение ТВП бывает более чем при 50 различных пороках развития и при внутриутробной гибели плода. У плодов с нормальным кариотипом и увеличением ТВП возрастает риск преждевременных родов, пороков сердца и других аномалий.
Тем не менее, большое число случаев с увеличенной ТВП заканчивается появлением на свет здоровых малышей.
Причин, которые ведут к увеличению количества жидкости в шейной области и расширению ТВП у плода, множество.
К этому могут приводить:
- анемия;
- нарушения работы сердца;
- патологии развития соединительной ткани;
- застойные явления крови в верхних отделах туловища;
- нарушения оттока лимфы;
- морфологические (касающиеся строения) аномалии лимфатической системы;
- гипопротеинемия;
- инфекции (токсоплазмоз, цитомегаловирус, парвовирус);
- нарушения строения скелета.
При неблагоприятном результате женщине рекомендуется проходить УЗИ каждые четыре недели для отслеживания роста или, напротив, уменьшения жидкости в шейном отделе. Кроме того, будущим матерям, попавшим в группы риска, для уточнения вероятных патологий назначается консультация генетика.

Врач изучает анамнез, высчитывает риски, учитывая:
- показатели УЗИ;
- результат анализа крови;
- возраст матери.
При увеличенном ТВП может быть назначен дополнительный анализ крови и повторное УЗИ.
Если результаты подтверждаются при вторичном обследовании (и риски соотносятся 1:300), рекомендованы дальнейшие исследования:
- амниоцентоз (забор околоплодных вод);
- хорионобиопсия (взятие на анализ клеток хориона, которые в дальнейшем формируют плаценту);
- плацентобиопсия (сбор плацентарных клеток);
- кордоцентез (взятие на анализ пуповинной крови либо материала из ворсинок эмбриона).
Результаты этих процедур дают стопроцентную ясность на наличие патологий ТВП у плода. Но их проведение сопряжено с рисками. Ранний амниоцентез (до 15 недель) может стать причиной выкидыша, поэтому его проводят только при очень высоком риске генетических патологий. Однако это единственный точный метод диагностики, в отличие от УЗИ и тройного теста.
Следует помнить, что эти методы обследования производятся только с согласия беременной, и каждая женщина имеет право отказаться от их проведения.
После полученных данных беременность сохраняется, либо даются рекомендации на прерывание по медицинским показаниям. Выбор остается за будущими родителями.
Таким образом, определение ТВП является основополагающим при УЗИ первого триместра, так как дает возможность вовремя диагностировать хромосомную патологию плода и принять правильное и взвешенное решение по поводу каждой конкретной беременности.

Оценка толщины носовой кости
Развитие кости носа относится к одной из основных оценок состояния эмбриона. Именно УЗИ помогает обнаружить возможную аномалию на начальных этапах беременности.
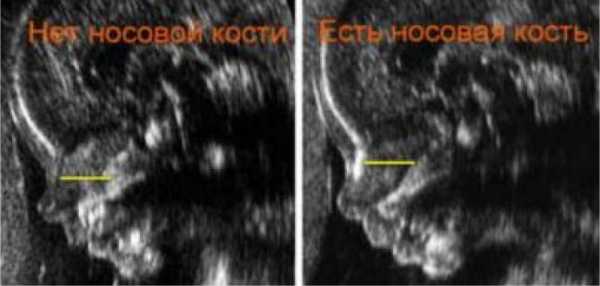
У плода с хромосомной аномалией окостенение происходит позже, чем у здорового. Поэтому, если имеются отклонения в развитии эмбриона, носовая косточка при первом скрининге либо отсутствует (в 11 недель), либо ее величина слишком мала (с 12 недели).
Длину косточки сопоставляют с нормативным значением с 12 недели беременности, на 10-11 неделе врач указывает лишь не ее наличие или отсутствие.
Как выглядит на УЗИ
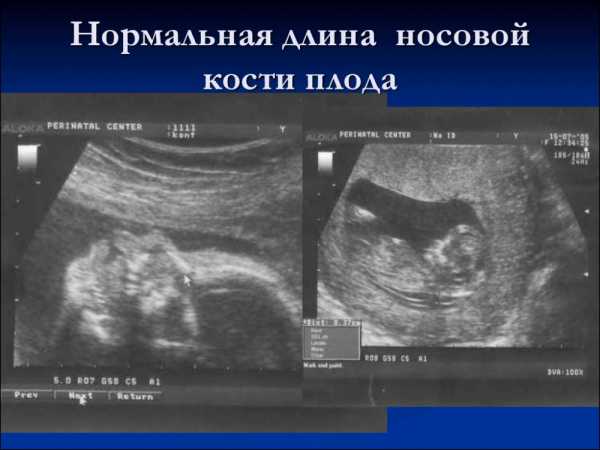
Носовая кость четырехугольной формы определяется во время процедуры УЗИ.
Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы: эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя «К» (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака «равенства», нос параллелен датчику.
Патологией носовой кости считается:
- полное отсутствие (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа, носовая кость. Третья линия, визуализируемая на более высоком уровне, чем кожа, — это кончик носа.
Не стоит забывать, что первоочередное значение в период 10-12 недель беременности имеет сам факт присутствия носовой косточки плода, а измерения не столь показательны, ведь хромосомные аномалии окостенения происходят позднее.
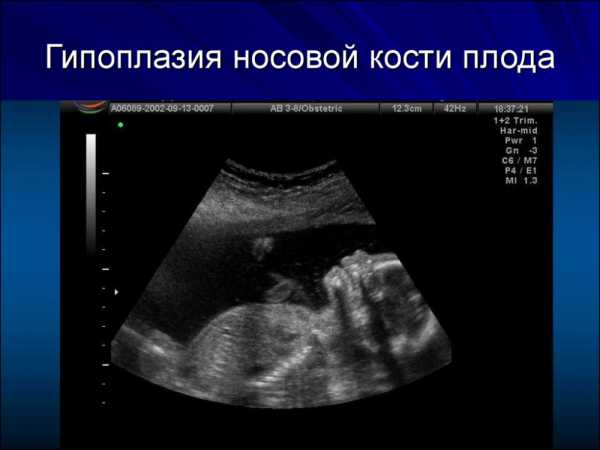
Параметры в норме
Норма толщины и длины носовой кости в 12 недель развития плода, как и на последующих месяцах беременности женщины, систематизируется, и является важным фактором при изучении результатов исследования ультразвуком.
Если длина кости носа не соответствует сроку беременности, но при этом остальные показатели в норме, то не стоит беспокоиться. Вероятно, это индивидуальная особенность ребенка. Носик у такого малыша может быть маленьким и курносым, как у родителей или у бабушки с прадедушкой.
Далее представлена таблица «Носовая кость, норма по неделям».
| Период (недели) | Норма (мм) | Минимальное значение (мм) | Максимальное значение (мм) |
| 10-11 | определяется | ||
| До 13-й | 3,1 | 2,0 | 4,2 |
| до 15-й | 3,8 | 2,9 | 4,7 |
| до 17-й | 5,4 | 3,6 | 7,2 |
| до 19-й | 6,6 | 5,2 | 8,0 |
| до 21-й | 7,0 | 5,7 | 8,3 |
| до 23-й | 7,6 | 6,0 | 9,2 |
| до 25-й | 8,5 | 6,9 | 10,1 |
| до 27-й | 9,4 | 7,5 | 11,3 |
| до 29-й | 10,9 | 8,4 | 13,4 |
| до 31-й | 11,2 | 8,7 | 13,7 |
| до 33-й | 11,4 | 8,9 | 13,9 |
| до 35-й | 12,3 | 9,0 | 15,6 |
Норма носовой косточки в 12 недель при проведении ультразвукового исследования позволяет сделать вывод о хорошем, здоровом развитии плода на ранних сроках. Если ее длина меньше нормы, то присутствует гипоплазия. Но бывают исключительные случаи, когда ряд проведенных обследований не выявляет наличие кости вообще. Тогда ставится вопрос об аплазии.
Возможные патологии
Оценка толщины носовой кости улучшает результаты комбинированного скрининга.
Длина и структура этого органа позволяет обнаружить большое количество болезней, связанных с хромосомами на ранних сроках, это синдромы:
- Дауна;
- Корнели де Ланге;
- Патау;
- Шерешевского-Тернера;
- Эдвардса.
На самом деле причин патологических отклонений от нормальных показателей длины парной косточки носа плода множество, и все они носят различный характер.
Это может быть:
- хронический алкоголизм одного из родителей;
- тяжелые последствия курения;
- женщины, переболевшие гриппом, простудой и другими заболеваниями в первом триместре беременности;
- прием антибиотиков и других сильных лекарств;
- облучения рентгеном;
- воздействие вредных факторов окружающей среды;
- ушибы;
- длительный и сильный перегрев беременной женщины.
Таким образом, помимо генетики, на внутриутробное развитие плода влияют образ жизни и здоровье будущей матери.
Исследования показывают, что у 266 малышей с синдромом Дауна кость носа в первом триместре была патологична в 248 случаях, что составляет 93,2 %.
Если в 11-12 недель у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических), не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через 7 дней. В том случае, если кость носа останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям.
Видео
В данном видео врач акушер-гинеколог рассказывает об оценке ТВП плода.
В данном видео можно узнать, как оценивают толщину кости носа.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе