Неонатальный скрининг это
Неонатальный скрининг новорождённых: какие заболевания выявляет, сроки и техника проведения
Содержание:
Всем родителям хочется, чтобы их малыш родился и рос здоровым. Однако ряд заболеваний проявляется только по прошествии определённого срока. Драгоценное время уходит, и без ранней диагностики лечение зачастую оказывается уже недоступным.
Результатом может стать инвалидность или даже летальный исход. Чтобы не допустить такого развития событий, проводится неонатальный скрининг детей в первые дни их жизни.
Что это такое

Неонатальный скрининг — это рекомендованное для всех роддомов массовое обследование только что рождённых малышей. Очень эффективный метод выявления некоторых заболеваний — как врождённых, так и наследственных. Позволяет диагностировать их на ранних сроках, что даёт шансы на успешное своевременное лечение.
Благодаря этой простой, но очень важной процедуре, удаётся остановить развитие серьёзных патологий. Без неё ребёнок может остаться на всю жизнь инвалидом.
Диагностируемые заболевания
Рекомендации, на какие заболевания проводить неонатальный скрининг новорождённых, даёт Всемирная организация здравоохранения. На сегодняшний день в этот список входят следующие патологии.
Наследственное заболевание, симптомно выявляется только после 6 месяцев. Среди последствий — идиотия и другие умственные нарушения. Своевременное выявление с помощью неонатального скрининга предупреждает их развитие. Диетотерапия — единственный действенный метод лечения.
Поражение желёз внешней секреции, нарушающее работу органов пищеварения, дыхания. Эффективно лечится ферментами поджелудочной железы и диетой с ограничением жира. С точки зрения экономики и медицины неонатальный скрининг муковисцидоза оправдан. Он не допускает повторного рождения в семье больного ребёнка, уменьшая расходы на лечение.

Заболевание щитовидной железы, приводящее к задержке развития многих органов и систем. Первыми страдают ЦНС и интеллект. При несвоевременном лечении ребёнок становится инвалидом с утратой способности к социальной адаптации, обучению, труду. Этого можно избежать, благодаря неонатальному скринингу.
- Адреногенитальный синдром
Ещё одно наследственное заболевание, протекающее очень остро, с обезвоживанием, судорогами, резким падением артериального давления. Требует немедленных реанимационных мероприятий. При отсутствии необходимой помощи может закончиться летальным исходом.
Наследственное заболевание, когда ребёнок не может усвоить углевод молока — галактозу. Последствия — тяжёлое поражение печени, глаз, нервной системы. Диагностируется высокая смертность в первые месяцы жизни. Выжившие без соответствующего лечения остаются инвалидами, страдающими катарактой, циррозом печени, задержкой психического развития.
Список заболеваний для выявления в ходе неонатального скрининга постоянно расширяется. В некоторых регионах в него уже включены:
- нарушения слуха;
- лейциноз;
- тирозинемия 1 типа;
- цитруллинемия;
- недостаточности различного вида: карбоксилазная, длинных и средних цепей жирных кислот, митохондриального трифункционального белка;
- ацидурии: глютаровая 1 типа, изовалериановая, метилмалоновая, пропионовая.
Выбор заболеваний зависит от таких факторов, как тяжесть их проявления, частота распространения, достоверность и простота применяемых диагностических методов, наличие эффективных и доступных средств лечения.
В современном каталоге болезней значатся целых 2 500 патологий, передающихся от родителей к детям и нередко приводящих к инвалидности. Поэтому большое значение приобретает неонатальный скрининг наследственных заболеваний, который является профилактикой умственной отсталости, слепоты, задержки роста и других тяжёлых патологий.
Схема проведения
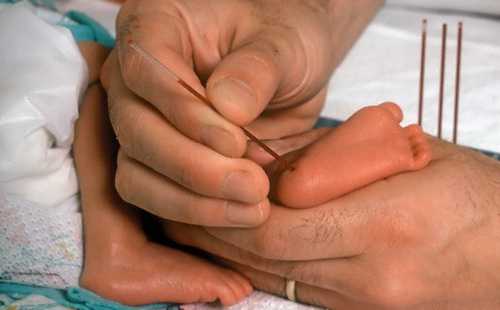
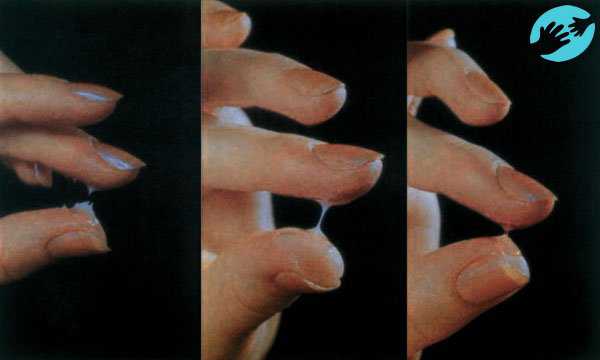
Кровь для анализа, как правило, берут с пяточки новорожденного
Существуют определённые сроки проведения неонатального скрининга: утро 4-ого дня жизни детей доношенных и 7-ого — недоношенных. Анализ производится натощак, т. е. после последнего кормления должно пройти не менее 3 часов. Происходит это в роддоме следующим образом:
- Из пяточки новорождённого берутся капельки крови.
- Помещаются на тестовый бланк, который должен полностью ими пропитаться.
- Направляются на исследование в лабораторию.
На этом проведение неонатального скрининга не заканчивается. Обычно результаты объявляют через 10 дней (это крайний срок). Если в крови обнаруживаются маркеры заболевания, родителей вместе с ребёнком приглашают в клинику для дополнительных обследований. Среди них могут оказаться:
- повторное исследование сухого пятна крови;
- анализ сыворотки крови;
- копрограмма;
- потовый тест;
- ДНК-диагностика.
Если диагноз подтверждается, назначается лечение. После этого за малышом устанавливается динамическое медицинское наблюдение для отслеживания результатов.
Так как техника проведения этой процедуры предельно проста, возможен неонатальный скрининг новорождённых на дому, если по каким-то причинам они находятся не в роддоме. Однако забор крови в любом случае должен производить человек с медицинским образованием.
Второй этап процедуры

После того, как получены показания неонатального скрининга младенца, при подозрении на заболевания педиатр направляет родителей вместе с ребёнком на консультацию к другим, более узким специалистам:
- неврологу;
- отоларингологу;
- ортопеду;
- хирургу;
- кардиологу;
- офтальмологу;
- генетику.
Такое обследование некоторые врачи относят после анализа крови к следующему этапу неонатального скрининга. Каждому родителю хочется уберечь ребёнка от проблем — особенно в плане здоровья. Поэтому нужно помнить о важности этого комплексного обследования, которое даёт полную оценку состояния маленького организма.
Своевременно получив точные данные, врач сможет прописать нужные лекарства и процедуры, обеспечив новорождённому в дальнейшем благополучное развитие. И если вам не сделали анализ крови в больнице по каким-то причинам, обязательно закажите неонатальный скрининг на дому, чтобы не допустить опасных последствий.
О скринингах во время беременности, когда и как их проводят, расшифровки результатов, вы узнаете из наших статей: первый, второй и третий скриниг.
Неонатальный скрининг - это... Что такое Неонатальный скрининг?
Неонатальный скрининг — массовое обследование новорождённых детей, один из эффективных способов выявления наиболее распространенных врождённых и наследственных заболеваний.
Неонатальный скрининг позволяет обеспечить раннее выявление заболеваний и их своевременное лечение, остановить развитие тяжелых проявлений заболеваний (фенилкетонурии, муковисцидоза, врождённого гипотиреоза, адреногенитального синдрома, галактоземии), ведущих к инвалидизации.
В соответствии с международными рекомендациями в России на протяжении 15 лет проводится неонатальный скрининг на фенилкетонурию и врождённый гипотиреоз.
В рамках реализации приоритетного национального проекта «Здоровье» (приказ Минздравсоцразвития России от 22.03.2006 г. №185 «О массовом обследовании новорождённых детей на наследственные заболевания») с 2006 года в неонатальный скрининг начато внедрение диагностики таких заболеваний, как адреногенитальный синдром, галактоземия и муковисцидоз.
С 2007 года в перечень выявляемых заболеваний включен аудиологический скрининг детей первого года жизни, который позволит своевременно провести диагностику нарушений слуха у ребёнка и последующую реабилитацию тугоухости.
При выборе заболеваний для неонатального скрининга, в соответствии с рекомендациями Всемирной организации здравоохранения, учитывались такие факторы, как тяжесть проявления заболеваний, частота распространения данных заболеваний, а также простота и достоверность применяемых методов диагностики, наличие доступных и эффективных средств лечения.
Сроки и условия проведения обследования
Неонатальный скрининг начинается в родильном доме: у каждого новорождённого берется несколько капель крови на специальный тест-бланк, который направляется в специализированную лабораторию для проведения исследования. У доношенных детей кровь для исследования берут на 4 день жизни, у недоношенных - на 7 день жизни. Для исследования берут периферическую кровь - из пяточки (возможно, из мочки уха). Взятие крови производят утром, ребёнок должен быть натощак (2-3 часа после очередного кормления). Если в первые дни жизни до взятия крови ребёнок не получал энтеральное питание, или получал его менее чем 2 дня до взятия крови, то у этого ребёнка скрининг проводится повторно не ранее чем через 2 дня после начала кормления. Если в первые дни жизни до взятия крови ребёнку проводилось переливание крови или плазмы, то скрининг проводится повторно через 10-14 дней после переливания.
В случае обнаружения в крови маркера заболевания родители с новорождённым ребёнком приглашаются в медико-генетическую консультацию для проведения дополнительного обследования. Это может быть повторное исследование в сухом пятне крови, исследование в сыворотке крови, потовый тест, копрограмма, ДНК-диагностика. При подтверждении диагноза назначается лечение. В дальнейшем ведется динамическое наблюдение за ребёнком.
Источник
Официальный сайт Совета при Президенте России по реализации приоритетных национальных проектов и демографической политике www.rost.ru (разрешена любая перепечатка с указанием источника [1])
См. также
- Массовый скрининг новорожденных на муковисцидоз в России
Неонатальный скрининг новорожденных
Неонатальный скрининг проводят в родильном доме, однако некоторым детям по разным причинам его переносят на более поздние сроки, и тогда в амбулаторных условиях необходимо довести до родителей всю важность данного обследования и провести его. Скрининг (от англ. to screen - просеивать) - быстрый, доступный, приблизительный метод обследования с целью выявления нуждающихся в более точной диагностике или помощи. В соответствии с этим общим понятием скрининг может иметь разные цели, в зависимости от которых определяется контингент обследуемых, охват, методы обследования. Скрининг в период новорождённости, который проводят в родильных домах (Приказ Минздравсоцразвития РФ от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».), - это массовое обследование всех новорождённых с целью раннего выявления наследственных болезней для проведения их своевременного лечения. Современный каталог болезней включает 2500 наследственных заболеваний. Среди них заметное место занимают наследственные болезни обмена веществ (800), которые, как правило, имеют тяжёлые и во многих случаях фатальные проявления, часто ведут к ранней инвалидизации детей. В то же время для многих наследственных болезней обмена веществ в настоящее время разработаны эффективные методы диагностики, а при ряде заболеваний - и лечения. В связи с этим массовое обследование детей в период новорождённости на наследственную патологию (неонатальный скрининг) имеет большое значение для раннего выявления этих болезней, своевременного лечения, профилактики инвалидности и развития тяжёлых клинических последствий, а также снижения летальности от наследственных заболеваний. В России на протяжении последних 14 лет неонатальный скрининг проводился на фенилкетонурию и врождённый гипотиреоз. Национальным проектом «Здоровье» предусмотрено дополнительное обследование новорождённых на адреногенитальный синдром, галактоземию и муковисцидоз. Для этих заболеваний разработаны простые и достоверные методы диагностики и эффективные средства лечения, что позволяет обеспечить раннее выявление, своевременное лечение, остановить развитие тяжёлых проявлений (умственная отсталость, слепота, задержка роста и др.).
Фенилкетонурия (ФКУ) - наследственное заболевание, в основе которого лежит нарушение обмена аминокислоты фенилаланина, которая, накапливаясь в крови и спинномозговой жидкости, вызывает поражение нервной системы. Частота ФКУ среди новорождённых 1 на 5000-10 000 (в России - 1 на 6950). Отставание в развитии ребёнка выявляется во втором полугодии жизни. Примерно у 60% больных отмечают идиотию, у остальных - менее выраженные умственные нарушения. Раннее выявление заболеваний у новорождённых, своевременное и правильное лечение таких больных с первых дней жизни предупреждает задержку умственного развития детей.
Диетотерапия - единственный эффективный метод лечения классической ФКУ. Она должна начинаться в течение первых трёх недель жизни ребёнка и продолжаться не менее 10 лет, если не всю жизнь. Используют специализированные продукты питания с низким содержанием фенилаланина или совсем лишённые его: «Афенилак», «Нофеналак», «Лофеналак», «Тетрафен», «Апонти-40», «Фенил-40», «Аналог ХР» и др. Врождённый гипотиреоз - одно из наиболее часто встречающихся заболеваний щитовидной железы вследствие нарушения синтеза её гормонов. Его частота составляет 1 случай на 4000-5000 новорождённых. В России ежегодно рождается 400 детей с врожденным гипотиреозом. В основе заболевания лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем. В первую очередь страдает ЦНС и интеллект. При поздней диагностике и несвоевременном лечении дети становятся инвалидами с полной утратой способности к обучению, трудоспособности и к социальной адаптации. Своевременно начатое лечение тиреоидными гормонами предотвращает развитие умственной отсталости. Эффективность лечения зависит от срока постановки диагноза, так как уже в первые месяцы жизни наступают необратимые изменения в умственном развитии и росте скелета. Неонатальный скрининг позволяет диагностировать гипотиреоз в первый месяц жизни ребёнка.Адреногенитальный синдром - наследственное заболевание, обусловленное снижением активности фермента, участвующего в выработке гормонов надпочечника (кортизола и альдостерона). Распространённость, по данным разных авторов, колеблется от 1:5000 до 1:20 000 новорождённых. Клинические проявления зависят от того, на каком уровне блокируются ферменты. Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Галактоземия - наследственное заболевание, связанное с невозможностью использования организмом углевода молока - галактозы. Частота болезни - 1 случай на 15 000-20 000 новорождённых. В основе её лежит отсутствие или резкое снижение активности ферментов, которые в процессе обмена веществ превращают галактозу молока в глюкозу. Вследствие неполного расщепления промежуточные продукты обмена оказывают токсическое воздействие на организм. Болезнь проявляется в виде тяжёлого поражения печени, нервной системы, глаз и других органов. Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание! В качестве заменителей молока рекомендуется использование смесей на основе изолята соевого белка или казеиновые гидролизаты с удалённой лактозой: «Хайнц соевая смесь с рождения», «Алсой», «Энфамил-соя», «Нутрилак-соя», «Фрисосой», «Алл- 110» и др.Муковисцидоз характеризуется поражением желёз внешней секреции. Заболевание встречается с частотой 1:2000-2500 детей. В клинической картине преобладают изменения органов дыхания и пищеварения. В протоках поджелудочной железы и бронхах скапливается вязкая слизь. У новорождённых из-за отсутствия фермента поджелудочной железы - трипсина - меконий становится плотным, вязким, часто скапливается в тонкой кишке. Развиваются симптомы кишечной непроходимости: рвота, вздутие живота, не выделяется первородный кал. Как правило, присоединяется кашель с трудно отделяемой мокротой. В лечении используют ферменты поджелудочной железы и диету с ограничением жира. В качестве основного питания для грудных детей наряду с материнским молоком рекомендуется использовать такие смеси, как «Алфаре», «Прегестимил», «Пепти-юниор», «Хумана ЛП+СЦТ».
Технология проведения неонатального скрининга.
Проведение неонатального скрининга на наследственную патологию основано на определении дефектов ферментов, участвующих в обмене белков и углеводов, в сухом пятне крови на специальной фильтровальной бумаге (тест-бланке). Эти исследования проводят в медико-генетической консультации (центре), куда направляются образцы крови новорождённых одновременно на фенилкетонурию, врождённый гипотиреоз, адреногенитальный синдром, галактоземию, муковисцидоз. Обязательным условием точности диагностики является тщательная пропитка кровью пятна на тест-бланке. Забор образцов крови новорождённым в роддоме, в отделении выхаживания недоношенных или патологии новорождённых в детских больницах осуществляется специально подготовленной медсестрой. Кровь берут из пятки новорождённого через 3 ч после кормления: у доношенного ребёнка - на 4-й день жизни, у недоношенного - на 7-й день. Алгоритм действий медсестры при взятии образцов крови: - вымыть руки (гигиенический уровень), надеть перчатки; - вымыть пятку ребёнка; - протереть пятку стерильной салфеткой, смоченной 70% спиртом, промокнуть её сухой стерильной салфеткой; - проколоть пятку стерильным одноразовым скарификатором; - снять первую каплю крови стерильным сухим тампоном; - мягко надавить на пятку для получения второй капли крови; - приложить перпендикулярно тест-бланк к капле крови и пропитать его кровью насквозь; - аналогичным образом нанести на тест-бланк 6-8 капель, вид пятен крови должен быть одинаковым с обеих сторон. - высушить тест-бланк в горизонтальном положении на чистой обезжиренной поверхности не менее 2 ч без применения тепловой обработки и попадания прямых солнечных лучей; - упаковать тест-бланки в чистый конверт таким образом, чтобы пятна крови не соприкасались. Оформление сопроводительной документации. После забора образцов крови медсестра разборчиво записывает шариковой ручкой на тест-бланке, не затрагивая пятен крови, следующие сведения: - наименование учреждения, в котором произведён забор образцов крови; - фамилия, имя, отчество матери ребёнка; - адрес выбытия матери ребёнка; - порядковый номер тест-бланка с образцом крови; - дата и номер истории родов; - дата взятия образца крови; - состояние ребёнка (здоров/болен); - доношенный/недоношенный (срок гестации); - масса тела ребёнка;
- фамилия, имя, отчество лица, осуществлявшего забор крови.
Источник: Сестринский уход за новорожденным в амбулаторно-поликлинических условиях.Под ред. Д.И. Зелинской. 2010г.
Неонатальный скрининг новорожденным
Неонатальный скрининг- это программа, организованная государством и призванная выявлять определенные генетические заболевания у новорожденных. Перечень обязательных тестов регулирует приказ Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания». На местном уровне существуют губернаторские программы, и в них включаются дополнительные исследования на выявление иных генетических отклонений.
Болезни, которые позволяет диагностировать данное раннее обследование, при вовремя начатом лечении, не развиваются или не приводят к тяжелым осложнениям. Поскольку проявление этих заболеваний наступает только в определенном возрасте, очень важно выявить их наличие у грудных детей, чтобы своевременно приступить к лечению.
Скрининг проводится посредством взятия крови у новорожденного и нанесения ее на тест-полоску. Анализ делают на 4 день жизни доношенных младенцев, а у родившихся раньше срока — на 7 сутки.Неонатальный скрининг новорожденных начал проводиться в России полтора десятилетия назад, с тех пор перечень заболеваний, которые он предназначен выявить, пополняется. Изначально данное исследование определяло у грудничков фенилкетонурию и гипотиреоз. В 2006 году был выпущен приказ Минздравсоцразвития России «О массовом обследовании новорождённых детей на наследственные заболевания», который увеличил количество выявляемых с помощью скрининга отклонений.
В России проводится скрининг на следующие генетические заболевания: муковисцидоз, фенилкетонурию, врожденный гипотиреоз, галактоземию и адреногенитальный синдром.
Муковисцидоз
Пожалуй, самое распространенное генетическое заболевание, влияющее на дыхательную и пищеварительную системы ребенка и нарушающее процесс роста. Тяжелых осложнений патологии можно избежать с помощью своевременного медикаментозного лечения.
Муковисцидоз поражает железы секреции, в основном страдают бронхи и поджелудочная железа, в протоках которых наблюдается скопление вязкой слизи. Поскольку поджелудочная железа не продуцирует необходимое количество фермента, у новорожденных развивается кишечная непроходимость. Вязкий и плотный меконий накапливается в тонком кишечнике, наблюдается вздутие живота, младенца может рвать. К симптоматике со стороны ЖКТ присоединяется кашель.
Вовремя диагностированное заболевание успешно лечится с помощью ферментов и специальной диеты, именно поэтому для раннего выявления это генетическое отклонение было включено в приказ Минздравсоцразвития. Если результат скрининга покажет, что у вашего малыша муковисцидоз, ферментная терапия остановит патологические процессы.
Фенилкетонурия
Это генетическое заболевание связывают с недостатком фермента фенилаланингидроксилазы, из-за бездействия которого в крови и моче накапливаются токсичные продукты. Они начинают пагубно воздействовать на мозг новорожденного, приводя к умственной отсталости и нарушениям в работе этого органа.
Поскольку отставание в развитии будет заметно только к полугоду, очень важно выявить это заболевание и приступить к его лечению. Положительный результат теста на фенилкетонурию требует незамедлительной реакции родителей и начала терапии.
Лечение этого генетического нарушения заключается в специальном питании, лишенном определенных ферментов, которым больные дети обеспечиваются бесплатно. Период терапии длится как минимум 10 лет, но за это время благодаря вовремя начатому лечению интеллектуальное развитие пациентов не отличается от обычных сверстников.
Врожденный гипотиреоз
Это заболевание характеризуется недостаточностью гормонов, продуцируемых щитовидной железой или нечувствительностью рецепторов клеток к ним. Из-за этого происходит серьезная задержка психического и физического развития больных малышей. Если результат скрининга покажет наличие врожденного гипотиреоза, вам нужно срочно приступить к терапии. Только своевременное лечение позволит добиться того, что ребенок интеллектуально и физически ничем не будет отличаться от одногодок.
Неонатальный скрининг позволяет вовремя выявить недостаточность гормона щитовидной железы и приступить к лечению посредством приема искусственного тироксина. Без диагностики в роддоме это заболевание выявилось бы только в трехмесячном возрасте, нанесло бы к этому времени непоправимый вред интеллекту ребенка и сделало бы из него инвалида.
Галактоземия
Этот наследственный недуг заключается в том, что новорожденный из-за отсутствия или низкой активности ферментов не способен усвоить галактозу — углевод молока. Из-за токсического воздействия нерасщепленных веществ у малыша начинается поражение печени, нервной и зрительной системы. Если незамедлительно не приступить к лечению и к соблюдению специальной безмолочной диеты, ребенок может умереть.
Если результат скрининга покажет, что у вашего малыша галактоземия, вам придется перевести его на специальное питание и закончить кормить грудным молоком. В настоящее время для таких детей выпускается много безлактозных смесей на основе соевого белка, позволяющие малышам полноценно питаться и развиваться. С 2006 года диагностика галактоземии включена в приказ «О массовом обследовании новорождённых детей на наследственные заболевания».
Адреногенитальный синдром
Это наследственное заболевание тоже связано с низкой активностью фермента, отвечающего за выработку гормонов надпочечников. Симптоматика протекает остро и выражается в резком обезвоживании, гипотонии и судорогах. Если не выявить вовремя, что причина такого состояния ребенка заключается в нехватке ферментов, все может завершиться смертью малыша. Если же объем веществ достаточен для поддержания жизнеспособности, но их уровень все равно низок, у страдающего этим заболеванием новорожденного впоследствии будет чересчур быстрое половое созревание, заканчивающееся бесплодием. Рост ребенка при этом будет замедлен по сравнению с развитием сверстников.
Приказ Минздравсоцразвития России указывает на обязательное включение данного заболевания в скрининговую программу. Если результат теста выявит наличие адреногенитального синдрома, ребенку будет назначена поддерживающая гормональная терапия, которая поможет ему нормально развиваться.
Когда проводится скрининг?
Сроки проведения скрининга регламентирует приказ Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
В роддоме из пятки у грудничка берется на анализ кровь, которая наносится на специальные тестовые полоски. Собранный у новорожденных промаркированный материал отправляется в аккредитованную лабораторию. Если в медико-генетическом центре в предоставленных капельках крови обнаруживается маркер генетического заболевания, вам вышлют по адресу, указанному на тест-полоске, результат и просьбу обследоваться дополнительно.
В срочных случаях вам позвонят сотрудники медицинского центра или сообщат участковому педиатру о выявлении патологии. Но сколько времени пройдет, прежде чем будет готов результат скрининга — неизвестно. Хоть система и отработана, зачастую информация идет до родителей по два месяца.
При подозрении на патологию, вам нужно будет сделать повторный тест, и если он покажет такой же результат, малышу будет необходимо показаться специалисту-генетику или эндокринологу для подтверждения диагноза и назначения необходимой для выявленного заболевания терапии. Проведение лечения нужно начинать незамедлительно, поскольку все эти генетические отклонения при своевременном обнаружении и начале приема медикаментов или соблюдения специальной диеты, могут пройти для младенца без трагичных последствий.
Если же через некоторое время после выписки из роддома вам не пришло никакое извещение, значит вам не очень волноваться, результат скрининга готов, но он отрицателен, поэтому медико-генетический центр ничего не стал вам высылать.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе