Недостаток кальция в костях как называется
Симптомы недостатка кальция в организме женщины
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Остеопороз (дистрофия кости) является прогрессирующим заболеванием, при котором происходит разрушение структуры костной ткани, уменьшается ее плотность и поражается скелет человека.
При остеопорозе рук, ног и других костей нарушается сложная архитектура костной ткани, она становится пористой и подверженной переломам даже при минимальных нагрузках (смотрите фото).
Виды остеопороза
Виды остеопороза бывают такими:
- Постклимактерический остеопороз ног развивается из-за недостатка выработки женских половых гормонов в период менопаузы.
- Остеопороз старческий связан с износом и старением организма в целом. Снижение прочности скелета и его массы происходит после 65-ти лет.
- Кортикостероидная дистрофия кости возникает в результате длительного применения гормонов (глюкокортикоидов).
- Местный остеопороз – характеризуется наличием заболевания только в определенной области.
- Вторичный остеопороз развивается как осложнение сахарного диабета, при онкологических патологиях, хронических почечных заболеваниях, болезнях легких, гипотиреозе, гипертиреозе, гиперпаратиреозе, при болезни Бехтерева, при недостатке кальция, болезни Крона, хроническом гепатите, ревматоидном артрите, длительном употреблении препаратов алюминия.
Остеопороз может быть 1, 2, 3 и 4 степени. Первые две степени считаются более легкими и зачастую остаются незамеченными. Симптомы остеопороза в этих случаях затруднены даже при ренгенографии. Следующие две степени признаны тяжелыми. При наличии степени 4-й больному назначают инвалидность.
Причины возникновения костной дистрофии ног
Причины развития заболевания заложены в нарушении равновесия в реконструкции костной ткани, которая постоянно обновляется. В этом процессе принимают участие клетки остеобласты и остеокласты.
Один такой остеокласт способен разрушить такое же количество костной массы, сколько сформируют 100 остеобластов. Костные лакуны, вызванные деятельностью остеокластов за 10 суток, остеобласты будут заполнять в течение 80 суток.
По разным причинам при повышении деятельности остеокластов деструкция костной ткани происходит значительно быстрее, чем ее формирование. Перфорируются, истончаются и трабекулярные пластинки, увеличивается ломкость и хрупкость кости, происходит разрушение горизонтальных связей. Это чревато частыми переломами.
Обратите внимание! Пик набора костной массы в норме приходится на 16 лет, строительство кости преобладает над резорбцией. В возрасте 30 – 50 лет оба эти процесса длятся примерно одинаково. Чем старше становится человек, тем быстрее происходят процессы резорбции костной ткани.
У каждого человека ежегодная потеря костной ткани в возрасте до 50 лет составляет 0,5 – 1%, у женщины в первый год наступления менопаузы эта цифра равна 10%, далее 2 – 5%.
Причины возникновения остеопороза костей:
- низкий вес;
- тонкие кости;
- низкий рост;
- гиподинамия;
- женский пол;
- нарушение менструального цикла;
- пожилой возраст;
- семейные случаи остеопороза;
- применение стероидных препаратов, антацидных средств, содержащих алюминий, тироксина, гепарина, антиконвульсантов.
Причины остеопороза костей, на которые можно повлиять:
- злоупотребление кофеином, алкоголем;
- курение (от этой вредной привычки необходимо избавиться как можно быстрее);
- недостаточное употребление витамина D;
- гиподинамия — малоподвижный образ жизни;
- дефицит кальция в организме;
- недостаток молочных продуктов в рационе;
- избыточное употребление мяса.
Опасность клинической картины объясняется малосимптомным или бессимптомным возникновением остеопороза. Заболевание может маскироваться под артрозы суставов или остеохондроз позвоночника.
Зачастую болезнь диагностируют в тот момент, когда появляются первые переломы.
Причем эти переломы возникают при незначительной травме или простом поднятии тяжести.
Достаточно сложно распознать заболевание на его ранней стадии, хотя основные признаки остеопороза ног и рук все-таки существуют. К ним относится:
- боли в костях при перемене погоды;
- хрупкие волосы и ногти;
- изменения в осанке пациента;
- разрушение зубной эмали.
Больше всего от остеопороза страдает шейка бедра, кости рук и ног, запястье, позвоночник. Как проявляется остеопороз на начальной стадии? А происходит это, примерно, так: в поясничном и грудном отделе ствола позвоночника при продолжительной нагрузке появляются боли, наблюдаются ночные судороги в ногах, старческая сутулость (смотрите фото), хрупкость ногтей, уменьшение роста явления пародонтоза.
Симптомами остеопороза могут являться регулярные боли в спине, межлопаточной области, пояснице.
При изменении осанки, наличии болей, уменьшении роста нужно проконсультироваться с врачом на наличие остеопороза.
Рентгенография позвоночника для точной диагностики не годится. На снимке не удастся обнаружить начальные формы и остеопению. Не видна на рентгенограммах и незначительная потеря костной массы.
DEXА –двухэнергетическая рентгеновская денситометрия – остеоденситометрия, ультразвуковая денситометрия, количественная компьютерная томография.
DEXA – стандарт диагностики. Количественная оценка костной массы – костная денситометрия. Измеряется минеральная плотность кости и костная масса. Разница теоретической плотностью костной массы абсолютно здорового человека и плотностью костной ткани у больного такого же возраста — показатель Z.
Разница между средней величиной у здоровых людей в возрасте сорока лет и плотностью костной ткани у пациента – показатель Т. Диагностика согласно рекомендациям ВОЗ проводится на основании показателя Т.
Причины, из-за которых проводят денситометрию:
- анорексия, гипотрофии;
- наследственный анамнез;
- недостаточный индекс массы тела;
- длительная повторная аменорея;
- ранняя менопауза;
- дефицит эстрогенов;
- первичный гипогонадизм;
- хроническая почечная недостаточность;
- трансплантация органов;
- гиперпаратиреоз;
- гипертиреоз;
- синдром Иценко – Кушинга (фото);
- длительная иммобилизация;
- сниженный уровень тестостерона у мужчин;
- терапия кортикостероидами;
- спондилоартриты, ревматоидный артрит рук и ног.
Для того чтобы диагностировать остеопороз медики используют биохимические маркеры: витамин Д, кальций, магний, фосфор, различные гормоны (гормоны паращитовидной, щитовидной железы, эстрогены), маркеры образования (остеокальцин, проколлагеновый С-пептид и N-пептид, специфическая костно-щелочная фосфатаза), маркеры резорбции (дезоксипиридинолин, гликозиды гидроксилина, пиридинолин, стойкая к тартрату кислая фосфатаза, кальций).
Лечение костной дистрофии
Лечение остеопороза – проблема довольно сложная. Ею занимаются ревматологи, иммунологи, неврологи, эндокринологи. Нужно достичь нормализации показателей костного метаболизма, предотвратить появление переломов, замедлить утрату костной массы, увеличить двигательную активность уменьшить болевой синдром.
Этиологическое лечение – необходимо лечить приведшее к остеопорозу основное заболевание,
Симптоматическое лечение – снятие болевого синдрома.
Патогенетическое лечение – фармакотерапия остеопороза.
Медикаментозное лечение
Натуральные эстрогены – препараты для подавления костной резорбции: кальцитонин, бисфосфонаты (золедроновая кислота, ризедронат, ибандронат, памидронат, алендронат). Эти лекарства принимаются очень долго, годами.
В приеме препаратов существует различие:
- раз в 12 месяцев (акласта);
- раз в 30 дней (бонвива);
- раз в 7 дней (рибис).
Препараты, стимулирующие костеобразование – витамин Д3, биофлавоноиды соли фтора, стронция, кальция. Лечение остеопороза костей рук и ног назначает врач!
Важно! Остеопороз полностью вылечить, пожалуй, невозможно. Можно только добиться улучшения костной системы препаратами кальция и теми средствами, которые влияют на усвоение и всасывание этого элемента.
Лечение дистрофии костей при помощи диеты
Прежде всего, для правильного питания, необходимо употреблять продукты с высоким содержанием кальция и витамина D. К ним относятся:
- молочные продукты;
- орехи;
- брокколи;
- зелень;
- желток;
- рыбий жир;
- рыба.
Кроме того, пребывание на солнце тоже способствует выработке витамина D.
ЛФК при остеопорозе костей рук и ног
Физическая активность при остеопорозе должна заключаться в ходьбе, дающей максимальные нагрузки на кости ног. Стоит заметить, что плавание этому не способствует. Это объясняется тем, что в воде тело приобретает невесомость, поэтому нагрузки на кости рук и ног отсутствуют.
Вот упражнение для укрепления костей, которое необходимо выполнять систематически:
Стоя на коленях (руки упираются в пол, спина выпрямлена) нужно втянуть в себя живот и поднять правую руку вверх, устремив на нее взгляд. Грудная клетка в этот момент должна раскрыться, дышать следует ровно. Рука опускается в исходное положение. Затем, то же самое проделывается другой рукой. И так несколько раз.
После окончания упражнения таз необходимо опустить на стопы ног, руки выпрямить, голову опустить вниз, тело расслабить, сохраняя при этом ровное дыхание. Такое упражнение выполняется 2-3 раза в неделю. Его рекомендуется сочетать с правильным питанием и получасовой ходьбой.
Осложнения дистрофии костей
Чаще всего от переломов страдают лучевые кости, позвонки, шейка бедра. По данным ВОЗ переломы шейки бедра (фото) ставят костную дистрофию на 4 место среди причин инвалидности и смертности.
Заболевание снижает продолжительность жизни в среднем на 12 – 20%.
Перелом позвоночника в несколько раз увеличивает риск повторного перелома в этом же месте. А длительное пребывание в постели из-за травмы становится причиной возникновения пневмонии, тромбоза и пролежней.
Лечение или профилактика
Чтобы предупредить болезнь необходимо употреблять продукты богатые кальцием и витамином D. Их список был приведен выше. Следует отказаться от вредных привычек (курение, алкоголь) и ограничить в рационе кофеин и продукты, содержащие фосфор (сладкие газированные напитки красное мясо). Физическую активность, наоборот, стоит максимально увеличить.
При малой эффективности или невозможности обычных мер предупреждения болезни, медики рекомендуют обратиться к лекарственным профилактическим средствам. Правильно подобрать препарат, на самом деле, не так и просто.
Дело в том, что присутствием в лекарстве одного лишь кальция проблему его недостатка решить невозможно. Кальций очень плохо усваивается. Поэтому оптимальный вариант – это наличие в препарате и кальция, и витамина D.
Здоровый образ жизни и регулярные умеренные физические нагрузки – залог крепких костей. Всем без исключения женщинам после сорока лет необходимо проверить правильность работы своей щитовидной железы. В случае обнаружения патологии – немедленно начать ее лечение.
Российская ассоциация остеопороза регулярно проводит бесплатное медицинское обследование пациентов, входящих в группу риска костной дистрофии.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Остеопения – патологическое состояние, сопровождающееся снижением минеральной плотности костной ткани. Заболевание при прогрессировании приводит к остеопорозу. Диагностировать его сложно, так как патологические изменения в костях, вызывающие уменьшение содержания в них кальция и фосфора, нельзя обнаружить с помощью лабораторных методов и денситометрии.
Тем не менее существуют факторы и заболевания, которые с большой степенью вероятности сочетаются с остеопенией. Врачи при них рекомендуют профилактику снижения плотности костей.
Почему возникает заболевание
Многочисленные клинические исследования, проводимые во всех странах мира, не выявили достоверной причины заболевания. Очевидно, что патология формируется вследствие нарушений обмена веществ и усиленного разрушения костной структуры.
Остеопения у детей появляется по причине врожденных аномалий генетической структуры при наследственной предрасположенности. Она появляется из-за недостатка витамина Д при искусственном вскармливании.
Патогенетически в возрасте 30 лет наблюдается постепенное разрушение костей. Организм использует их в качестве депо при нехватке поступления кальция с пищей. Данный микроэлемент необходим для функционирования мышечной ткани и сердца.
Физиологический процесс резорбции (разрушения) костей выполняют остеокласты (клетки-разрушители). За остегоенез ответственны остеобласты. Если между этими клетками возникает дисбаланс в пользу остеокластов, наблюдается вначале остеопения, а затем остеопороз.
Очевидно, что при изменении обмена веществ может нарушаться физиологический процесс остеогенеза (образования костной ткани).
Примерно так объясняется механизм появления данной патологии.
Остеопения у детей (в т.ч. недоношенных) наблюдается при:
- воспалительных болезнях желудочно-кишечного тракта с нарушением проникновения кальция, фосфора и витамина Д3 (хронический неспецифический колит);
- применении лекарств с побочным резорбтивным действием (тетрациклин);
- воздействии ионизирующих излучений.
Особое отношение у современных врачей к таким напиткам, как «кока-кола» и «пепси». Они разрушают зубы и кости. При длительном и частом употреблении у детей наблюдается остеопороз. Данный факт доказан множеством клинических исследований.
Методы диагностики
Своевременная диагностика позволяет предотвратить грозные осложнения заболевания. Выявить остеопению сложно. Не существует методов определения минерального состава костей.
Ультразвуковая и рентгеновская денситометрия определяется снижением плотности костной структуры при остеопорозе. Суть исследования заключается в пропускании лучей (ультразвуковых или рентгеновских) через определенную область. За счет отражения и поглощения можно выявить снижение костной плотности.
Тем не менее некоторые частные клиники с помощью современного оборудования могут установить диагноз заболевания и назначить адекватное лечение. Существует метод двухэнергетической абсорбционной рентгенометрии. С его помощью можно определить потерю минерального состава костей с интенсивностью около 2% в год.
В государственных медицинских заведениях патологию выявляют на основе клинических симптомов. Первые признаки заболевания можно обнаружить у пациентов со следующими особенностями:
- женщины после 55 лет;
- пожилые люди;
- европеоидное происхождение;
- худощавость;
- частый прием гормонов надпочечников – глюкокортикостероидов;
- курение;
- малоподвижный образ жизни;
- недостаток витамина Д и кальция;
- злоупотребление алкоголем.
Если у вас наблюдается хотя бы два из вышеописанных критериев, высока вероятность остеопении.
У мужчин патология выявляется реже, так как у них более выражена костная и мышечная масса. Тем не менее после наступления климакса нарушается гормональный фон, поэтому процессы резорбции преобладают над остеогенезом. По этой причине в пожилом возрасте заболевание выявляется с одинаковой вероятностью у мужчин и женщин.
Для стариков специфична остеопения позвоночника с поражением поясничного отдела. Радикулиты, межпозвонковые грыжи, распространенный остеохондроз и спондилез – частые сопутствующие болезни при остеопении.
Хотя системная дегенерация костной ткани для детей не характерна, она встречается в 5%. Причиной патологии являются наследственные состояния, связанные с нарушением кальциево-фосфорного обмена.
Лечение слабой минерализации костей
Профилактика недуга заключается в выполнении следующих рекомендаций:
- Восполнение недостатка кальция, фосфора и витамина Д.
- Активные физические занятия.
- Контроль питания.
- Отказ от вредных привычек.
Восполнение недостатка кальция врачи проводят лекарственными препаратами. Кроме того, регулярное употребление молока при незначительных признаках болезни помогает предотвратить ее прогрессирование. Употребление с пищей добавок с кальцием позволяет частично восполнить недостаток в данном микроэлементе, но их высокая стоимость не оправдывает пользу. Также полезна будет измельченная яичная скорлупа, которая добавляется в пищу.
При этом не следует забывать о необходимости добавления в рацион питания витамина Д. Он образуется в кожных покровах под влиянием ультрафиолета, поэтому следует чаще бывать на солнце.
Значительную роль в поддержании костной массы играют физические упражнения. Костная ткань растет под влиянием мышечных нагрузок. Если активно развивается мускулатура, она тянет за собой кости. Так осуществляется физиологический остеогенез. Следовательно, чтобы нарастить кости, нужно заниматься физкультурой.
Признаки остеопении обнаруживаются у пожилых людей, когда при денситометрии показатель костной плотности более 2. При этом у стариков отмечается деформация поясничного отдела позвоночника. Выявить его изменения можно при рентгенографии. На снимках поясницы кроме специфических изменений позвонков будет наблюдаться снижение их плотности. Квалифицированный врач-рентгенолог определит заболевание «на глаз».
Критерии денситометрической диагностики остеопении:
- если показатель плотности менее 1 – норма;
- от 1 до 2,5 – остеопения;
- более 2,5 – остеопороз.
Рацион питания при остеопенических изменениях в позвонках
Диета при заболевании предполагает употребление в пищу фруктов, зелени и овощей. Полезно коровье молоко и молочные продукты (творог, йогурт, ряженка, кефир).
Повышению костной плотности способствует магний. Он содержится в бобах, овощах и злаках. Чтобы исключить быстрое истончение костей рекомендуется регулярно выполнять гимнастику. Врачи советуют заниматься бегом для наращивания костной массы нижних конечностей.
Лечение заболевания фармацевтическими препаратами проводится только при переходе остеопении в остеопороз.
Медикаментозное лечение недостатка кальция в костях
Лечение остеопении проводится дешевыми препаратами, которые можно найти в аптеке.
Приведем наиболее распространенные из них:
- бисфосфонаты;
- кальцитонин;
- кальцитриол;
- ралоксифен;
- терипаратид.
Бисфосфонаты назначаются для предотвращения костной резорбции. Обращаем внимание читателей на то, что эти лекарства не способствуют остеогенезу. Они лишь предотвращают разрушение костей.
Если человек регулярно принимает бисфосфонаты, остеокласты не могут выполнять свою функцию. Поэтому их можно принимать только короткое время. Согласно экспериментальным исследованиям длительная блокировка костной резорбции может привести к раковым преобразованиям костных клеток. В такой ситуации благоприятный прогноз при остеопении сменяется на угрозу жизни пациента.
Кальцитонин – гормон щитовидной железы, который регулирует обмен кальция в организме. При его недостатке резорбция преобладает над остеогенезом. Для введения человеку применяют кальцитонин, полученный из морского лосося. По структуре данное вещество аналогично человеческому.
Ралоксифен – препарат, активирующий эстрогены. При его использовании повышается чувствительность костей к эстрогенам (женские половые гормоны), что повышает костную массу.
Кальцитриол – препарат витамина Д. В нем высокая концентрация данного вещества, поэтому он продается по рецепту врача. При использовании лекарства следует постоянно контролировать уровень кальция.
Лечение терипаратидом назначается эндокринологом. Лекарство относится к группе стимуляторов анаболического обмена. При его передозировке наблюдается резорбтивный эффект.
Таким образом, остеопения – начальная стадия остеопороза. Если ее лечение начато своевременно – прогноз благоприятный в отношении предотвращения системного вымывания ионов кальция из костей.
Резорбция костной ткани: что это такое, как лечить, маркеры
Сегодня в качестве фактора риска заболеваний опорно-двигательного аппарата выделено большое количество факторов. Одним из ведущих факторов, способствующих развитию патологии, можно считать резорбцию костной ткани.
Содержание:
- Резорбция костной ткани — что это такое?
- Причины возникновения и развития резорбции
- Симптомы и признаки, фото
- Диагностика
- Лечение Резорбции
- Профилактики заболевания
Резорбция костной ткани — что это такое?
Резорбцией костных тканей называют процесс деструкции кости. Считается, что этот процесс существенно ускоряет развитие патологий опорно-двигательных заболеваний. Некоторые врачи склонны считать, что процессы зациклены. То есть резорбция приводит к развитию какой-либо патологии опорно-двигательного аппарата, а патология в свою очередь способствует усугублению процессов разрушения кости.
В норме костная резорбция обеспечивает своевременное обновление тканей кости, способствуя ее росту и перестройке структуры. Если процессы разрушения начинают идти чрезмерно активно, появляется угроза развития целого ряда заболеваний.
Резорбцию помещают во главу патологического процесса, когда говорят о развитии таких заболеваний, как остеохондроз или остеопения.
Причины возникновения и развития резорбции
Резорбтивные процессы считаются нормой в пожилом возрасте, когда кости уже не могут обновляться с прежней активностью. Однако выделяют причины развития ранней резорбции, к которым можно отнести:
- ревматические и эндокринные заболевания;
- заболевания опорно-двигательного аппарата, развившиеся из-за патологических процессов метаболизма в организме;
- патологические изменения в нормальной работе ЖКТ и мочевыделительной системы;
- генетическая предрасположенность и некоторые генетические болезни;
- болезни крови.
Помимо причин, приводящих к патологическим изменениям костной структуры, выделяют также факторы, способствующие развитию проблемы:
- менопауза, патологии менструального цикла, удаление яичников у женщин;
- недостаток веса;
- наличие большого количества вредных привычек;
- недостаток витамина D из-за непереносимости или сознательного отказа от молочных продуктов;
- использование ряда медикаментов.
Симптомы и признаки, фото
Костная резорбция – это не тот тип патологии, который имеет ясную клиническую картину и легко диагностируется. В большинстве случаев многие пациенты даже не подозревают, что в их костной ткани идут недостаточные процессы обновления.
Резорбцию можно заподозрить в том случае, если у человека развиваются заболевания опорно-двигательного аппарата, например остеопороз. При этом симптоматика будет зависеть от развившегося заболевания без конкретной привязки именно к процессу разрушения костей.
Специфическим симптомом резорбции может служить излишняя ломкость костей. Если человек часто страдает от переломов, которыми заканчиваются даже самые незначительные травмы – это дополнительный повод для обращения к специалисту и прохождения обследования.
Диагностика
В диагностике резорбтивных процессов большое значение имеют лучевые методики, а на первое место выходит рентгенография. Пациентам делается рентгеновский снимок, который позволяет визуально определить места, где костная ткань менее плотная, чем в должна быть.
Рентгенография хорошо помогает в диагностике поздних стадий болезни, однако на ранних стадиях целесообразнее заменить ее КТ-исследованием. КТ обладает большей информативностью, если болезнь только-только развивается.
Проводится также ряд лабораторных исследований. Большое значение уделяют обнаружению маркеров костной резорбции. Их наличие в большинстве случаев указывает на патологические процессы в кости. Также обязательно оцениваются уровни гормонов (особое значение уделяется ПТГ и кальцитонину, так как они регулируют уровень кальция в крови), непосредственно уровень кальция.
Лечение Резорбции
Для лечения или хотя бы частичной регуляции применяются препараты, обеспечивающие подавление разрушительных процессов в костных тканях.
| Заместительная гормональная терапия | Широко применяются медикаменты из группы эстрогенов, обладающие способностью предотвращать резорбтивные изменения, также |
| Бисфосфонаты | Сходны с неорганической солью кальция, связываются с минеральным компонентом костной ткани, тормозя его разрушение |
| Кальцитонины | Отвечают за процессы усвоения кальция в организме, стимулируя их и позволяя насыщать и укреплять костную ткань |
| Стимуляторы | Препараты, способные запустить или усилить образование костной ткани (обычно это препараты фтора, стронция, анаболические средства) |
| Многоплановые медикаменты | Оказывают общее положительное влияние на процессы, происходящие в костных тканях (часто используется витамин D, препараты кальция) |
Многие медикаменты для лечения резорбции придется принимать длительными курсами. Использование, например, бисфосфонатов рекомендуется продолжать курсом в несколько лет.
Использование препаратов помогает нормализовать соотношение между процессами разрушения и процессами синтеза новой костной ткани, предотвратив чрезмерно быструю резорбцию.
Профилактики заболевания
Профилактика резорбции не сформирована до конца. На сегодняшний день врачи рекомендуют использовать соли кальция, а также витамин D в виде добавок к пище. Остальные препараты можно использовать только после консультации у специалиста. Женщинам после наступления менопаузы рекомендуется проведение гормональной заместительной терапии, чтобы не допустить быстрого разрушения костей из-за исчезновения эстрогенов.
Резорбция костной ткани – нормальный физиологический процесс, если она компенсируется синтезом новых тканей. Если синтез по каким-то причинам менее выражен по сравнению с резорбцией, обязательно необходима коррекция медикаментозного типа, чтобы предотвратить развитие заболеваний опорно-двигательного аппарата и восполнить разрушенную костную ткань. Своевременно начало лечения позволяет значительно замедлить процессы разрушения костей.
Полезные статьи:
Недостаток кальция симптомы у взрослых - Лечение Суставов
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Остеопения – патологическое состояние, сопровождающееся снижением минеральной плотности костной ткани. Заболевание при прогрессировании приводит к остеопорозу. Диагностировать его сложно, так как патологические изменения в костях, вызывающие уменьшение содержания в них кальция и фосфора, нельзя обнаружить с помощью лабораторных методов и денситометрии.
Тем не менее существуют факторы и заболевания, которые с большой степенью вероятности сочетаются с остеопенией. Врачи при них рекомендуют профилактику снижения плотности костей.
Почему возникает заболевание
Многочисленные клинические исследования, проводимые во всех странах мира, не выявили достоверной причины заболевания. Очевидно, что патология формируется вследствие нарушений обмена веществ и усиленного разрушения костной структуры.
Остеопения у детей появляется по причине врожденных аномалий генетической структуры при наследственной предрасположенности. Она появляется из-за недостатка витамина Д при искусственном вскармливании.
Патогенетически в возрасте 30 лет наблюдается постепенное разрушение костей. Организм использует их в качестве депо при нехватке поступления кальция с пищей. Данный микроэлемент необходим для функционирования мышечной ткани и сердца.
Физиологический процесс резорбции (разрушения) костей выполняют остеокласты (клетки-разрушители). За остегоенез ответственны остеобласты. Если между этими клетками возникает дисбаланс в пользу остеокластов, наблюдается вначале остеопения, а затем остеопороз.
Очевидно, что при изменении обмена веществ может нарушаться физиологический процесс остеогенеза (образования костной ткани).
Примерно так объясняется механизм появления данной патологии.
Остеопения у детей (в т.ч. недоношенных) наблюдается при:
- воспалительных болезнях желудочно-кишечного тракта с нарушением проникновения кальция, фосфора и витамина Д3 (хронический неспецифический колит);
- применении лекарств с побочным резорбтивным действием (тетрациклин);
- воздействии ионизирующих излучений.
Особое отношение у современных врачей к таким напиткам, как «кока-кола» и «пепси». Они разрушают зубы и кости. При длительном и частом употреблении у детей наблюдается остеопороз. Данный факт доказан множеством клинических исследований.
Своевременная диагностика позволяет предотвратить грозные осложнения заболевания. Выявить остеопению сложно. Не существует методов определения минерального состава костей.
Ультразвуковая и рентгеновская денситометрия определяется снижением плотности костной структуры при остеопорозе. Суть исследования заключается в пропускании лучей (ультразвуковых или рентгеновских) через определенную область. За счет отражения и поглощения можно выявить снижение костной плотности.
Тем не менее некоторые частные клиники с помощью современного оборудования могут установить диагноз заболевания и назначить адекватное лечение. Существует метод двухэнергетической абсорбционной рентгенометрии. С его помощью можно определить потерю минерального состава костей с интенсивностью около 2% в год.
В государственных медицинских заведениях патологию выявляют на основе клинических симптомов. Первые признаки заболевания можно обнаружить у пациентов со следующими особенностями:
- женщины после 55 лет;
- пожилые люди;
- европеоидное происхождение;
- худощавость;
- частый прием гормонов надпочечников – глюкокортикостероидов;
- курение;
- малоподвижный образ жизни;
- недостаток витамина Д и кальция;
- злоупотребление алкоголем.
Если у вас наблюдается хотя бы два из вышеописанных критериев, высока вероятность остеопении.
У мужчин патология выявляется реже, так как у них более выражена костная и мышечная масса. Тем не менее после наступления климакса нарушается гормональный фон, поэтому процессы резорбции преобладают над остеогенезом. По этой причине в пожилом возрасте заболевание выявляется с одинаковой вероятностью у мужчин и женщин.
Для стариков специфична остеопения позвоночника с поражением поясничного отдела. Радикулиты, межпозвонковые грыжи, распространенный остеохондроз и спондилез – частые сопутствующие болезни при остеопении.
Хотя системная дегенерация костной ткани для детей не характерна, она встречается в 5%. Причиной патологии являются наследственные состояния, связанные с нарушением кальциево-фосфорного обмена.
Профилактика недуга заключается в выполнении следующих рекомендаций:
- Восполнение недостатка кальция, фосфора и витамина Д.
- Активные физические занятия.
- Контроль питания.
- Отказ от вредных привычек.
Восполнение недостатка кальция врачи проводят лекарственными препаратами. Кроме того, регулярное употребление молока при незначительных признаках болезни помогает предотвратить ее прогрессирование.  Употребление с пищей добавок с кальцием позволяет частично восполнить недостаток в данном микроэлементе, но их высокая стоимость не оправдывает пользу. Также полезна будет измельченная яичная скорлупа, которая добавляется в пищу.
Употребление с пищей добавок с кальцием позволяет частично восполнить недостаток в данном микроэлементе, но их высокая стоимость не оправдывает пользу. Также полезна будет измельченная яичная скорлупа, которая добавляется в пищу.
При этом не следует забывать о необходимости добавления в рацион питания витамина Д. Он образуется в кожных покровах под влиянием ультрафиолета, поэтому следует чаще бывать на солнце.
Значительную роль в поддержании костной массы играют физические упражнения. Костная ткань растет под влиянием мышечных нагрузок. Если активно развивается мускулатура, она тянет за собой кости. Так осуществляется физиологический остеогенез. Следовательно, чтобы нарастить кости, нужно заниматься физкультурой.
Признаки остеопении обнаруживаются у пожилых людей, когда при денситометрии показатель костной плотности более 2. При этом у стариков отмечается деформация поясничного отдела позвоночника. Выявить его изменения можно при рентгенографии. На снимках поясницы кроме специфических изменений позвонков будет наблюдаться снижение их плотности. Квалифицированный врач-рентгенолог определит заболевание «на глаз».
Критерии денситометрической диагностики остеопении:
- если показатель плотности менее 1 – норма;
- от 1 до 2,5 – остеопения;
- более 2,5 – остеопороз.
Рацион питания при остеопенических изменениях в позвонках
Диета при заболевании предполагает употребление в пищу фруктов, зелени и овощей. Полезно коровье молоко и молочные продукты (творог, йогурт, ряженка, кефир).
Повышению костной плотности способствует магний. Он содержится в бобах, овощах и злаках. Чтобы исключить быстрое истончение костей рекомендуется регулярно выполнять гимнастику. Врачи советуют заниматься бегом для наращивания костной массы нижних конечностей.
Лечение заболевания фармацевтическими препаратами проводится только при переходе остеопении в остеопороз.
Медикаментозное лечение недостатка кальция в костях
Лечение остеопении проводится дешевыми препаратами, которые можно найти в аптеке.
Приведем наиболее распространенные из них:
- бисфосфонаты;
- кальцитонин;
- кальцитриол;
- ралоксифен;
- терипаратид.
Бисфосфонаты назначаются для предотвращения костной резорбции. Обращаем внимание читателей на то, что эти лекарства не способствуют остеогенезу. Они лишь предотвращают разрушение костей.
Если человек регулярно принимает бисфосфонаты, остеокласты не могут выполнять свою функцию. Поэтому их можно принимать только короткое время. Согласно экспериментальным исследованиям длительная блокировка костной резорбции может привести к раковым преобразованиям костных клеток. В такой ситуации благоприятный прогноз при остеопении сменяется на угрозу жизни пациента.
Кальцитонин – гормон щитовидной железы, который регулирует обмен кальция в организме. При его недостатке резорбция преобладает над остеогенезом. Для введения человеку применяют кальцитонин, полученный из морского лосося. По структуре данное вещество аналогично человеческому.
Ралоксифен – препарат, активирующий эстрогены. При его использовании повышается чувствительность костей к эстрогенам (женские половые гормоны), что повышает костную массу.
Кальцитриол – препарат витамина Д. В нем высокая концентрация данного вещества, поэтому он продается по рецепту врача. При использовании лекарства следует постоянно контролировать уровень кальция.
Лечение терипаратидом назначается эндокринологом. Лекарство относится к группе стимуляторов анаболического обмена. При его передозировке наблюдается резорбтивный эффект.
Таким образом, остеопения – начальная стадия остеопороза. Если ее лечение начато своевременно – прогноз благоприятный в отношении предотвращения системного вымывания ионов кальция из костей.
Остеомаляция – в чем коварство заболевания и можно ли его победить?
Вследствие различных нарушений в костной ткани человека могут начаться атрофические процессы, различающиеся между собой характером течения патологии и ее последствиями.
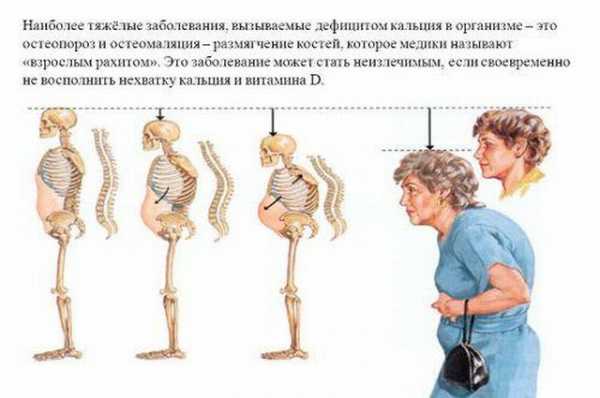
К одному из них относится остеопороз, для которого характерен недостаток кальция в костях, а ко второму – остеомаляция, сопровождающаяся размягчением костной массы.
Именно о последнем заболевании далее и пойдет речь. Его коварство заключается в том, что оно в большинстве случаев является «немым» и обнаруживается уже последних стадиях.
Как начинается болезнь
Скелет человека подвержен огромным нагрузкам. Благодаря его поддержке и защите все внутренние органы и мягкие ткани ограждены от силового воздействия извне.
Однако сбой в работе некоторых функций в организме становится причиной нарушения процесса минерализации с участием соединений фосфора и кальция.
Неспособность усваиваться костной массой этих элементов приводит к размягчению костей. Повышенная эластичность и малая прочность увеличивают риски сильных ушибов, трещин и переломов.
Так что же происходит в организме человека и почему остеомаляция считается довольно серьезной патологией?
Дело в том, что у здорового человека костная масса подвергается нескольким процессам: формированию новой кости (остеоида), минерализации и разрушению.
Обычно эти процессы сбалансированы и происходят таким образом, что перестройка не оказывает влияние на прочность.
Но вследствие нарушения процесса минерализации с участием соединений фосфора и кальция происходит избыточное образование неминерализованного остеоида, что и становится причиной излишней гибкости и хрупкости кости.
Виды нарушения
Ранее заболевание считалось достаточно редким, но в связи с изменением образа жизни и нарушением питания к таковым его трудно отнести. Примечателен тот факт, что у женщин нарушение минерализации встречается в 10 раз чаще, чем у противоположного пола.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Подобное явление специалисты связывают с изменением в гормональном фоне.
В основе клинических исследований выявлено 4 формы патологии:
- Пуэральная форма возникает у женщин в возрасте от 20 до 40 лет. Особенно часто такая остеомаляция проявляется у беременных.
 Также признаки заболевания могут возникнуть после родов и во время грудного вскармливания.
Также признаки заболевания могут возникнуть после родов и во время грудного вскармливания. - Рахитическая. Подобная форма может проявиться у подростка во время полового созревания, и связана с недостатком питательных веществ. У детей такое заболевание называется поздним рахитом.
- Климактерическая. Период менопаузы у женщин характеризуется недостатком эстрогенов, которые участвуют в процессе остеогенеза.
- Старческая. Эта форма является следствием множественных нарушений в метаболическом обмене, что приводит к дефектам кальциевого обмена.
Причины заболевания
Главной причиной, вызывающей нарушение минерализации является низкое содержание в крови элементов кальция и фосфатов. А кальциевый и фосфатный обмены в свою очередь зависят от следующих факторов:
- усвояемости кальция стенками кишечника;
- низкой скорости отложения кальция в кости на фоне его быстрого выведения из организма;
- работы почек при выведении кальция;
- количества витамина D в организме.
Как проявляется нарушение?
Как было сказано выше, на начальной стадии остеомаляции ярких симптомов не наблюдается.
Но при тщательном самонаблюдении больной может ощущать неясного происхождения дискомфорт во всем теле.
Также присутствуют периодические легкие боли в зоне поясницы, бедер и ног, которые чаще всего списываются на другие недуги или банальную усталость. Реже они наблюдаются в руках и плечах.
Для более поздних стадий, каждая форма патологии имеет свои отличительные признаки.
Пуэральная форма
Симптомы пауэральной остеомаляции: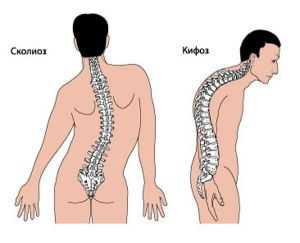
- размягчение позвоночного столба, начинающееся с нарушения целостности отдельных позвонков;
- искривление позвоночника с постепенным его смещением в боковую плоскость и образованием лордоза и кифоза;
- жалобы на сильные боли в крестцовом отделе, а также в области таза и ногах;
- наблюдается утиная походка.
Рахитная форма
Характерные признаки:
- искривление ног;
- воронкообразное искривление грудной полости.
Климактерическая форма
Характерно для данной формы:
- кифоз;
- укорочение поясничной зоны;
- при дальнейшем прогрессировании заболевания уменьшается длина тела;
- искривление скелета, которое приводит к полной потере самостоятельно передвигаться;
- частые переломы.
Старческая остеомаляция
Симптомы:
- частые переломы;
- утиная или семенящая ходьба;
- подъем по лестнице вызывает болезненный дискомфорт;
- пальпация костей чаще всего вызывает боль.
Диагностика заболевания
Не вызывает трудностей постановка диагноза у детей. Рахитная форма имеет четкие признаки и поэтому заболевание сложно спутать с какой-либо другой патологией.
Однако определение остеомаляции у взрослых такой простотой не отличается и на ранней стадии очень важно различить между собой два на первый взгляд похожих заболевания: остеомаляцию и остеопороз.
 При отсутствии возможности проведения биопсии используется метод гамма-фотоновой абсорбциометрии. Подобное диагностическое обследование определяет количество минералов на отдельном участке кости. Также для постановки диагноза может быть использован рентген.
При отсутствии возможности проведения биопсии используется метод гамма-фотоновой абсорбциометрии. Подобное диагностическое обследование определяет количество минералов на отдельном участке кости. Также для постановки диагноза может быть использован рентген.
При наличии деструктивного процесса на снимках хорошо будут видны расширенные костномозговые полости в трубчатой кости и низкая плотность костной массы.
Что касается лабораторных исследований, то установить патологию помогают следующие анализы:
- количественный показатель содержания фосфора и кальция в сыворотке крови;
- превышение показателя печеночных ферментов.
- уровень щелочной фосфатазы.
Лечебная терапия
Для того чтобы уменьшить деструкцию костной ткани, нормализовать минеральный обмен и устранить уже возникшую деформацию в первую очередь потребуется ликвидировать недостаток витамина D, а также элементов фосфора и кальция.
Именно по этим критериям определяется лечебная терапия.
Пациенту назначаются следующие препараты:
- Витамин D внутримышечно либо перрорально. Дозировка прописывается индивидуально и зависит от диагностических исследований.
- Инфузионное введение препаратов кальция при нарушении всасываемости его в ЖКТ.
- Для усиления усвоения витамина D назначаются витамины В и С.
- Фосфатные соединения.
Особое значение в лечении синдрома остеомаляции играет питание и изменение образа жизни.
Пациентам рекомендуется включать в рацион:
- молочные изделия;
- морепродукты и жирную рыбу;
- говяжью печень;
- яйца всмятку;

- петрушку;
- кинзу;
- тыкву;
- капусту разных сортов;
- кабачки;
- грибы.
Также необходимо увеличить пребывание больного под солнцем, но избегать периодов максимальной солнечной активности в дневное время.
Хотелось бы отметить, что лечение этого заболевания проходит на протяжении всей жизни пациента. Поэтому прием препаратов проводится постоянно, но под контролем лечащего врача.
По мере улучшения состояния проводятся новые диагностические исследования, которые показывают, насколько можно снизить количество витаминов.
Правильная осанка позвоночника – один из факторов полноценного здоровья, возможности выполнения различных физических и умственных нагрузок для человека.
Позвоночник представляет собой сложную конструкцию, состоящую из различных по строению тканей. Чтобы эта система работала правильно, необходимо придерживаться особых правил профилактики.
Изгибы позвоночника
Поскольку позвоночник представляет собой комплексную систему, состоящую из костей, мышц, связок и суставов, а также нервов и сосудов, в такой сложной структуре легко могут возникать различные отклонения.
Чтобы разобраться в причинах и видах нарушения осанки требуется узнать нормальные параметры организма. Даже в норме позвоночник не является абсолютно прямым. Амортизационная функция позвоночного столба обеспечивается за счет его изгибов.
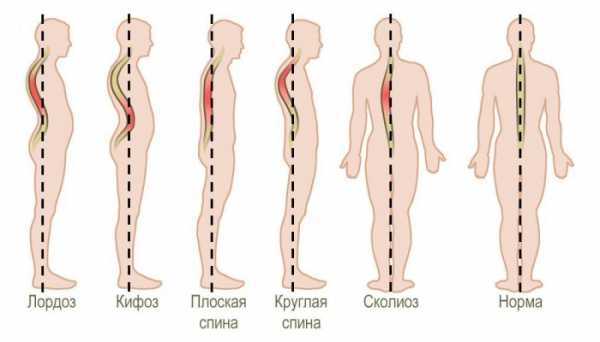
Возможны следующие варианты искривления позвоночника:
- Лордоз – изгиб позвоночного столба по направлению вперед. Лордоз может быть физиологическим (в шейном и поясничном отделах позвоночника) или патологическими.
- Кифоз – изгиб спины, обращенный назад. Так же, как и лордоз, может быть в норме и при патологии. Нормальные лордозы наблюдаются в области грудного и крестцового отделов спины.
- Сколиоз – всегда патологическое отклонение позвоночника в бок от вертикальной оси.
Из этих вариантов изгиба позвоночного столба и складывается нормальная и патологическая осанка человека.
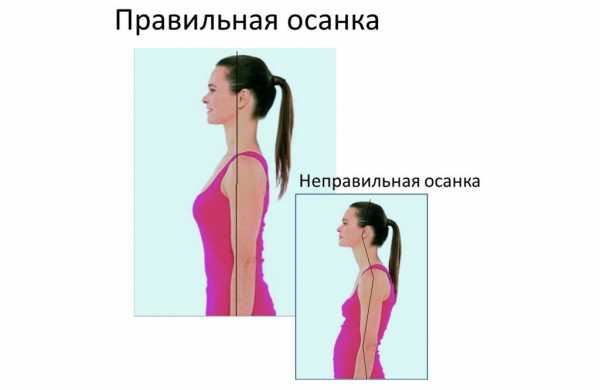
Нормальная осанка
Термином «осанка» медики обозначают привычное вертикальное положение тела и позвоночника. Оно является абсолютно индивидуальным. На осанку влияют:
- Состояние позвонков.
- Тонус и сила мышц спины.
- Здоровье связок и суставов позвоночника.
- Особенности скелетной мускулатуры.
- Двигательный стереотип – система рефлексов, ответственных за особенности движения.
- Усталость.
- Уровень общего здоровья.
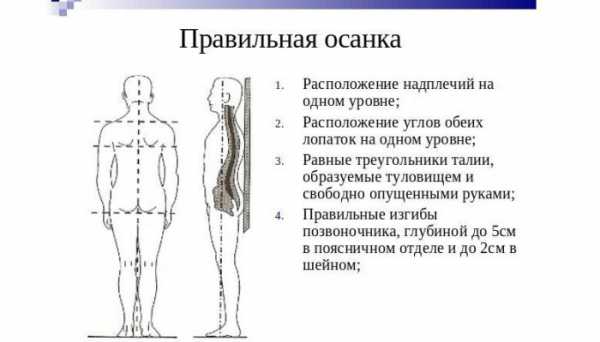
Существует классическая классификация Штаффеля, по которой выделяют такие виды осанки:
- Основной тип. Выражены физиологические кифозы и лордозы, равномерные, плавные изгибы. Сколиоза нет.
- Плоская спина – присуща для детей. Изгибы полностью не сформировались. Грудной кифоз уплощен, живот втянут.
- Круглая спина – увеличение грудного кифоза и лордозов позвоночника. Связана с высокой эластичностью позвоночника и возможностью возникновения нестабильности.
- Сутулая спина – выражен грудной кифоз, остальные изгибы сглажены. Часто сопровождается сколиозом. Является патологическим видом искривления.
В современной медицине эту классификацию используют редко, конкретное нарушение осанки с его типом и локализацией отдельно указывают в диагнозе.
Нарушения осанки
Нормальная осанка встречается довольно редко. У большинства современных людей из-за особенностей ритма жизни наблюдается то или иное нарушение осанки. Многие отклонения от нормы не связаны с риском осложнений и даже не проявляются клинически.
Выраженные нарушения осанки способны привести к тяжелым нарушениям в работе внутренних органов и изменить качество жизни человека в худшую сторону.
Все нарушения осанки у детей и взрослых возникают под действием определенных факторов риска. Искривление является мультифакторной патологией и может проявиться только при одновременном или последовательном воздействии на позвоночник неблагоприятных факторов.
Невозможно разобраться в способах лечения и профилактики нарушений осанки у человека, если не узнать о причинах их возникновения.
Причины

Факторы, определяющие вероятность возникновения нарушений осанки, довольно многочисленны и разнообразны. Одни вызывают определенный тип искривления, другие способны влиять на развитие любого отклонения.
Главной причиной нарушения осанки является врожденная или приобретенная мышечная слабость. Именно тонус и сила мышц в большей степени определяют правильность осанки у взрослых и детей. Мышцы позвоночника человека удерживают позвонки и остальные структуры в правильном анатомическом соотношении. Зная это, можно влиять на нарушения осанки с помощью средств лечебной физкультуры.
Каковы же другие факторы возникновения искривлений? Считается, что нарушение осанки может быть связано со следующими причинами:
- Врожденные аномалии развития позвоночника – в этом случае искривления наблюдаются у детей, но переходят и во взрослый период.
- Слабость мышц спины при врожденных дефектах мышечной ткани или её воспалительных заболеваниях.
- Недостаток витаминов, белков, микроэлементов в организме приводит к развитию дегенеративных процессов.
- Травмы спины, переломы позвонков.
- Остеопороз – снижение минеральной плотности костной ткани позвонков способствует повреждению позвонков.
- Недостаточная физическая активность, неправильная поза у детей, неправильно сформированный двигательный стереотип.
- Искривление спины бывает вызвано коллагенозами и системными заболеваниями соединительной ткани.
- Остеохондроз также приводит к появлению неправильной осанки.
Какой бы ни была причина неправильной осанки, комплекс терапии будет воздействовать и на симптомы, и на механизмы заболевания.
Виды
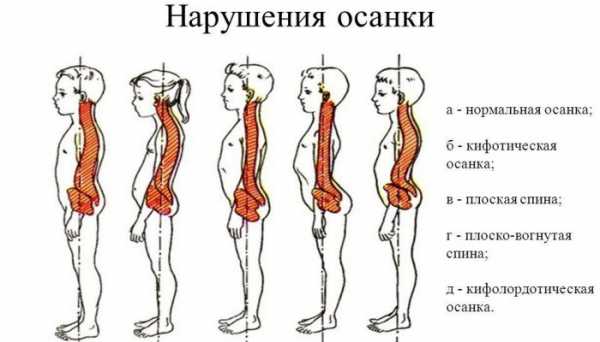
Нарушения осанки человека могут возникать под воздействием одной или нескольких перечисленных причин. Вид повреждающего воздействия, особенность анатомии человека и ряд других факторов определяют, какой именно тип искривления возникнет у конкретного пациента.
Виды нарушения осанки довольно разнообразны, однако для простоты все искривления медики делят по превалирующему изменению физиологических изгибов. Выделяют такие виды нарушения осанки человека:
- Сколиоз – искривление спины в боковой плоскости. Всегда является патологическим.
- Патологический кифоз – отклонение одного из участков спины выпуклостью назад свыше нормального значения.
- Патологический лордоз – избыточное отклонение участка позвоночника вперед.
Любое нарушение осанки требует своевременного и полного лечения, однако чтобы назначить правильный комплекс реабилитации, требуется узнать тип патологического процесса.
Сколиоз
Нарушения осанки встречаются в той или иной степени довольно часто, но какой тип является доминирующим? Безусловно, это сколиоз. К развитию бокового изгиба в позвоночнике приводит неправильная поза человека во время работы и повседневной активности.
Чаще всего появлению такого искривления способствует неправильная поза у детей во время учебы в школе. Этот тип искривления чаще всего возникает именно в детстве и при отсутствии лечения переходит во взрослую патологию.
У детей сколиоз может долгое время быть незаметным, поскольку ребенок сохраняет двигательную активность, растет и может даже самостоятельно скомпенсировать искривление в боковой плоскости.
Однако при выраженном искривлении сколиоз способен вызвать тяжелые осложнения даже у детей. Он приводит к уменьшению объема грудной клетки, сдавлению шейных сосудов, неправильному формированию суставов, патологии со стороны дыхательной и сердечно-сосудистой систем.
Выраженность проявлений болезни у человека зависит от степени сколиоза. Об этом следует поговорить поподробнее.
Степени
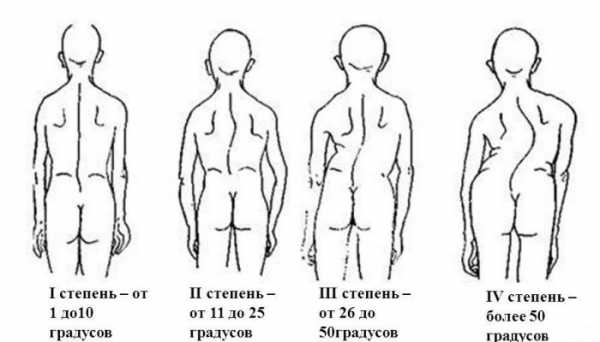
Почему у одних детей сколиоз проходит без следа, а у других вызывает тяжелые симптомы и осложнения? Ответ заключается в выраженности искривления и возможности организма её скомпенсировать.
Выделяют такие степени сколиоза у детей и взрослых:
- 1 степень – искривление минимальное и клинически не выраженное. Симптомов нет, а угол искривления по результатам рентгенографии позвоночника не превышает 10 градусов. Может самостоятельно компенсироваться, требует профилактики, но не усиленных мер лечения.
- 2 степень искривления обозначает отклонение вправо или влево от 10 до 25 градусов. В этой стадии болезни нередко возникают характерные визуальные изменения. Однако осложнения для нее не характерны, а все отклонения обратимы.
- 3 степень искривления – угол достигает 50 градусов. Сколиоз определяется визуально и нередко вызывает тяжелые симптомы. Могут вовлекаться внутренние органы. Консервативное лечение затруднено.
- 4 степень – отклонение оси позвоночника вбок более, чем на 50 градусов. Необратимые изменения. Требуется хирургическая коррекция осанки.
К сожалению, большинство пациентов замечают проявления болезни достаточно поздно. Консервативное лечение проблемы и профилактика в полном объеме доступны только при 1 и 2 стадии бокового искривления спины.
Патологический кифоз
Кифотическую деформацию позвоночника называют в народе сутулостью или горбатостью. Обычно усиливается грудной изгиб спины и приобретает патологическую окраску. В свою очередь, кифоз также подразделяется на несколько видов по причине и механизму их развития:
- Врожденный – обусловлен аномальным строением тел позвонков.
- Генотипический – связан с аутосомной патологией, наследуется в семье.
- Компрессионный – обусловлен переломами тел позвонков при остеопорозе.
- Мобильный – связан со слабостью позвоночных мышц.
- Рахитический – развивается у детей при таком заболевании, как рахит.
- Старческий – обусловлен дегенеративными процессами и одновременной слабостью мышц.
- Туберкулезный – при инфицировании тел позвонков туберкулезом с последующим их разрушением.
Очень часто наблюдается кифосколиотическое искривление спины, когда к сутулости добавляется изгиб в боковой плоскости. При этом сколиоз носит S-образный характер, имеет довольно высокий градус искривления.
Состояние с трудом поддается консервативному лечению и в ряде случаев устраняется с помощью операции.
Патологический лордоз
Достаточно редко наблюдается такой тип искривления спины, как патологический лордоз. При этой патологии происходит чрезмерное обращение позвоночника выпуклостью вперед в шейном или поясничном отделах.
Иногда такое состояние связано с параличом мышц спины и их неспособностью компенсировать изгиб позвоночника в поясничном отделе. Детский церебральный паралич может сопровождаться развитием шейного патологического лордоза.
Другие причины развития патологического лордоза:
- Нестабильность позвоночных сегментов.
- Врожденные аномалии развития позвонков.
- Опухоли и метастазы в область позвоночника.
- Спондилоартриты.
- Контрактура подвздошно-поясничной мышцы.
- Торсионный спазм мышц позвоночника.
- Анкилоз тазобедренного сустава.
- Патологический вывих бедра.
- Избыточный вес, абдоминальное ожирение.
Кроме того, что лордоз сам по себе меняет структуру позвоночника, он способен вызывать вторичные изменения в опорно-двигательном аппарате. При этом заболевании происходит следующее:
- Уплощается грудная клетка.
- Выдвигаются вперед плечевые сустава.
- Ноги раздвигаются в области коленей.
- Голова выдвинута вперед, движения в шее затруднены.
- Возникают боли из-за натяжения мышц спины.
- Затрудняется работа внутренних органов.
Из перечисленного выше можно сделать вывод, что любой из типов искривления спины способен вызывать тяжелые осложнения для организма человека.
Осложнения
Ответ на вопрос: «Чем опасны искривления спины?» — это разнообразные осложнения патологических изгибов позвоночника. Постараемся разобраться, какие органы и системы могут быть вовлечены в патологический процесс.
Наиболее характерными осложнениями патологических изгибов являются такие состояния:
- Деформация грудной клетки и ограничения её подвижности с развитием дыхательной недостаточности.
- Сдавление перикарда и сердечной мышцы при кифосколиозе с развитием хронической сердечной недостаточности.
- Боли в спине, хронический мышечный спазм, патологическая усталость.
- Вторичные деформирующие артрозы суставов, спондилоартроз, спондилез.
- Нарушение работы желудочно-кишечного тракта.
- Развитие корешкового синдрома с болью и нарушением кожной чувствительности на конечностях.
- Патология органов малого таза при искривлении в поясничном отделе спины.
Эти и другие осложнения могут сопровождать сколиоз, кифоз и лордоз спины. Необходимо вовремя начинать профилактику заболевания, чтобы предотвратить описанные состояния.
Профилактика
При искривлении позвоночного столба возможно выполнение первичной, вторичной и третичной профилактики. Каждый из методов применяется в следующих случаях:
- Первичная профилактика – направлена на предотвращение возникновения заболевания. Рекомендуется всем без исключения людям, поскольку искривление спины может возникать в любом возрасте.
- Вторичная профилактика – выполняется среди тех, у кого возникли первые проявления болезни. Позволяет избавиться от большинства симптомов и остановить прогрессирование.
- Третичная профилактика – предотвращение осложнений искривления. Применяется на 3 и 4 степени болезни, включает наиболее активные и интенсивные меры воздействия.
Профилактические мероприятия в привычном понимании применяются до того, как болезнь дала о себе знать. Однако основные методы профилактического воздействия рекомендуются даже при наличии симптомов заболевания.
Изменение образа жизни

Безусловно, любой тип искривления позвоночника связан с особенностями образа жизни пациента. Осанка – индивидуальная характеристика каждого человека, на которую влияют пищевое, двигательное, профессиональное и бытовое поведение.
Чтобы патологический процесс в позвоночнике не прогрессировал и даже не развивался, рекомендуется делать следующее:
- Обратите внимание на характер труда, держите спину прямо при выполнении любой повседневной активности.
- При первых симптомах заболевания исключаются чрезмерные физические нагрузки на спину.
- Поддерживайте мышцы спины в тонусе за счет регулярной зарядки, прогулок на свежем воздухе, профилактического массажа.
- Избавьтесь от лишнего веса, создающего дополнительную нагрузку на позвоночник.
- Исключите из диеты консерванты, канцерогены и жирную пищу. Употребляйте больше молочных продуктов и свежих овощей.
- Проверьте наличие остеопороза и остеомаляции с помощью денситометрии и восполните недостаток витамина D и кальция в организме.
- Применяйте поливитаминные комплексы для восполнения дефицита важных метаболитов.
- Достаточно времени проводите на свежем воздухе, под воздействием солнечных лучей.
Эти несложные правила может ввести в свою жизнь любой человек, а между тем они являются наилучшей профилактикой искривлений спины.
Упражнения
Лечебная физкультура, упражнения для укрепления мышц спины и даже простая утренняя зарядка помогают в значительной степени снизить риск развития патологии позвоночника.
Помните, что основная причина возникновения патологических изгибов – слабость позвоночных мышц. Именно на это звено механизма развития болезни мы и стараемся воздействовать прежде всего.
Лечебная гимнастика составляется индивидуально для каждого пациента врачом ЛФК. Основные принципы занятий:
- Нагрузка увеличивается постепенно. Первоначально упражнения выполняются не дольше получаса в день.
- Сложность занятий прогрессивно нарастает.
- Требуются регулярные тренировки для достижения значительных результатов.
- Комбинируются динамические и изометрические нагрузки на мышцы спины.
- При наличии искривления или другого патологического процесса интенсивные тренировки запрещены, сложность занятий устанавливает специалист.
- Как нельзя лучше для позвоночника подходят занятия плаванием. Бассейн рекомендуется посещать по 1 часу 2 раза в неделю.
- На момент активной тренировки можно поддержать позвоночник при помощи ортопедических корсетов.
Эти основные положения позволят сделать тренировки более эффективными, частные моменты следует уточнять у специалиста.
Дополнительные методы
В качестве профилактических и лечебных мероприятий используются и другие средства воздействия на ткани позвоночника. К дополнительным методам можно отнести:
- Медикаментозные средства – хондропротекторы, миорелаксанты, обезболивающие препараты. Оказывают симптоматическое, а в ряде случаев и патогенетическое влияние.
- Физиотерапия – электрофорез, УВЧ, магнитотерапия, электромиостимуляция, иглорефлексотерапия улучшают функциональное состояние позвоночника.
- Массаж позволяет разгрузить мышечные волокна, снять спазмы, улучшить кровоснабжение тканей позвоночника.
- Санаторное пребывание – применяется в профилактических и лечебных целях. Сочетает в себе климатотерапию, физиотерапию, регулярные тренировки, контролируемые специалистами.
- Вытяжение позвоночника. Показано не при всех формах патологического изгиба и имеет ряд противопоказаний.
- Оперативное лечение – метод, применяемый для профилактики осложнений на тяжелых стадиях болезни.
Каждый тип искривления спины требует индивидуального подхода к лечению и профилактики.
Недостаток кальция в организме – симптомы, лечение, профилактика
Кальций, наряду с другими макроэлементами, очень важен для нормальной работы организма.
Недостаток этого элемента, так же как и его избыток, негативно сказывается на функционировании практически всех органов и систем нашего организма.
Состояние, при котором наблюдается нехватка кальция, называется гипокальциемией.
Причины гипокальциемии
 Нарушение функции околощитовидных желез — одна из распространенных причин снижения уровня в крови кальция.
Нарушение функции околощитовидных желез — одна из распространенных причин снижения уровня в крови кальция.Гипопаратиреоз – состояние, при котором хроническая гипокальциемия развивается в результате нарушения выработки паратгормона паращитовидными железами. Это состояние может развиться по различным причинам. Послеоперационный гипопаратиреоз возникает в результате повреждения или удаления паращитовидных желез во время хирургических операций в области шеи. Встречаются случаи идиопатического и семейного гипопаратиреоза, патогенез которых очень сложен.
Причинами гипопаратиреоза могут стать врожденные генетические патологии, заболевания кроветворной системы, рак околощитовидных желез и метастазы в них.
Одна из распространенных причин недостатка кальция в организме – нехватка витамина D. Нехватка этого витамина возникает в результате недостаточного поступления с пищей, нарушении его всасывания либо при недостаточном солнечном освещении.

Симптомы дефицита кальция
Общими симптомами, указывающими на возможный дефицит кальция в организме, являются слабость и повышенная утомляемость. Кожа становится сухой, шелушится, ногти теряют блеск и становятся ломкими. Ухудшается состояние зубов, начинается кариес.
Из-за дефицита кальция страдает нервно-мышечная система, сначала появляется чувство онемения пальцев и вокруг рта, затем присоединяются судороги и появляются боли в костях. При продолжительном дефиците кальция развивается остеопороз, повышенная склонность к деформации и переломам костей, особенно у пожилых людей.
Наблюдаются и кардиологические проблемы, поскольку кальций необходим для нормального сокращения сердца, в тяжелых случаях может развиться сердечная недостаточность, которая не поддается медикаментозной терапии.
При хронической нехватке кальция может развиться субкапсулярная катаракта, степень выраженности которой зависит от длительности гипокальциемии и ее степени. Кроме того, при недостатке этого микроэлемента снижается уровень иммунитета, нарушается свертываемость крови и появляется повышенная кровоточивость.
Недостаток кальция у детей особенно опасен, поскольку он крайне необходим для нормального роста и развития ребенка. При его дефиците нарушается формирование костей и зубов, происходят патологические изменения в хрусталике глаза. Дети страдают нервными расстройствами, повышенной нервной возбудимостью, нередко возникают судороги. Плохая свертываемость крови у ребенка считается одним из самых опасных проявлений гипокальциемии в детском возрасте. У взрослых, которые в детстве испытывали дефицит кальция, повышен риск развития рассеянного склероза.

Лечение гипокальциемии
Лечение острой гипокальциемии проводится только в стационаре, поскольку это состояние угрожает жизни больного.
При хроническом дефиците кальция основу терапии составляют препараты кальция и витамин D. Применяются любые препараты кальция в таких дозировках, чтобы суточное поступление кальция в организм составляло не менее 1,5–2 г. Параллельно назначается прием витамина D, дозировка которого подбирается врачом исходя из потребностей пациента. Эффективность лечения оценивается по исчезновению симптомов гипокальциемии и нормализации уровня кальция в сыворотке крови по результатам лабораторных исследований. Уровень сывороточного кальция в начале лечения необходимо контролировать довольно часто (еженедельно или 1 раз в 2 недели), а после стабилизации состояния достаточно сдавать анализ крови 1 раз в 3 месяца.
Профилактика гипокальциемии
 Чтобы снизить риск развития гипокальциемии, следует ежедневно употреблять в пищу продукты, богатые этим микроэлементом.
Чтобы снизить риск развития гипокальциемии, следует ежедневно употреблять в пищу продукты, богатые этим микроэлементом.Для профилактики гипокальциемии необходимо употреблять в пищу продукты, богатые кальцием и витамином D.
Наибольшее количество этого микроэлемента содержится в кунжутном семени, твердых и плавленых сырах, пшеничных отрубях, дрожжах, миндале, фундуке, бобовых. Содержание кальция в молочных продуктах значительно ниже, чем, например, в кунжутном семени, однако их нужно употреблять в достаточном количестве, поскольку из них кальций хорошо усваивается организмом.
Продукты питания, богатые витамином D, также должны в достаточном количестве присутствовать в рационе каждого человека. Большое количество этого витамина содержится в кисломолочных продуктах, в растительных маслах, яичных желтках, морепродуктах, особенно в рыбьем жире и печени рыб. Кроме того, витамин D присутствует в овсяной крупе, картофеле и зелени.
Кроме поступления с пищей витамин D может синтезироваться в нашем организме самостоятельно под влиянием солнечного света, поэтому в теплое время года необходимо проводить как можно больше времени под солнечными лучами (разумеется, в безопасные часы) с открытой кожей.
Помимо витамина D для усвоения кальция необходимы другие витамины (витамины С, К, группы В) и минералы (магний, фосфор, железо, цинк и др.), поэтому рацион каждого человека должен быть сбалансирован.
По рекомендации врача можно принимать дополнительно к пище витаминно-минеральные комплексы, содержащие кальций (Витрум, Биомакс, Компливит и др.). Повышена потребность в кальции у детей, беременных и кормящих женщин, а также у людей после 35 лет. Разработаны специальные поливитаминные комплексы для беременных женщин и кормящих матерей, учитывающие повышенную потребность в кальции у женщин в этот период.
Для профилактики недостатка кальция и, как следствие, остеопороза, особенно в период менопаузы у женщин, а также у всех людей старше 35–40 лет, рекомендуется прием комбинированных препаратов, содержащих кальций и витамин D (Кальций-D3 Никомед, Кальцемин и др.).
Детям препараты кальция назначаются только педиатром. Прием витамина D в профилактической дозе (АкваДетрим) рекомендуется в осенне-зимний период, особенно в областях, где в это время недостаточно солнечного света.

К какому врачу обратиться
У детей необходима профилактика дефицита кальция и витамина Д, которую проводит педиатр. Если описанные симптомы появляются у взрослого человека, ему необходимо обратиться к терапевту или эндокринологу. Нередко нужна консультация и гастроэнтеролога для исключения проблем со всасыванием кальция в кишечнике. При развитии осложнений требуется лечение у невролога, кардиолога, офтальмолога. Очень полезна консультация врача-диетолога по поводу правильного питания при дефиците кальция.
Источник
Как бороться с недостатком кальция в организме
Кальций – это важный микроэлемент в организме человека. Он необходимо для строительства костей, роста мышечной массы, регулирует многие процессы в кровеносной и нервной системе, он содержится в ногтях, волосах и зубах. Однако с возрастом или вследствие определенных причин кальций вымывается из организма, а его дефицит приводит к очень неприятным последствиям.
Недостаток кальция сказывается на состоянии волос, ногтей и зубов. Но самое неприятное последствие дефицита кальция – это остеопороз, при которой кости становятся хрупкими и ломаются даже при незначительных травмах. Опасность также в том, что человеческий организм долгое время компенсирует дефицит кальция, и симптомы нехватки этого микроэлемента могут не проявляться долгое время. Нередко дефицит кальция становится явным уже при развитии остеопороза, когда человек приходит к врачу с переломом, казалось бы, на ровном месте. Поэтому так важно следить за тем, чтобы кальций поступал в организм в достаточном количестве в течение жизни.
Кто в группе риска?
Женщины в предменопаузальный период и в менопаузе. Особенно проблема кальция касается женщин, поскольку женщины больше склонны к развитию остеопороза. Это связано с менструальной функцией, то есть функцией половых гормонов. Смена гормонального фона при менопаузе, когда выработка гормона эстрогена в организме уменьшается, а прогестерона возрастает, приводит к процессам старения в организме, в том числе и к вымыванию кальция из костей и тканей.
Зрелые и пожилые люди. Кальций имеет некоторую особенность. В период до 20-25 лет он накапливается в организме. После этого наступает период относительно стабильного состояния, когда содержание кальция в организме остается неизменным. Но в определенный момент склонность к вымыванию кальция возрастает.
Люди, у которых большие физические нагрузки. Особенно это касается мужчин, которые занимаются бодибилдингом. У них за счет ускоренного роста мышц сильно возрастает расход кальция, который, если не восполнять, будет вымываться из костей.
Люди с гормонозависимыми заболеваниями, к которым относятся аутоиммунные заболевания соединительной ткани, такие как ревматоидный артрит. При таких заболеваниях они вынуждены принимать большое количество гормональных препаратов, которые вызывают снижение кальция в крови, что может провоцировать быстрое развитие остеопороза. Поэтому люди, принимающие гормональные препараты для лечения таких заболеваний, как ревматоидный артрит, должны с молодости знать, что они входят в группу риска, и профилактировать недостаток кальция в организме, не дожидаясь его проявлений. Это же касается и других, которые относятся к группе риска по дефициту кальция.
 Credits
Credits
Как диагностировать дефицит кальция в организме?
Часто симптомами недостатка кальция в организме являются именно переломы в достаточно молодом возрасте. Причем эти переломы происходят при таких незначительных травмах, при которых перелома вроде бы быть не должно. Это уже говорит о достаточно выраженной стадии остеопороза. Часто недостаток кальция вообще не сопровождается никакими жалобами. Иногда могут быть боли в костях, в суставах. В совокупности с некоторыми факторами это может натолкнуть врача на подозрение в дефиците кальция. Например, если женщина в 40-45 лет начала интенсивно заниматься спортом и набирать мышечную массу, на этом фоне у нее появились боли в костях, ломкость волос или проблемы с зубами, можно смело заподозрить недостаток кальция.
Существуют методы диагностики недостатка кальция. Например, анализ крови на кальций. Лучше всего сдать кровь на содержание основных микроэлементов (калия, кальция, магния, железа) вместе с общим анализом крови. Но анализ крови может не быть информативным, поскольку организм, компенсируя недостаток кальция, может брать его из депо. При этом содержание кальция может уменьшаться в костях, а в крови оно будет сохранять нормальное значение. Поэтому наиболее точной диагностикой дефицита кальция является рентген. Лучше производить рентген кистей, поскольку кости тут относительно мелкие, и, если кальция в организме не хватает, на мелких костях скажется в первую очередь.
Профилактика дефицита кальция
Важно как можно раньше предотвратить нехватку кальция в организме, чтобы не пришлось в достаточно молодом возрасте столкнуться с такими последствиями, как остеопороз. Для здорового человека достаточно включать в свой рацион продукты, богатые кальцием. К таким относятся
молочно-кислые продукты: творог, йогурт, кефир. Много кальция в сыре, особенно в мягких сортах, таких как моцарелла;
зеленые листовые овощи, особенно шпинат;
бобовые продукты: чечевица, фасоль, бобы, нут;
кунжут. Это уникальный продукт. В нем кальция содержится больше, чем во всех перечисленных выше.
Можно комбинировать перечисленные продукты. Например, творог смешать с кунжутом и льняным маслом. В это блюдо можно добавить мед. Важно также не заставлять себя есть нелюбимые продукты, а выбирать из тех продуктов, которые нравятся. Важно, чтобы употребление продуктов, богатых кальцием, было комплексным. Например, утром съешьте творог, днем – салат со шпинатом, посыпанный кунжутными семечками, вечером – йогурт.
Важно знать, что кальций активнее усваивается в совокупности с витамином D3. Этот витамин вырабатывается в организме естественным способом за счет ультрафиолета, поступающего с солнечным светом. Поэтому всем людям важно больше гулять на свежем воздухе. Даже в пасмурную погоду в холодное время года ультрафиолет проникает в кожу, если открыты лицо и руки.
Людям, попадающим в группу риска, кроме питания часто назначаются препараты кальция с витамином D3.
Уже сегодня начните включать в рацион продукты, богатые кальцием, не дожидаясь, пока организм начнет сигнализировать о том, что ему не хватает этого микроэлемента.
Татьяна Корякина
Благодарим за консультацию семейного врача, диетолога Медицинской Сети Doctor Sam Екатерину Мартовицкую (doctorsam.com.ua, (044) 393 92 91).
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе