Кровь на гормоны как берут
Как берут анализы на гормоны
Гормоны представляют собой биологически активные вещества органического происхождения, которые вырабатываются в специальных клетках желез внутренней секреции и, попадая в кровь, оказывают регулирующее действие на обмен веществ и физиологические функции. Иногда для того, чтобы проверить состояние здоровья, необходимо сдать анализ крови на гормоны. Поэтому не лишним будет узнать, как правильно это сделать для получения точных результатов.
Содержание статьи
 Выделяют перечень гормонов, в проверке которых может возникнуть необходимость. Таким образом, по направлению врача можно сдавать анализы на гормоны щитовидной железы, половые гормоны, онкомаркеры, гормоны гипофиза и надпочечников. Также, взятие крови на гормональные исследования может быть назначено будущей маме для перинатальной диагностики. Несомненно, перед сдачей любого вида гормонов следует в обязательном порядке проконсультироваться с лечащим врачом, который расскажет о подготовке к такому виду анализа.
Выделяют перечень гормонов, в проверке которых может возникнуть необходимость. Таким образом, по направлению врача можно сдавать анализы на гормоны щитовидной железы, половые гормоны, онкомаркеры, гормоны гипофиза и надпочечников. Также, взятие крови на гормональные исследования может быть назначено будущей маме для перинатальной диагностики. Несомненно, перед сдачей любого вида гормонов следует в обязательном порядке проконсультироваться с лечащим врачом, который расскажет о подготовке к такому виду анализа.Существует перечень советов, с которыми нужно ознакомиться перед сдачей биоматериала. В противном случае, результаты могут оказаться недостоверными, что ведет к неправильному назначению лечения. Необходимо учесть, что анализ крови на гормоны нужно сдавать обязательно в утренние часы и на голодный желудок.
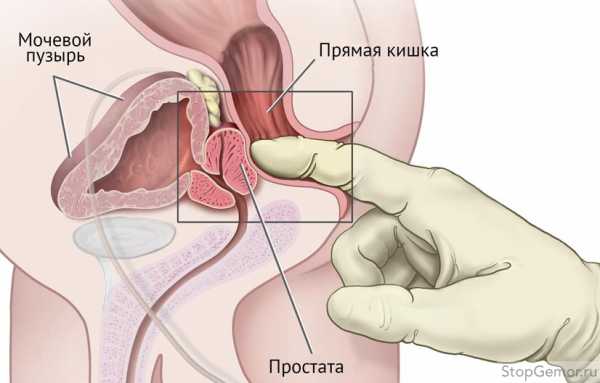
Как правило, кровь берется из вены, в области локтевого сгиба. Целесообразно за несколько дней до сдачи данного анализа исключить продукты, содержащие йод. Кроме того, желательно не употреблять жирных и жареных продуктов, алкогольных напитков, отказаться от никотина и чрезмерных физических нагрузок. Женщинам следует помнить, что гормональный уровень, который регулирует половую функцию, зависит от фаз менструального цикла, поэтому анализ крови на гормоны стоит сдавать на 5-7 день от начала менструации.
Результаты гормональных тестов могут подвергаться искажению из-за приема многих лекарственных средств, таких как «Феназепам» или «Церукал». Поэтому необходимо, чтобы все препараты, принимаемые больным, были отменены за неделю до сдачи крови на гормоны. Очень важно проинформировать врача о имеющихся заболеваниях. Это объясняется тем, что большинство болезней внутренних органов способствуют снижению либо повышению выработки гормонов.
После того как результат данного исследования будет готов, необходимо посетить специалиста с целью установки диагноза и назначения лечения. Для восстановления гормонального фона стоит не просто корректировать, а устранять непосредственно причину, которая вызвала данный дисбаланс. Поэтому такого рода анализы нужно сдавать несколько раз во избежание лабораторных ошибок, связанных с расшифровкой результата. Таким образом, сдача гормонального теста в течение нескольких раз поможет убедиться в том, существует ли эта проблема или нет.
Распечатать
Как берут анализы на гормоны
Статьи медицинского характера на Сайте предоставляются исключительно в качестве справочных материалов и не считаются достаточной консультацией, диагностикой или назначенным врачом методом лечения. Контент Сайта не заменяет профессиональную медицинскую консультацию, осмотр врача, диагностику или лечение. Информация на Сайте не предназначена для самостоятельной постановки диагноза, назначения медикаментозного или иного лечения. При любых обстоятельствах Администрация или авторы указанных материалов не несут ответственности за любые убытки, возникшие у Пользователей в результате использования таких материалов.
Кровь на гормоны откуда берут | Первый доктор
Автор КакПросто!
Гормоны представляют собой биологически активные вещества органического происхождения, которые вырабатываются в специальных клетках желез внутренней секреции и, попадая в кровь, оказывают регулирующее действие на обмен веществ и физиологические функции. Иногда для того, чтобы проверить состояние здоровья, необходимо сдать анализ крови на гормоны. Поэтому не лишним будет узнать, как правильно это сделать для получения точных результатов.
Выделяют
перечень
гормонов, в проверке которых может возникнуть необходимость. Таким образом, по направлению врача можно
сдавать анализы
на гормоны щитовидной железы,
половые
гормоны, онкомаркеры, гормоны
гипофиза
и надпочечников. Также,
взятие крови
на гормональные исследования может быть назначено будущей маме для перинатальной диагностики. Несомненно, перед сдачей любого вида гормонов следует в обязательном порядке проконсультироваться с лечащим врачом, который расскажет о подготовке к такому виду анализа.
Как подготовиться к сдаче анализа на гормоны
Существует перечень советов, с которыми нужно ознакомиться перед сдачей биоматериала. В противном случае, результаты могут оказаться недостоверными, что ведет к неправильному назначению лечения. Необходимо учесть, что анализ крови на гормоны нужно сдавать обязательно в утренние часы и на голодный желудок.
Как правило, кровь берется из вены, в области локтевого сгиба. Целесообразно за несколько дней до сдачи данного анализа исключить продукты, содержащие йод. Кроме того, желательно не употреблять жирных и жареных продуктов, алкогольных напитков, отказаться от никотина и чрезмерных физических нагрузок. Женщинам следует помнить, что гормональный уровень, который регулирует половую функцию, зависит от фаз менструального цикла, поэтому анализ крови на гормоны стоит сдавать на 5-7 день от начала менструации.
Результаты гормональных тестов могут подвергаться искажению из-за приема многих лекарственных средств, таких как «Феназепам» или «Церукал». Поэтому необходимо, чтобы все препараты, принимаемые больным, были отменены за неделю до сдачи крови на гормоны. Очень важно проинформировать врача о имеющихся заболеваниях. Это объясняется тем, что большинство болезней внутренних органов способствуют снижению либо повышению выработки гормонов.
Что делать после сдачи анализа крови на гормоны
После того как результат данного исследования будет готов, необходимо посетить специалиста с целью установки диагноза и назначения лечения. Для восстановления гормонального фона стоит не просто корректировать, а устранять непосредственно причину, которая вызвала данный дисбаланс. Поэтому такого рода анализы нужно сдавать несколько раз во избежание лабораторных ошибок, связанных с расшифровкой результата. Таким образом, сдача гормонального теста в течение нескольких раз поможет убедиться в том, существует ли эта проблема или нет.
Распечатать
Как берут анализы на гормоны
Сегодня предстоит узнать, каким образом берется у пациента кровь на женские гормоны. Когда сдавать ее? Какие рекомендации необходимо соблюдать перед тем, как отправляться на тот или иной анализ? Что поможет достигнуть максимального результата? Запомнить правила не так трудно, как кажется. Более важным вопросом является понимание того, на какой именно гормон кровь будет сдаваться в тот или иной период. Ведь женщины должны придерживаться определенного графика в данном вопросе. Все зависит от месячного цикла. У мужчин с этим проще — они могут в любой день сдать анализы на любые гормоны. Что должны знать женщины о подобных исследованиях? На какие ключевые моменты стоит обратить внимание в первую очередь?
Когда сдавать кровь на гормоны (женские)? Ответ на этот вопрос зависит от нескольких факторов. Первый — о каком конкретно веществе идет речь. Второй — сколько составляет месячный цикл у девушки. Третий — причина обращения в лабораторию для исследования.
Что называют месячным циклом? Это период циклических изменений в организме женщины. Также может характеризоваться единицей времени, в которую происходит созревание и подготовка фолликула к оплодотворению. Если зачатие не возникает, клетка умирает и цикл начинается с самого начала.
Проще говоря, месячным циклом называют период с первого дня месячных до следующих критических дней. В идеале длится 28 дней. В некоторых случаях может носить нерегулярный характер или увеличиваться/уменьшаться по продолжительности. В зависимости от этого, будет изменяться ответ на вопрос о том, когда сдавать кровь на гормоны. Женские или общие — не так важно.
Список гормонов
Немаловажным нюансом является понимание того, какие исследования придется пройти в том или ином случае. Как показывает практика, для комплексного анализа состояния здоровья обычно приходится сдавать кровь на все возможные гормоны. Но на какие конкретно?
На данный момент женщинам рекомендуют при любых проблемах проверять концентрацию следующих составляющих в организме:
прогестерон;эстрогены;фолликулостимулирующий гормон (ФСГ);пролактин;лютеинизирующий гормон (ЛГ);тестостерон;эстрадиол;ДЭА-S;ТТГ;Т3-свободный;17-оксипрогестерон;Т4.
Это основной список исследований, которые предстоит пройти женщине. Уже было сказано, что в зависимости от того или иного анализа, будет меняться ответ на вопрос о том, как правильно сдать кровь на гормоны женские. В действительности все не так трудно, как кажется.
ЛГ
Лютеинизирующий гормон — важная составляющая женского организма. Напрямую участвует в созревании фолликула и зачатии. За счет данного вещества яйцеклетка окончательно подготавливается к оплодотворению. ЛГ способствует овуляции и развитию желтого тела. Соответственно, маленькая концентрация вещества приводит к ановуляции и бесплодию.
Сдать кровь на женские половые гормоны данного типа проще простого. Делать это необходимо на голодный желудок, желательно утром. А в какой момент времени кровь сдается для исследования на содержание ЛГ? Лучше всего обращаться в лабораторию ближе к концу месячного цикла, приблизительно на 19-21 день. Именно в этот период будет достигнут максимальный результат. Также нередко просят проводить исследование в первую неделю цикла. Это вполне нормальное явление. Лучше всего сдавать кровь тогда, когда критические дни уже позади.
Не стоит удивляться, если кровь на ЛГ просят сдавать несколько раз за месячный цикл. Довольно часто за данным гормоном следят в динамике. Поэтому не исключено, что в клинику потребуется обращаться несколько раз — в начале цикла, в середине и в конце.
Но это только один анализ. Их еще очень много. Следующий весьма важный гормон — ФСГ. Способствует выработке так называемого эстрогена. Служит стимулятором роста фолликулов в яичниках. Как и в случае с ЛГ, низкий уровень ФСГ в крови указывает на бесплодие. Как только уровень данного гормона достигает максимума, происходит овуляция.
Но кровь на женские гормоны когда сдавать? ФСГ, как уже было сказано, на своем пике находится к моменту овуляции. Это приблизительно 14-й день месячного цикла. Несмотря на это, исследование проводится в утреннее время, как и в ситуации с ЛГ — в первую неделю цикла, а также с 19 по 21 день оного.
Пролактин
Для кормящих женщин и девушек, которые хотят забеременеть, крайне важным является такое вещество, как пролактин. Этот гормон отвечает за выработку молока и контролирует выработку ФСГ в крови. Если концентрация пролактина в организме слишком маленькая или большая, фолликул не сможет развиться в полной мере. Соответственно, овуляции не будет. И беременность не наступит.
Когда нужно сдавать кровь на гормоны (женские)? Здесь точный момент назовет только врач. Но ясно только одно: требуется проводить исследование в первых двух фазах месячного цикла. То есть приблизительно до 15-19 дня. Лучше всего сдавать кровь на анализ уже после окончания месячных.
Эстрадиол
Эстрадиол — вещество, которое есть в организме у каждого человека. У женщин гормон вырабатывается фолликулом созревшего типа. Он обеспечивает овуляцию, регулярность месячного цикла, а также развивает яйцеклетки. Обычно выработка эстрадиола указывает на то, что скоро наступит «день Икс», подходящий в полной мере для успешного зачатия.
Кровь на женские гормоны когда сдавать? Выводы, исходящие из значимости эстрадиола для женщины, указывают на то, что можно обращаться в лаборатории в любое время. Сдается кровь на исследование концентрации данного гормона на протяжении всего месячного цикла. Точный срок, как и в большинстве случаев, будет указывать лечащий врач. Лучше всего сдавать анализ 3 раза: в начале, середине и конце цикла.
Прогестерон
Прогестерон — вещество-«подготовитель». Он служит для того, чтобы подготовить организм к прикреплению оплодотворенной яйцеклетки. Служит для сохранения беременности и формирования плаценты. Вырабатывается желтым телом.
Нужно взять кровь на женские гормоны? Когда нужно сдавать анализ на содержание прогестерона у женщины? Лучше всего сделать это с 18 до 22 день месячного цикла. Именно в этот период результаты окажутся наиболее информативными. Но и удивляться, если врач просит несколько раз за месяц сдать кровь для исследования на прогестерон, не стоит.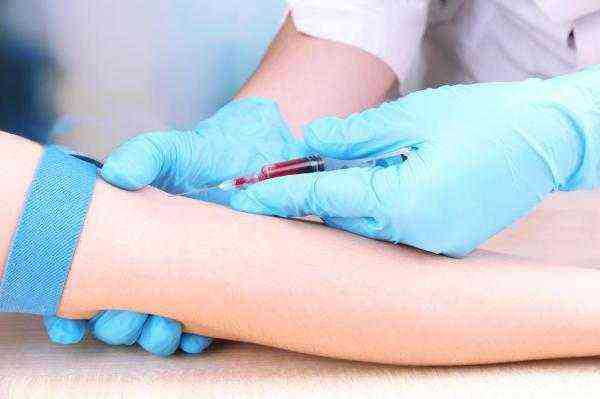
Тестостерон
Мужской гормон имеется в организме у каждого человека. Производится надпочечниками и яичниками у женщин. Если наблюдается повышенное содержание данного вещества в крови, не исключены выкидыши и пороки развития плода. Также у женщины начинают появляться мужские черты. Например, не растет грудь, по телу появляется лишняя растительность.
Когда сдается этот анализ крови? Ни для мужчин, ни для женщин нет никаких ограничений в данной области. Забор биологического материала производится в любое время. Но имеется небольшая рекомендация от врачей для девушек. Прекрасной половине общества лучше всего воздержаться от сдачи анализа во время менструации. В данный период вообще не стоит проводить никакие исследования. Ведь менструация способна повлиять на конечные результаты.
ДЭА-S
ДЭА-S — гормон, который вырабатывается надпочечниками в организме у человека. Как и тестостерон, является исключительно мужским гормоном. Но для девушек он играет важную роль.
Кровь на женские гормоны когда сдавать? Правила указывают на то, что забор биологического материала производится натощак. Если речь идет о гормоне ДЭА-S, можно провести исследование в любой день. Причем и мужчинам, и женщинам. Более точную информацию лучше узнать у своего лечащего врача. Исследование на ДЭА-S нередко проводят несколько раз за цикл. С точностью до дня определить лучший момент нельзя. Каждый организм индивидуален. Поэтому исследование проводится по индивидуальному графику.
Т3 и Т4
Что дальше? Следующие 2 гормона — это своеобразные посредники. Они обеспечивают усвоение веществ в организме, оберегают будущий плод от разнообразных пороков. Называются гормонами щитовидной железы. Т3 и Т4 сдаются одновременно.
Но что должна знать каждая девушка? Когда лучше сдавать кровь на женские гормоны данного типа? Наиболее благоприятными периодами являются начало цикла и его конец. Нередко Т3 и Т4 сдают приблизительно на 3-5 день и на 17-21 день месячного цикла.
ТТГ
ТТГ — основной гормон щитовидной железы. Крайне важен для организма. Нарушение его концентрации может указывать на наличие тех или иных хронических заболеваний. Для беременных важен из-за того, что он защищает плод от негативного воздействия.
Кровь на женские гормоны когда сдавать? Если речь идет о ТТГ, то девушке лучше всего пройти консультацию у специалиста. Данный анализ не имеет никаких существенных рекомендаций по сроку сдачи. Лучше всего провести исследование на 5-7 день менструального цикла, а также на 14-18 день. При беременности ТТГ сдают по назначению специалиста. Обычно происходит это ближе к родам.
Время сдачи
А теперь стоит немного поговорить о том, как в принципе сдается кровь для любого исследования. Разумеется, женщины должны принимать во внимание некоторые особенности своего организма. Например, менструальный цикл. Но при этом общие нормы поведения никто не отменял.
Кровь на женские гормоны когда сдавать? Результаты исследований, как правило, максимально точными являются в периоды, в которые в крови не содержится никаких дополнительных примесей. Соответственно, сдавать анализ лучше всего в утреннее время. По этой причине многие клиники осуществляют забор биологического материла для дальнейшего исследования только в первую половину дня. Хотя, если придерживаться некоторых иных методик поведения, можно и днем сдать кровь на гормоны того или иного типа и получить максимально точный результат.
На пустой желудок
Следующий весьма важный момент — это то, что человек, как уже было неоднократно сказано, должен сдавать анализы крови строго натощак. Это значит на пустой желудок. Есть и пить перед тем, как сдавать анализ, нельзя. В таком случае могут возникать некоторые неточности при исследовании.
Рекомендуется сдавать любую кровь на анализ (не только на концентрацию тех или иных гормонов) после голодовки продолжительностью 8 часов. Обычно именно столько длится в норме сон у человека. С этим же связаны правила забора крови исключительно в утреннее время.
В любом случае можно днем тоже воплотить задумку в жизнь. Но выдержать 8 часов без еды и жидкости все равно придется. Сильная голодовка тоже негативно сказывается на результатах исследований. Об этом должен знать каждый человек.
Отдых
Кровь на женские гормоны когда сдавать? Правила и выводы из всего ранее сказанного не указывают на один важный факт — забор биологического материала должен производиться после того, как пациент какое-то время находился в состоянии покоя. Фактически исследование будет максимально результативным лишь после небольшого отдыха.
Из-за этого рекомендуется заранее приходить в лабораторию. Отдыхать перед сдачей крови лучше всего около 20-30 минут. Если есть возможность, разрешается дремать. В возбужденном состоянии организм обязательно выдаст вовсе не те результаты, которые соответствуют реальной картине.
Откуда берут кровь
А какую кровь берут на анализ? Этот вопрос интересует некоторых женщин. Ведь исследований много. И крови различают несколько типов — капиллярную и венозную.
Раньше была распространена методика забора крови из пальца. То есть капиллярный тип биологического материала позволял увидеть концентрацию тех или иных веществ. Но такой метод исследования устарел.
Соответственно, теперь в основном для любых анализов берут преимущественно венозную кровь. Специальный приемник биологического материала вводят в вену, расположенную на локтевом суставе. Никаких существенных болевых ощущений процесс не приносит. Но к правилам сдачи анализов данная особенность не относится. Это просто небольшое предупреждение для тех, кто не знает, как сдают кровь для дальнейшего исследования. К слову, можно взять с собой нашатырь или попросить его в лаборатории. Ведь не все нормально переносят процедуру забора венозной крови для проведения той или иной диагностики.
Привычки
Следующий довольно важный нюанс — это вредные привычки. Их наличие негативно сказывается на анализах крови. Особенно если речь идет об исследованиях на гормоны. Люди, которые курят или распивают спиртные напитки, должны воздержаться от своих вредных привычек за несколько дней до взятия биологического анализа на исследование.
Рекомендуется не употреблять спиртное, а также не курить около 3-4 дней. Это позволит свести к минимуму влияние вредных привычек на результаты проведенных тестов. Если есть возможность, то лучше будет отказаться от алкоголя и табака за несколько недель до забора крови для проверки на гормоны. Условий соблюдать много, запомнить их легко. И подготовиться к исследованию тоже не составляет труда. Именно таких правил нужно придерживаться, чтобы в полной мере ответить, как правильно сдать кровь на гормоны. Женские или любые другие — это не так важно. Главное, что принципы остаются одинаковыми.
Медикаменты
Остался еще один довольно интересный момент, который должен быть принят во внимание. Не так уж и трудно проверить кровь на женские гормоны. Когда сдавать? Правила сдачи биологического материала для любого исследования указывают на то, что требуется не принимать никаких медикаментов в период проведения анализа.
Фактически, распространяется тот же принцип, что и в случае с вредными привычками. За несколько дней до сдачи крови придется или полностью отказаться от лишних медикаментов, или ограничить их употребление. Если речь идет о гормональных средствах, их необходимо в обязательном порядке исключить за 5-6 дней до забора биологического материала. Иначе высока вероятность появления крайне неточных анализов.
Итоги
Понятно, как исследуют кровь. Женские гормоны (какие сдают чаще всего) тоже отныне не секрет. Пользуясь всеми ранее перечисленными правилами, девушка без особых проблем может разобраться с поставленной перед ней задачей, а именно с достижением максимально точного результата при исследовании организма на наличие тех или иных гормонов.
Кратко можно описать процесс сдачи так (без учета месячного цикла):
отказ от вредных привычек за пару дней до забора крови;исключение приема медикаментов приблизительно за 7 дней;небольшой отдых перед забором крови (около получаса);сдается биологический материал после небольшой голодовки, натощак;лучшее время сдачи — утро.
Соответственно, все эти правила помогут максимально точно определить концентрацию тех или иных веществ в организме. Кровь на женские гормоны когда сдавать? Ответить на этот вопрос отныне не составит труда.
Еще один нюанс: если все ранее перечисленные правила были соблюдены, а гормоны все равно не в порядке, то это указывает на наличие каких-либо заболеваний. Обычно они хронические. Рекомендуется незамедлительно обратиться к врачу для дальнейшего поиска и лечения недуга.
В какие моменты рекомендуется обратиться в лабораторию для сдачи анализа на гормоны? Наиболее распространенными ситуациями являются:
беременность и ее планирование;бесплодие;кожные заболевания;угревая сыпь;болезни женской половой системы;подозрение на хронические заболевания.
Хочется узнать о состоянии своего здоровья? Достаточно сдать кровь. Женские половые гормоны у здоровой девушки будут в норме. В противном случае может потребоваться лечение.
Как берут кровь на гормоны - Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Проблемы с нарушением уровня гормонов в щитовидной железе известны многие века. Так, например, еще в древнем Китае население знало, чтоб не допустить увеличение железы, следует насыщать организм морской капустой. В наше время это нарушение стало настолько распространённым, что для их изучения была выделена специальная дисциплина — тиреоидология. Особенно участились сбои в результате развития технологической деятельности человечества, а также возникновению техногенных катастроф, например, как Чернобыльская авария, после которой стали наблюдаться большое количество различных патологий, в том числе эндокринных.
Один из лучших способов диагностирования щитовидки – это анализы на гормоны щитовидной железы. По их результатам можно определить болезни на ранних стадиях, проверить уровень работы эндокринной системы. Обязательными условиями, перед сдачей анализов, являются отказ от употребления алкогольных напитков, гормональных препаратов.
Пациентов волнуют несколько вопросов:
- Какие показания к сдаче крови на гормоны?
- Сколько и какие анализы нужно сдавать?
- Как самостоятельно расшифровать результаты?
Анализы на гормоны щитовидной железы берутся из вены. Увеличение их – это гипертиреоз, уменьшение – гипотиреоз.
Проходить данную процедуру можно не только по показаниям, а и в качестве профилактики. К этому стоит прислушиваться особенно беременным женщинам или только планирующим ребёнка. Щитовидная железа влияет на весь организм в целом и её отклонения могут привести к сбоям в половой, нервной, сердечно сосудистой, иммунной и других системах. Так, что не стоит удивляться, если анализ крови на уровень гормонов в щитовидной железе вам назначит не эндокринолог, а гинеколог, кардиолог или терапевт.
За своим здоровьем необходимо следить и при малейших сбоях обращаться в кабинет врача. Тревожными симптомами могут быть:
- облысение, выпадение волос;
- импотенция, пониженное либидо, бесплодие;
- задержка развития речи или полового созревания у ребёнка;
- обильные выделения пота;
- дрожь в конечностях;
- отсутствие месячных;
- образование зоба.
В общем, анализы на гормоны щитовидной железы важны всем, и сдавать их для профилактики необходимо хотя бы раз в год. Эта процедура поможет предотвратить развитие серьёзных заболеваний и их последствия в дальнейшем. Многие патологии начинаются бессимптомно, что не позволяет выявить их без лабораторных исследований крови на раннем этапе. Так, например, с гипотиреозом, лёгкая его форма начинается незаметно, и диагностировать его сразу крайне сложно, особенно у пожилых людей, так как возможные клинические проявления зачастую схожи с возрастными изменениями. Исследования крови способны определить:
- уровень гормонов;
- маркеров болезней железы;
- регулирующих гормонов гипофиза.
На основании полученных данных, если они не соответствуют норме, только врач может дать адекватную оценку происходящего в щитовидной железе, установить диагноз и назначить верный комплекс лечения.
Сдача крови позволит выявить различные патологии, среди которых первичный и вторичный гипотиреоз, подострый и аутоиммунный тиреоидит и др.
Гормоны воздействуют в целом на весь организм человека, их сбалансированное количество способствует:
- активации и синтезу белка для регенерации новых клеток;
- они отвечают за рост и созревания организма;
- на них ответственность за образования эритроцитов;
- без них не возможно половое созревание и выработка половых гормонов;
- определяют правильное развитие ЦНС;
- повышают выработку тепла организмом и много другое.
Зачастую, всё начинается с малого и остаётся незамеченным. Любую болезнь можно легко вылечить на ранней стадии. Лишний поход к врачу никогда не помешает.
Как расшифровать анализы на гормоны? ↑
И вот вы сдали кровь и на руках результат. Как обычному человеку расшифровать сложные цифры на бумажке? На самом деле, всё очень просто. Результат представлен в виде таблицы, в которой вписаны показатели, единицы их измерения, норма и ваш результат.
- ТТГ – это анализ на тиреотропный гормон. Проще говоря, регулирующий работу головного мозга, вырабатывающийся в гипофизе. Это обязательный тест на кровь, его врач назначает самым первым. В случае, если ТТГ не соответствует норме, то это говорит о существующей скрытой угрозе. Норма 0,4-4,0 мЕд/л.
- Т3 – это общее исследование на трийодтиронин. Его назначают для выявления гипертроза. Его повышение может наблюдаться на ранних сроках беременности, если имеет место йододефицитный зоб. Понижение говорит о нарушениях в обменной и иммунной системах. Норма 2,6 — 5,7 пмоль/л.
Важно!!! У людей пожилого возраста, норма значительно отличается, чем у молодых. Для них вывели отдельные показатели.
- Т4 – свободный тироксин. Исследование показывает общее функционирование щитовидной железы. Правильный результат зависит от несколько факторов – это отказ перед анализами от приёма противозачаточных или оральных контрацептивов, отсутствие стрессов. Повышенный уровень гормонов наблюдается при токсическом зобе, териотоксикозе, териодите острой формы. Понижение свидетельствует о гипотиреозе. Норма 9,0 — 22,0 пмоль/л.
- АТ-ТГ — выявление антител йодированному белку, предшественнику тироидных гормонов (синтез Т3 и Т4). Это важный показатель в подтверждении отсутствия и начальной стадии развития болезни Хашимото, токсического и эндокринного зоба. Норма 0 — 18 Ед/мл.
- АТ-ТПО – исследование с целью выявления антител специфических ферментов в тканях щитовидной железы. По его результатам можно предупредить аутоиммунного заболевания щитовидки.
Зачем это нужно? ↑
Налаженная работа щитовидной железы – это основа здорового механизма всего организма. Допустим щитовидка – это «кочегар», работающий в подвале одной из клиник. Его не видно, но благодаря его работе врачи и пациенты в тепле и комфорте. Если кочегар, переусердствует и вкинет в топку через, чур угля, то в больнице будет жарко, а люди будут, мучатся. То же самое, если он вкинет меньше угля, чем надо. Тогда все замёрзнут. Так и щитовидная железа. Стоит ей отклониться от нормы выработки, как страдает весь организм.
Пониженный уровень гормонов в крови проявляется в общей слабости, раздражительности, бессоннице, тревожности. У женщин могут наблюдаться сбои менструального цикла или проблемы с протеканием беременности. Тиреотропный гормон входит в число обязательных анализов у женщин и детей.
Избыток гормонов, приводит к тиреотоксикозу. В этом состоянии наблюдается повышенная температура, жар, дрожат руки, обильная потливость, нарушение ритма сердца. Это способствует повышенному выделению Т3 и Т4 и пониженному ТТГ. Иногда можно обойтись просто таблетками, но зачастую требуется операция или курс йодной терапии.
Как подготовится к анализам? ↑
Для того, что бы получить точные анализы на щитовидную железу, медики советуют соблюдать некоторые правила:
- За несколько недель перед сдачей крови, необходимо прекратить употребление гормональных препаратов;
- Если вы употребляете йодированные витамины, то необходимо поставить врача в известность;
- Исключить физически и спортивные нагрузки;
- Нельзя принимать пищу за 1 час до сдачи крови.
Сдавать анализы крови на гормоны следует натощак, запрещена даже вода. Проводить процедуру лучше до десяти утра, кровь для этого берут с вены. Важно исключить стрессовые ситуации за несколько дней до прохождения анализа, а во время исследования быть в абсолютно спокойном состоянии, так как напряжение может сказаться на полученных результатах.
Автор: Елена Филатова
Анализ на адреналин и норадреналин
Адреналин – это один из гормонов стресса, вырабатываемый мозговым веществом надпочечников. Он участвует в поддержании артериального давления и мобилизует все системы организма в экстремальных ситуациях. Адреналин синтезируется из вещества-предшественника – норадреналина, который является передатчиком информации в симпатической нервной системе. В целом их действие очень похоже и направлено на быструю адаптацию к стрессу и повышение шансов на выживание индивида. Норадреналин и адреналин вместе называются катехоламинами.
Для чего нужно проверять уровень катехоламинов
Адреналин и норадреналин постоянно присутствуют в крови в незначительной концентрации. Основная их часть запасается в гранулах нервных волокон симпатического и парасимпатического отделов нервной системы.
Если человек живет в условиях постоянного стресса, концентрация катехоламинов устойчиво превышает нормальные значения. В этом случае защитная и адаптивная функция гормонов становится патологической, что приводит к устойчивому сужению сосудов с повышением артериального давления. Поэтому поиск причины артериальной гипертензии обязательно включает в себя исследование уровня адреналина и норадреналина в крови/моче.
При кризовом течении гипертонической болезни, особенно у людей молодого возраста возникает подозрение на опухоль мозгового вещества надпочечников – феохромоцитому. Она продуцирует и накапливает катехоламины, периодически выбрасывая их в кровь в огромном количестве. Во время криза давление у больного повышается до 180-200 мм.рт.ст. и выше, что нередко проявляется носовым кровотечением. Диагностировать опухоль помогает определение концентрации катехоламинов в крови, взятой в момент приступа и в межприступный период.
При каких болезнях изменяется концентрация катехоламинов
Нормальная концентрация адреналина в крови (в покое) не превышает 88 мкг/л, норадреналина – 548 мкг/л, катехоламинов в целом — 1 мкг/л. Концентрация их повышается при следующих патологических состояниях:
- инфаркт миокарда;
- черепно-мозговая травма;
- опухоль, исходящая из нервных клеток симпатической нервной системы;
- кетоацидоз (при сахарном диабете);
- феохромоцитома;
- опухоли, находящиеся поблизости от симпатических ганглиев;
- хронический алкоголизм;
- маниакальная фаза маникально-депрессивного синдрома.
Снижение концентрации катехоламинов как отдельная эндокринная патология не встречается. Она может быть следствием приема клонидина для лечения артериальной гипертензии, в этом случае необходимо подобрать изменить его дозу или подобрать другой препарат.
О чем говорит повышение уровня катехоламинов
Синтез норадреналина и адреналина происходит из аминокислоты тирозина. Путем последовательных превращений тирозин преобразуется в ДОФА и дофамин, которые также служат медиаторами – передатчиками информации между нервными клетками. Из них синтезируется норадреналин и конечное звено – адреналин. Лечение пациентов с болезнью Паркинсона основано на применении препаратов ДОФА, поэтому у них на фоне терапии вероятно превышение пороговых концентрации катехоламинов.
К такому же эффекту приводит физическая нагрузка, поэтому не стоит сдавать кровь после спортзала или пробежки по лестнице.
Как проводится анализ на катехоламины
Концентрацию норадреналина и адреналина определяют в плазме крови и в моче. В крови поймать резкое повышение катехоламинов довольно сложно, так как они в течение нескольких минут выводятся из нее различными способами. Один из путей выведения – это фильтрация плазмы почками и выделение избытка медиаторов в мочу. Поэтому в ней можно обнаружить избыток катехоламинов даже после их выброса в кровь.
Мочу для анализа собирают в чистый сухой пластиковый контейнер с завинчивающейся крышкой. Чем меньше времени пройдет от сбора материала до доставки его в лабораторию, тем достовернее будет полученный результат. Хранение мочи более 12 часов приводит к частичному или полному разрушению метаболитов, поэтому велика вероятность получить ложноотрицательный результат.
Как подготовиться к сдаче анализа
За 3 дня до предполагаемого исследования пациенту нельзя:
- пить кофе;
- бананы;
- шоколад;
- цитрусовые;
- принимать аспирин.
Кровь и мочу лучше всего сдавать утром в промежутке с 8 до 10-ти часов, так как в это время концентрация большинства гормонов находится на базовом уровне. Следует перенести исследование, если накануне был тяжелый день, психоэмоциональный стресс, бессонная ночь, употребление алкоголя. В день забора материала нельзя посещать спортзал, делать зарядку, обливаться холодной водой – все эти причины приводят к повышению концентрации катехоламинов в крови.
Автор статьи: Баландина Анна, врач клинико-лабораторной диагностики.
Какие анализы нужно сдать чтобы проверить щитовидку
Т3, Т4, ТТГ, ТПО представлены во многих рекламных объявлениях как гормоны щитовидной железы. С медицинской точки зрения объявления неточны. В списке указаны как гормоны, так и ферменты. Неточности допускаются, когда продающие тексты для клиник пишут далёкие от медицины люди. Объявления сбивают пациентов с толку. Когда назначают анализы на гормоны щитовидной железы, многие ищут пояснения в интернете. Нужны только факты.
Гормоны и антитела
Из тиреоидных железа вырабатывает только 2 гормона. Соответственно, ещё 2 позиции из списка: ─ «Т3, Т4, ТТГ, ТПО» антитела? Нет. Гормонов в перечне 3, это: Т3, Т4 и ТТГ. Последний нужен для синтеза двух первых. Синтез этот осуществляется клетками щитовидки. А вот сам ТТГ вырабатывается гипофизом. Это один из участков мозга затылочной зоны.
Получается, гормон ТТГ имеет непосредственное отношение к щитовидной железе. Уровень тиреотропина связан с показателями триодтиронина (Т3) и тироксина (Т4). Поэтому и сдаётся анализ на ТТГ. Он берётся из вены. Отслеживается взаимосвязь меж функционированием гипофиза и здоровьем щитовидки.
Под аббревиатурой ППО скрывается название «тиреоидная пероксидаза». Это фермент. Анализы сдают не столько на сам ППО, сколько на антитела к нему.
Важно понять разницу гормонов и антител:
- Гормоны. Вырабатываются эндокринной системой, необходимы для деятельности организма.
- Антитела. Образуются в плазме крови для угнетения чужеродных агентов, к примеру, бактерий.
Порой в организме происходит «сбой настроек». Антитела начинают вырабатываться на необходимые элементы. Тиреоидная пероксидаза ─ один из них. Фермент придаёт поступающему йоду усваиваемую, то есть активную форму. Противостоя ППП, антитела лишают организм атомов нужного элемента. Меж тем, на каждую молекулу Т3 нужно соответственно 3 таких атома, а на Т4 ─ 4. Вот и начинается гормональный сбой.
 Тиреоидные гормоны
Тиреоидные гормоны
Своё название эти гормоны берут от латинского названия щитовидки glandula thyroidea. В перечень входят два вырабатываемых железой иодсодержащих гормона. Оба являются активными участниками обменных процессов. Нередко у людей, позволяющих себе массу сладостей, жиров, но не толстеющих, диагностируют избыток гормонов щитовидки. Женщинам патологическая худоба мешает зачать и выносить здорового ребёнка. Высокий показатель Т3 Т4 и ТТГ в крови ─ риск развития у малыша синдрома Дауна.
У людей с недостаточной выработкой «продуктов» щитовидки, напротив, бывает лишняя масса. Диеты не эффективны. Обмен веществ-то замедлен.
Проходить обследование на тиреоиды нужно, поскольку участвуя в процессах энергообмена, они способствуют:
- сокращениям сердечной мышцы;
- деятельность желудочно-кишечного тракта;
- потоотделению;
- работе центральной нервной системы.
Соответственно, нарушение баланса ТТГ, Т3 и Т4 становится причиной проблем не только с весом, щитовидкой, но и всеми системами организма. Даже выработка прочих гормонов зависит от эффективности работы тех, что создаёт железа вблизи трахеи.
Тетрайодтиронин (Т4 )
Тироксин ответственен не только за обменные процессы, но и умственную деятельность. Плитка горького шоколада перед экзаменом вряд ли поможет, если есть недостаток Т4.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
При его дефиците организм вынужден распределять получаемую энергию по принципу жизненной необходимости:
- сначала ресурс отдаётся сердцу;
- затем энергией снабжаются лёгкие и вся дыхательная система.
Трийодтиронин (Т3)
Второй из тиреоидных гормонов. По активности же соединение лидирует. Щитовидкой вырабатывается 10% Т3. Прочее ─ итог переработки Т4. Занята этим не щитовидка, а прочие органы. Они как бы изымают из соединения атом йода. Пока свои функции выполняет трийодтиронин, изъятый атом вновь направляется в щитовидную железу для синтеза новых гормонов.
Трийодтиронин в организме:
- Активирует синтез витамина А.
- Понижает холестерин, предотвращая склеротические явления.
- Участвует в обмене белков.
Повышение уровня Т3 может свидетельствовать не только о недугах шитовидки, но и почек, печени. Снизиться показатель может из-за психических расстройств или дисфункции надпочечников.
Существуют понятия обычных и свободных тиреоидных гормонов. Последние записываются в анализах как FТ3 и FТ4. Обычная же запись указывает на показатель гормонов в сцепке с белками. Последние именуют перевозчиками, поскольку те транспортируют вырабатываемые щитовидкой вещества по органам и их системам.
В связке с белками Т3 и Т4 неактивны. При доставке к органам гормоны отсоединяются от перевозчиков, начиная выполнять свои функции. Поэтому в анализах информативнее показатель свободных соединений щитовидной железы.
Кальцитонин
Щитовидная железа состоит из нескольких типов клеток. Йодосодержащие гормоны вырабатывают А- и В-структыры. Первые являются активными фолликулярными клетками. У них есть поверхность с ворсинками. В клетки вырабатывают ещё и гормон удовольствия серотонин, служа нейромедиаторами.
Кальцитон тоже является гормоном щитовидки, но не соджержит йод и синтезируется С-клетками. У них нет ворсистой поверхности. В остальном структуры похожи на тип А.
Кальцитон имеет более сложную чем у тиреоидных соединений структуру, нужен организму:
- обработки и усвоения кальция с фосфором;
- сигнализирования о развитии злокачественных процессов, являясь онкомаркером.
Содержание кальцитона обязательно вычисляется при подозрении на медуллярный рак. Его ещё именуют С-клеточным. Опухоль устойчива к облучению и химиотерапии. Помочь может иссечение новообразования. Операция оправдана на 1, 2 и иногда 3 степени развития болезни.
Тиреотропный гормон (ТТГ)
В названии соединения зашифрована фраза: ─ «Нужный для щитовидной железы». Гормон взаимодействует с поверхностными клетками органа. Их так и именую ─ рецепторы ТТГ.
Контакт тиреотропина с ними:
- Приводит к усилению синтеза Т3 и Т4.
- Наращиванию тканей железы.
Анализ уровня ТТГ в крови сдаётся при любых патологиях щитовидной железы.
В норме информация о дефиците тироксина и трийодтиронина поступает в гипофиз. Тот начинает активно вырабатывать ТТГ. Гормон достигает щитовидки и «требует» от неё синтезировать иодсодержащие соединения.
Антитела
Поскольку антитела вырабатываются в «ответ» веществам, необходимым для создания гормонов железы, их показатель в крови бывает столь же важен как и ТТГ, Т3, Т4, кальцитонина.
С патологиями щитовидной железы связаны 3 вида антител (АТ):
- к ТПО;
- антитела к ТГ;
- к рТТГ.
Первая аббревиатура расшифровывалась.Однако полноценного обзора не было.
АТ к ТПО
Излишки антител к тиреоидной перксидазе фиксируются примерно у 13% населения России в основном у женщин.
Повышенный показатель антител медики называют титром. У людей с ним патологии щитовидки диагностируются в 5 раз чаще, чем у прочих.
Диагностируют в основном:
- тиреоидит Хашимото;
- диффузный токсический зоб.
АТ к ТГ
Это антитела к тиреоглобулину. Так именуют вырабатываемый щитовидкой протеин.
Анализ на антитела к нему актуален при выявлении:
- папиллярного рака;
- фолликулярных опухолей.
Повышенный показатель АТ к ТГ встречается у 8% населения. Иногда отклонение указывает на те же болезни, что и АТ к ТПО.
АТ к рТТГ
Сокращение обозначает: ─ «Анализ на антитела к рецепторам тиреотропного гормона». Исследование является основным при выявлении диффузного токсического зоба. Его иначе называют болезнью Грейвса. Поражает недуг в основном женщин в возрасте от 20 до 50 лет.
Повышенное содержание АТ к рТТГ усложняет терапию патологий щитовидки. Медикаментозное лечение получается неэффективным. Если же Ат к рТТГ низкий, зоб просто устраняется без операции.
Дабы не назначать хирургическое вмешательство по результатам одного лишь анализа, медики изучают:
- концентрацию тиреоидных гормонов;
- данные о размерах эндокринного органа;
- наличие или отсутствие узловых образований;
- динамику гормон синтезирующей функции щитовидной железы на фоне медикаментозного лечения.
Какие анализы сдают в разных случаях
Патологи щитовидной железы ─ специализация эндокринолога. Если при первом осмотре нет видимых отклонений, а жалобы пациента «размыты», назначают первичное, профилактическое обследование.
В направлении указывают сдать кровь:
- На ТТГ.
- Свободный тироксин (FТ4).
- Свободный трийодтиронин (FТ3).
- АТ к ТПО.
Дополнительно назначается анализ на антитела к тиреотропному гормону, если у пациента:
- учащено сердцебиение;
- жар;
- повышенная потливость;
- судороги рук.
Перечисленные симптомы указывают на тиреотоксикозное состояния щитовидки. Нужно подтверждение или опровержение.
Если после первичного обследования поставлен диагноз, дальнейшие анализы зачастую проводятся раз в полгода и только на ТТГ и FТ4. Это позволяет отслеживать состояние железы при гормоназаменяющей терапии.
Анализы сдаются утром, натощак. Если назначены гормоносодержащие препараты, в день исследования они не пьются. Накануне важно избегать стрессов и перенапряжений.
Пациентам, находящимся на гормонозаменяющей терапии не первый год, назначают исключительно сдачу ТТГ, поскольку в корректировке дозы лекарств нет необходимости. Важно просто убеждаться, что показатели стабильны.
Подозревая у пациентов узлы в щитовидке, эндокринологи назначают Т3 и Т4, ТТГ, АТ к ТПО и кальцитонин. Последний исключается, если состояние железы определяется у женщины в положении. При беременности на ранних сроках ТТГ снижается, а на поздних растёт. Поэтому анализ лишь на тиреотропный гормон не информативен.
После иссечения железы, поражённой, к примеру, раком, на постоянной основе сдаются анализы крови:
- на FT4;
- тиреотропный гормон;
- тиреоглобулин;
- антитела к ТГ.
Если причиной резекции стал медуллярный рак щитовидки, список выглядит следующим образом:
- свободный T4;
- тиреотропин;
- кальцитонин;
- гликопротеин.
Как берут анализ на гормоны у женщин
Гормоны – это биологически активные вещества, которые продуцируются различными железами эндокринной системы, после чего поступают в кровь. Они влияют на работу всего организма, во многом определяя физическое и психическое здоровье человека.
Оглавление:
- Анализы на гормоны: от «А» до «Я»
- Гормональные анализы: когда и зачем они назначаются?
- Подготовка к сдаче анализов на гормоны
- Общие принципы проведения и расшифровки анализа
- Методы лабораторной диагностики
- Где можно сдать кровь на анализ гормонов?
- Для чего и как проводится анализ на гормоны у женщин
- Для чего проводят анализы на гормоны. Какие факторы влияют на результаты
- Показания к проведению
- Видео: Показания к проведению анализов на гормоны
- Какие исследования проводятся
- Диагностике патологий в репродуктивной системе. Гормоны гипофиза
- Видео: Значение анализов на ФСГ, ЛГ, половые гормоны
- Половые гормоны
- Нормы содержания половых гормонов (таблица)
- Исследования при беременности
- Диагностика патологий щитовидной железы
- Анализы на гормоны, вырабатываемые корой надпочечников
- Подготовка к проведению процедуры
- Медицинский справочник
- Справочник болезней, лекарств, препаратов, рецептов
- Рубрики
- Свежие комментарии
- Женские половые гормоны
- Лютеинизирующий гормон (ЛГ)
- Фолликулостимулирующий гормон (ФСГ)
- Эстрадиол
- Прогестерон
- 17-OH-прогестерон (17-Oh-П, 17-гидроксипрогестерон)
- Пролактин
- Написать комментарий
- Свежие записи
- Самые читаемые статьи
- Анализ на женские гормоны : когда сдавать, расшифровка. Основные женские гормоны
- Половые гормоны: общая характеристика
- Фолликулостимулирующий гормон
- Пролактин
- Эстрадиол
- Прогестерон
- Тироксин, сульфат с антителами, тиреотропный гормон
- Лютеинизирующий гормон
- Тестостерон
- Анализы на женские гормоны: подготовка
- Показания к назначению на женские гормоны
- Исследование на гормоны при планировании беременности
- Как называется анализ на женские гормоны при климаксе?
- Как повысить уровень женских гормонов?
Анализы на гормоны помогают существенно прояснить клиническую картину заболевания и предотвратить его развитие.
Гормональные анализы: когда и зачем они назначаются?
Уровень гормонов чаще всего определяют в крови, реже – в моче. Исследования на гормоны могут быть назначены, например, в следующих случаях:
- нарушения в развитии тех или иных органов;
- диагностика беременности;
- бесплодие;
- беременность с угрозой выкидыша;
- дисфункция почек;
- нарушения обмена веществ;
- проблемы с волосами, ногтями и кожей;
- депрессивные состояния и другие психические проблемы;
- опухолевые заболевания.
Направление на анализ могут дать педиатр, терапевт, эндокринолог, гинеколог, гастроэнтеролог, психиатр.
Подготовка к сдаче анализов на гормоны
Какие же правила следует соблюдать при сдаче крови на анализ уровня гормонов, чтобы результаты оказались максимально точными? Необходимо воздерживаться от употребления пищи в течение 7–12 часов до забора крови. На протяжении суток до исследования должны быть исключены алкоголь, кофе, физические нагрузки, стрессы, сексуальные контакты. Возможность приема медикаментов в этот период следует обсудить с врачом. При исследовании гормонального статуса женщинам важно знать, в какой день цикла следует сдавать анализы. Так, кровь на фолликулостимулирующий, лютеинизирующий гормоны и пролактин сдается на 3–5 дни цикла, на тестостерон – на 8–10, а на прогестерон и эстрадиол – на 21–22 дни.
Если вы сдаете суточную мочу, следует строго придерживаться схемы ее сбора и соблюдать условия хранения.
Общие принципы проведения и расшифровки анализа
Кровь для исследования берется из вены утром натощак. Период исследования составляет, как правило, 1–2 дня. Полученный результат сравнивается врачом с нормами концентрации гормона, разработанными с учетом пола, возраста пациента и других факторов. Изучить эти нормы может и сам больной.
Методы лабораторной диагностики
Решить, какие именно анализы надо сдавать на гормоны, может только специалист (эндокринолог, гинеколог, терапевт, гастроэнтеролог и т.д.) по результатам осмотра. Причем количество анализов соизмеримо с числом гормонов, а их в организме более 100. В статье мы рассмотрим лишь самые распространенные виды исследований.
Оценка соматотропной функции гипофиза необходима людям, у которых наблюдаются гигантизм, акромегалия (увеличение черепа, кистей рук и ног) или карликовость. Нормальное содержание соматотропного гормона в крови составляет 0,2–13 мЕд/л, соматомедина-С – 220–996 нг/мл в возрасте 14–16 лет, 66–166 нг/мл – после 80 лет.
Патологии гипофизарно-надпочечниковой системы проявляются в нарушении гомеостаза организма: повышении свертываемости крови, усилении синтеза углеводов, снижении белкового и минерального обмена. Для диагностики таких патологических состояний необходимо определить содержание в организме следующих гормонов:
- Адренокортикотропный гормон отвечает за пигментацию кожи и расщепление жиров, норма – менее 22 пмоль/л в первой половине дня и не более 6 пмоль/л – во второй.
- Кортизол – регулирует обмен веществ, норма – 250–720 нмоль/л в первой половине дня и 50–250 нмоль/л во второй (разница концентрации должна составлять не менее 100 нмоль/л).
- Свободный кортизол – сдается при подозрении на наличие болезни Иценко-Кушинга. Количество гормона в моче составляет 138–524 нмоль/сутки.
Эти анализы часто назначаются эндокринологами при ожирении или недостатке веса, их сдают, чтобы определить, есть ли серьезные гормональные сбои и какие именно.
Нарушение работы щитовидной железы проявляется повышенной раздражительностью, изменением массы тела, повышением артериального давления, чревато гинекологическими заболеваниями и бесплодием. Какие анализы следует сдавать на гормоны щитовидной железы, если обнаружено хотя бы несколько из вышеназванных симптомов? В первую очередь речь идет об исследовании уровня трийодтиронина (Т3), тироксина (Т4) и тиреотропного гормона (ТТГ), которые регулируют обменные процессы, психическую деятельность, а также функции сердечно-сосудистой, половой и пищеварительной систем. Нормальные показатели гормонов выглядят так:
- Т3 общий – 1,1–3,15 пкмоль/л, свободный – 2,6–5,7 пмоль/л.
- Т4 общий – 60–140 нмоль/л, свободный – 100–120 нмоль/л.
- ТТГ – 0,2–4,2 мМЕ/л.
- Антитела к тиреоглобулину – до 115 МЕ/мл.
- Антитела к тиреопероксидазе – 35 МЕ/мл.
- T-Uptake – 0,32–0,48 единиц.
- Тиреоглобулин – до 55 нг/мл.
- Антитела к микросомальному антигену тиреоцитов – менее 1,0 Ед/л.
- Аутоантитела к рецепторам тиреотропного гормона – 0–0,99 МЕ/л.
Сбои в регуляции обмена кальция и фосфора приводят к остеопорозу или усилению минерализации костей. Паратиреоидный гормон способствует всасыванию кальция в кишечном тракте, а также реабсорбции в почках. Содержание паратгормона в крови взрослого человека – 8–24 нг/л. Кальцитонин способствует отложению кальция в костях, замедлению его всасывания в ЖКТ и усилению экскреции в почках. Норма содержания кальцитонина в крови – 5,5–28 пкмоль/л. Рекомендуется сдавать кровь на анализы подобного типа при начинающемся климаксе, поскольку женщины в этот период наиболее подвержены остеопорозу.
В организме любого человека продуцируются и мужские, и женские гормоны. Правильный их баланс обеспечивает устойчивость работы репродуктивной системы, нормальные вторичные половые признаки, ровное психическое состояние. Выработка тех или иных половых гормонов может нарушаться в силу возраста, вредных привычек, наследственности, эндокринных заболеваний.
Дисфункции репродуктивной системы, обусловленные гормональными сбоями, приводят к мужскому и женскому бесплодию, а также провоцируют выкидыши у беременных женщин. При наличии подобных проблем сдают кровь на анализ женских гормонов, таких как:
- Макропролактин – норма для мужчин: 44,5–375 мкМЕ/мл, для женщин: 59–619 мкМЕ/мл.
- Пролактин – норма составляет 40 до 600 мЕд/л.
- Гипофизарные гонадотропные гормоны и пролактин – до менопаузы соотношение равно 1.
- Фолликулостимулирующий гормон: его содержание в фолликулиновой фазе в норме составляет 4–10 ЕД/л, в период овуляции – 10–25 ЕД/л, в во время лютеиновой фазы – 2–8 ЕД/л.
- Эстрогены (норма в фолликулиновой фазе – 5–53 пг/мл, в период овуляции – 90–299 пг/мл и 11–116 пг/мл – во время лютеиновой фазы) и прогестины.
- Лютеинизирующий гормон – норма в фолликулиновой фазе – 1–20 ЕД/л, в период овуляции – 26–94 ЕД/л, во время лютеиновой фазы –0,61–16,3 ЕД/л.
- Эстрадиол – норма в фолликулиновой фазе – 68–1269 нмоль/л, период овуляции – 131–1655 нмоль/л, во время лютеиновой фазы – 91–861 нмоль/л.
- Прогестерон – норма в фолликулиновой фазе – 0,3-0,7 мкг/л, период овуляции – 0,7–1,6 мкг/л, во время лютеиновой фазы 4,7–8,0 мкг/л.
Оценка андрогенной функции производится при бесплодии, ожирении, повышенном холестерине, выпадении волос, юношеских прыщах, снижении потенции. Итак:
- Тестостерон – нормальное содержание у мужчин – 12–33, у женщин – 0,31–3,78 нмоль/л (далее по списку первый показатель является нормой для мужчин, второй – для женщин).
- Дегидроэпиандростерон-сульфат – 10–20 и 3,5–10 мг/сутки.
- Глобулин, связывающий половые гормоны, –13–71 и 28–112 нмоль/л.
- 17-гидроксипрогестерон– 0,3–2,0 и 0,07–2,9 нг/мл.
- 17-кетостероиды: 10,0–25,0 и 7–20 мг/сутки.
- Дигидротестостерон – 250–990 и 24–450 нг/л.
- Свободный тестостерон – 5,5–42 и 4,1 пг/мл.
- Андростендион – 75–205 и 85–275 нг/100 мл.
- Андростендиол глюкуронид – 3,4–22 и 0,5–5,4 нг/мл.
- Антимюллеров гормон – 1,3–14,8 и 1,0–10,6 нг/мл.
- Ингибин В – 147–364 и 40–100 пг/мл.
Диагностика диабета и оценка эндокринной функции поджелудочной железы необходимы при болях в животе, тошноте, рвоте, наборе лишнего веса, сухости во рту, кожном зуде, отеках. Ниже приведены названия и нормативные показатели гормонов поджелудочной железы:
- С-пептид – 0,78-1,89 нг/мл.
- Инсулин – 3,0–25,0 мкЕД/мл.
- Индекс оценки инсулинорезистентности (HOMA-IR) – менее 2,77.
- Проинсулин – 0,5–3,2 пмоль/л.
Мониторинг беременности проводится для того, чтобы предотвратить патологии развития и гибель плода. В женской консультации при постановке на учет подробно рассказывают, какие анализы на гормоны необходимо провести и для чего следует сдавать кровь на анализ гормонов при беременности. В общем случае исследуются:
- Хорионический гонадотропин (ХГЧ) – его концентрация зависит от срока беременности: от 25–200 мЕд/мл на 1–2 неделе до–мЕд/мл на 7–11 неделях.
- Свободный b-ХГЧ – от 25–300 мЕд/мл на 1–2 неделях беременности до–мЕд/мл на 26–37 неделях.
- Эстриол свободный (Е3) – от 0,6–2,5 нмоль/л на 6–7 неделях до 35,0–111,0 нмоль/л на 39–40 неделях.
- Ассоциированный с беременностью плазменный белок А (PAPP-A) – тест делается с 7-й по 14-ю неделю, норма – от 0,17–1,54 мЕд/мл на 8–9 неделях до 1,47–8,54 мЕд/мл на 13–14 неделях.
- Плацентарный лактоген – от 0,05–1,7 мг/л на 10–14 неделях до 4,4–11,7 мг/л на 38 неделе.
- Пренатальный скрининг трисомий 1 триместра (PRISCA-1) и 2 триместра беременности (PRISCA-2).
Сбои в работе симпатоадреналовой системы следует искать при наличии панических атак и других вегетативных расстройств. Для этого нужно сдать кровь на анализ и проверить, какие гормоны из списка вышли за пределы нормы:
- Адреналин (112–658 пг/мл).
- Норадреналин (менее 10 пг/мл).
- Метанефрин (менее 320 мкг/сутки).
- Дофамин (10–100 пг/мл).
- Гомованилиновая кислота (1,4–8,8 мг/сут).
- Норметанефрин (менее 390 мкг/сутки).
- Ванилилминдальная кислота (2,1–7,6 мг/сут).
- 5-оксииндолуксусная кислота (3,0– 15,0 мг/сутки).
- Гистамин плазмы (меньше 9,3 нмоль/л).
- Серотонин сыворотки крови (40–80 мкг/л).
Состояние ренин-ангиотензин-альдостероновой системы, которая отвечает за поддержание объема циркулирующей крови, позволяют оценить такие гормоны, как альдостерон (в крови) – 30–355 пг/мл и ренин (в плазме) – 2,8–39,9 мкМЕ/мл в положении пациента лежа и 4,4–46,1 мкМЕ/мл – стоя.
Регуляция аппетита и обмена жиров осуществляется при помощи гормона лептина, концентрация которого в крови в норме достигает 1,1–27,6 нг/мл у мужчин и 0,5–13,8 нг/мл у женщин.
Оценка состояния инкреторной функции ЖКТ проводится посредством определения уровня гастрина (менее 10–125 пг/мл) и гастрина-17 стимулированного (менее 2,5 пмоль/л)
Оценка гормональной регуляции эритропоэза (образования эритроцитов) производится на основании данных о количестве эритропоэтина в крови (5,6–28,9 МЕ/л у мужчин и 8–30 МЕ/л у женщин).
Решение о том, какие анализы необходимо сдать на гормоны, должно приниматься на основе имеющейся симптоматики и предварительного диагноза, а также с учетом сопутствующих заболеваний.
Где можно сдать кровь на анализ гормонов?
Получить направление на анализ уровня гормонов можно в любых государственных или частных поликлиниках, стационарах, женских консультациях. Количество современных лабораторий, однако, невелико, и лучшие из них зачастую перегружены, особенно если речь идет о бесплатных анализах. Эффективное решение, которое выбирают многие пациенты, – обратиться в сетевую частную лабораторию, подыскав медицинский офис рядом с домом или работой и записавшись на удобную дату.
Например, в независимых лабораториях «ИНВИТРО» проводятся основные анализы гормонов в крови. Результаты можно получить на руки или по электронной почте в максимально сжатые сроки. Стоимость одного анализа колеблется в пределах 500–2700 рублей. Это средние по рынку значения. Кроме того, по картам «ИНВИТРО» можно получить ощутимые скидки.
Copyright, технология и дизайн принадлежат ООО «Правда.Ру».
Материалы сайта предназначены для лиц старше 18 лет (18+).
Использование материалов сайта (распространение, воспроизведение, передача, перевод, переработка и др.) допускается только с письменного разрешения редакции. Мнения и взгляды авторов не всегда совпадают с точкой зрения редакции.
Источник: http://www.pravda.ru/navigator/analizy-na-gormony.html
Для чего и как проводится анализ на гормоны у женщин
Гормональный фон является одним из наиболее важных показателей состояния здоровья. Работу всех систем организма стимулируют особые биологически активные вещества. Определив их содержание в крови, можно установить причину различных патологий и найти способ их устранения. Женщинам проведение подобных исследований назначается при диагностике заболеваний репродуктивных органов, щитовидной железы, наблюдении за ходом беременности. Для получения точных результатов требуется соблюдение определенных правил подготовки к процедуре.
Для чего проводят анализы на гормоны. Какие факторы влияют на результаты
Основная часть этих веществ вырабатывается в эндокринных железах, работа которых регулируется гипоталамо-гипофизарной системой головного мозга. Существует обратная связь между выработкой гормонов в отдельных эндокринных железах и в гипофизе. Например, при повышении уровня эстрогенов снижается выработка ФСГ – гормона гипофиза, стимулирующего работу яичников. А это, в свою очередь, приводит к торможению процесса выработки эстрогенов и снижению их концентрации в крови.
На выработку гормонов влияет не только состояние головного мозга, но и здоровье женщины в целом, так как все процессы в организме тесно взаимосвязаны. Анализ на гормоны у женщин в комплексе с другими методами диагностики позволяет выявить причины расстройства в работе репродуктивной, нервной, сердечно-сосудистой и других систем организма. При проведении исследований учитываются колебания уровня гормонов в течение дня, а также на протяжении менструального цикла.
При расшифровке результатов принимается во внимание возраст, физиологическое состояние пациентки, наличие сопутствующих заболеваний. На результаты может повлиять прием лекарственных препаратов, особенности экологии данной местности, характер психических и физических нагрузок, наличие у женщины вредных пристрастий.
Показания к проведению
Проведение анализов на гормоны назначается в следующих случаях:
- имеются предположения о наличии опухолей матки или яичников, поликистоза, нарушения развития эндометрия;
- проводится лечение от бесплодия, устанавливается причина неоднократных «срывов» беременности;
- определяется причина аменореи, раннего климакса, нарушения менструального цикла, симптомов тяжелого предменструального синдрома;
- выясняется состояние здоровья женщины в период планирования беременности, а также перед проведением ЭКО;
- необходимо подтвердить факт наступления беременности;
- возникают подозрения на наличие патологий беременности или нарушение развития плода;
- обнаруживаются доброкачественные новообразования в груди;
- решается вопрос о назначении заместительной гормональной терапии (например, для облегчения симптомов климакса);
- необходимо выяснить причину отставания в половом развитии у подростков;
- требуется диагностировать гормональные нарушения при появлении у женщины таких признаков, как рост волос на лице и груди, возникновение диспропорций фигуры и других проявлений маскулинизации (омужествления);
- имеются подозрения на наличие заболеваний щитовидной железы;
- пациентка обследуется по поводу резкого беспричинного ожирения, ухудшения состояния кожи и волос или снижения полового влечения.
Назначить проведение анализов на гормоны, вырабатываемые у женщин, могут такие специалисты, как эндокринолог, гинеколог, маммолог, терапевт.
Видео: Показания к проведению анализов на гормоны
Какие исследования проводятся
К важнейшим методам диагностики относятся анализы на половые гормоны, а также на гормоны гипофиза, щитовидной железы, надпочечников.
Диагностике патологий в репродуктивной системе. Гормоны гипофиза
Причиной таких недугов, как нарушение менструального цикла, невынашивание беременности, бесплодие, возникновение опухолевых заболеваний половых органов, а также молочных желез, является сбой в работе гипофиза и яичников. Для уточнения характера таких патологий проводятся анализы на соответствующие гормоны.
Лютеинизирующий гормон (ЛГ). Это вещество регулирует выработку прогестерона («гормона беременности») и стимулирует своевременное наступление овуляции. Слишком высокий уровень ЛГ может говорить об истощении овариального запаса яичников, возникновении в них поликистоза, о наличии эндометриоза или опухоли гипофиза. Содержание ниже нормы бывает при таких патологиях, как недостаточность желтого тела, аменорея, нарушение функционирования гипоталамо-гипофизарной системы и других.Фолликулостимулирующий гормон (ФСГ). Вещество стимулирует работу яичников и выработку в них эстрогенов из тестостерона. Превышение нормы может быть причиной межменструальных кровотечений или полного отсутствия менструаций. Низкий показатель свидетельствует о возможном бесплодии из-за отсутствия овуляций, недоразвитии половых органов. При недостатке ФСГ у женщины наблюдается слабое развитие молочных желез, снижение либидо. Важным показателем является соотношение ЛГ/ФСГ. У девочек оно равно 1, у женщин репродуктивного возраста этот показатель доходит до 1.5-2, при климаксе он снижается до 0.7.
Пролактин. Влияет на формирование признаков половой принадлежности, участвует в регулировании обмена веществ и скорости старения организма. Это вещество отвечает за состояние молочных желез, стимулирует выработку грудного молока после родов. Во время беременности оно вырабатывается не только в гипофизе, но и в эндометрии матки. Подавляя выработку эстрогенов, прогестерона и ФСГ, пролактин препятствует созреванию новых яйцеклеток и снижает вероятность зачатия.
Снижение уровня этого вещества бывает при патологиях беременности, бесплодии. Нередко оно является причиной слабой выработки грудного молока. Превышение нормы содержания пролактина, если оно не связанно с наступлением беременности, является симптомом опухолевых заболеваний гипофиза, молочных желез.
Видео: Значение анализов на ФСГ, ЛГ, половые гормоны
Половые гормоны
Эстрогены. В основном вырабатываются в яичниках, а также в меньших количествах в коре надпочечников, плаценте, жировой ткани. Именно повышенное содержание эстрогенов в женском организме по сравнению с мужским приводит к возникновению характерных внешних признаков, появлению сексуального влечения, материнского инстинкта. Отклонения от нормы становится причиной многих женских заболеваний (опухолей, кист, эндометриоза), возникновения бесплодия. Наиболее активными представителями этой группы являются эстрадиол и эстрон (он вырабатывается в основном во время беременности).
Прогестерон. Отвечает за протекание процессов во второй фазе менструального цикла, когда оплодотворенная яйцеклетка закрепляется в полости матки, где создаются условия для сохранения и развития зародыша. Высокий уровень прогестерона может говорить о наличии опухоли яичников. При беременности содержание этого вещества в крови повышено. Но слишком значительное превышение нормы является патологией, может свидетельствовать о возникновении пузырного заноса.
Тестостерон. Этот «мужской гормон» в небольшом количестве вырабатывается у женщин в яичниках и надпочечниках. Из него продуцируются эстрогены. Его присутствие в женском организме влияет на формирование таких черт характера, как уверенность в себе, предприимчивость. Значительное превышение нормы приводит к появлению у женщины мужской внешности, отсутствию способности к деторождению, психическим отклонениям.
Нормы содержания половых гормонов (таблица)
Норма содержания в крови
С рождения и до 40 лет
61 год и старше
Исследования при беременности
В этот период подобные исследования проводятся главным образом в тех случаях, когда обнаруживаются какие-либо патологии в ее протекании или развитии плода.
ХГЧ (хорионический гонадотропин человека) – это гормон, который продуцируется клетками оболочки зародыша. Исследование его уровня проводится для подтверждения наступления беременности, а также после проведения мини-аборта (чтобы убедиться в полном удалении плода). Уровень ХГЧ определяется также при возникновении подозрений на внематочное расположение зародыша и для обнаружения патологий развития эмбриона.
Резкое снижение концентрации этого вещества в крови наблюдается при замершей беременности, плацентарной недостаточности. Высокий уровень ХГЧ бывает при многоплодной беременности, а также при наличии синдрома Дауна у плода. Повышенный уровень ХГЧ наблюдается у беременных женщин при сахарном диабете или появлении позднего токсикоза.
При возникновении угрозы выкидыша проверяется содержание в крови эстрадиола и эстриола. Падение уровня этих веществ говорит о возникновении угрозы самопроизвольного прерывания беременности.
Анализируется также содержание прогестерона в крови. Во 2 триместре по уровню прогестерона можно определить качество плаценты. Исследование проводят также для выяснения причины задержки наступления родов.
Диагностика патологий щитовидной железы
При наличии у пациентки совокупности таких симптомов, как повышенная утомляемость, колебания артериального давления, нарушение сердечного ритма, резкое ожирение или похудение, депрессия, выпадение волос, сухость кожи, в первую очередь, изучается состояние щитовидной железы. Проводятся анализы крови на тиреотропный гормон гипофиза (ТТГ), стимулирующий работу щитовидки, а также на свободный трийодтиронин (Т3) и тироксин (Т4).
По содержанию этих гормонов в крови можно судить о наличии у пациентки гипотиреоза или гипертиреоза – патологических состояний, требующих длительного медикаментозного лечения, а в некоторых случаях и хирургической операции.
Анализы на гормоны, вырабатываемые корой надпочечников
Эти вещества участвуют в регулировании водно-солевого обмена. Они вырабатываются при возникновении стресса, необходимы для того, чтобы организм мог справиться с недугом. Передозировка стероидных гормонов приводит к ожирению, росту волос по мужскому типу, возникновению синдрома Кушинга, проявляющегося менструальными расстройствами, нарушением зрения, психики и другими патологиями.
Кортизол. Анализ на содержание гормона у женщин делают при возникновении менструальных нарушений, остеопороза, гипертонии, появлении отеков, угревой сыпи, а также растительности на лице.
Альдостерон. Определение его содержания в крови назначается при обследовании пациентов, страдающих сердечной или почечной недостаточностью, а также гипертонией.
Подготовка к проведению процедуры
Для проведения анализов на различные гормоны выбираются оптимальные сроки, чтобы можно было определить наиболее точно их концентрацию и обнаружить тенденцию происходящих в организме изменений.
Исследования проводятся в следующие дни цикла:
- пролактин – между 3 и 5;
- ФСГ и ЛГ – на 3-7 или 19-21;
- тестостерон – на 8-10;
- прогестерон – после 22;
- эстрадиол – 5-8.
Исследования на гормоны щитовидной железы и надпочечников проводятся в любой день. Для того чтобы результат был точным, пациентке требуется определенная подготовка и соблюдение некоторых правил.
Все анализы сдаются в утреннее время до еды. Необходимо воздержаться от приема пищи как минимум за 12 часов до проведения исследования.
За несколько дней до процедуры из питания исключаются кофе, газированные напитки, жирные продукты, алкоголь. Необходимо отказаться от курения в течение ближайших 2 суток.
Рекомендуется по возможности воздержаться от приема каких-либо лекарств. В течение нескольких дней перед анализом нельзя проводить физиотерапию, а также УЗИ, рентген, КТ, МРТ и другие диагностические исследования.
Лечение гормональными препаратами и оральная контрацепция должны быть прекращены за 3 недели до назначенного срока. Необходимо заранее отказаться от спортивных тренировок, физических нагрузок, а также избегать эмоциональных стрессов и половой жизни.
Предупреждение: При наличии недомогания следует перенести проведение анализа на более поздний срок, чтобы избежать искажения результатов.
Их расшифровка проводится специалистом, направившим женщину на анализ. При наличии значительных отклонений исследования, как правило, проводятся повторно, в той же самой лаборатории, чтобы избежать случайной ошибки.
- С этой статьей обычно читают
Внешность женщины, ее здоровье и даже характер в большой степени зависят от состояния гормонального фона. Особые вещества, присутс.
В последнее время у женщин разного возраста все чаще диагностируют нарушения гормонального фона. Они проявляются в виде нерегулярн.
Тестостерон условно называют мужским половым гормоном. Благодаря тому, что его выработка в организме мужчин повышена, они сильны и.
Гормоны участвуют во всех процессах, обеспечивающих жизнедеятельность организма. Нарушение их выработки оборачивается серьезным ра.
Функции пролактина в организме многообразны, хотя он вырабатывается в незначительных количествах. Потребность в нем неодинакова в .
О том, какую роль играют гормоны в организме, известно всем. Их недостаточная или избыточная выработка в гипофизе приводит к наруш.
Особенности женского организма целиком зависят от особых веществ, которые управляют всей работой органов и систем. От того, наскол.
Женские гормоны – это особые вещества, от которых зависит не только протекание процессов, связанных с деторождением, но и общее со.
Copyright ©17 Журнал для женщин «Просто-Мария.ру»
Любое использование материалов сайта возможно только при наличии прямой, активной ссылки на источник
Источник: http://www.prosto-mariya.ru/dlya-chego-i-kak-provoditsya-analiz-na-gormony-u-zhenschin_1946.html
Медицинский справочник
Справочник болезней, лекарств, препаратов, рецептов
Рубрики
Свежие комментарии
- Нина к записи Как избавиться от перхоти
- Маша к записи Пигментные пятна и веснушки
- КатюШка к записи Месячные после родов
- liza к записи Месячные после родов
- Татьяна к записи Месячные после родов
- Татьяна к записи Месячные после родов
- Наталья к записи Месячные после родов
Женские половые гормоны
Женские половые гормоны влияют на очень многие органы и системы женского организма, от них зависит, кроме того, и состояние кожи, и волос, да и общее самочувствие. Недаром же, когда женщина нервничает или даже ведет себя неадекватно, окружающие говорят: «Гормоны бушуют».
Правила сдачи крови на женские гормоны примерно одинаковы для всех гормонов. Во-первых, анализы на женские половые гормоны сдается натощак. Во-вторых, за день до сдачи анализа необходимо исключить алкоголь, курение, половые контакты, а также ограничить физические нагрузки. К искажению результатов также может привести эмоциональный стресс (поэтому анализ желательно сдавать в спокойном расположении духа) и прием некоторых лекарственных препаратов (прежде всего гормонсодержащих). Если вы принимаете какие-либо гормональные препараты, обязательно сообщите об этом врачу.
Разные женские половые гормоны сдаются женщинами в разные дни менструального цикла (считая от первого дня менструации).
ФСГ, ЛГ, пролактин — на 3—5 день цикла (Л Г иногда сдается несколько раз в течение цикла для определения овуляции).
Тестостерон, ДГЭА-с — на 8—10 день цикла (в некоторых случаях допускается на 3—5 день цикла).
Прогестерон и эстрадиол — на 21—22 день цикла (в идеале через 7 дней после предполагаемой овуляции. При измерении ректальной температуры — через 5—7 дней после начала подъема температуры. При нерегулярном цикле может сдаваться несколько раз).
Лютеинизирующий гормон (ЛГ)
Лютеинизирующий гормон вырабатывается гипофизом и регулирует деятельность половых желез: стимулирует выработку прогестерона у женщин и тестостерона у мужчин.
Выделение гормона носит пульсирующий характер и зависит у женщин от фазы овуляционного цикла. В периоде полового созревания уровень ЛГ повышается, приближаясь к значениям, характерным для взрослых. В менструальном цикле пик концентрации ЛГ приходится на овуляцию, после которой уровень гормона снижается. Во время беременности концентрация снижается. После прекращения менструаций (в постменопаузу) происходит повышение концентрации ЛГ.
Важно соотношение лютеинизирующего гормона и фолликулостимулирующего гормона (ЛГ/ФСГ). В норме до наступления менструаций оно равно 1, после года их прохождения — от 1 до 1,5, в периоде от двух лет после наступления менструаций и до менопаузы — от 1,5 до 2.
За 3 дня до взятия крови на анализа ЛГ необходимо исключить спортивные тренировки. Минимум час до взятия крови не курить. Кровь надо сдавать в спокойном состоянии, натощак. Анализ ЛГ делается на 4—7 день менструального цикла, если другие сроки не указаны лечащим врачом. В случае нерегулярных циклов кровь для измерения уровня ЛГ берут каждый день в период между 8—18 днями перед предполагаемой менструацией.
Поскольку этот гормон влияет на многие процессы в организме, анализ ЛГ назначают при самых разных состояниях :
- повышенный рост волос у женщин (гирсутизм);
- снижение полового влечения (либидо) и потенции;
- отсутствие овуляции;
- скудные менструации (олигоменорея) или отсутствие менструаций (аменорея);
- бесплодие;
- дисфункциональные маточные кровотечения (связанные с нарушением цикла);
- невынашивание беременности;
- преждевременное половое развитие или задержка полового развития;
- задержка роста;
- недоразвитие половых органов;
- синдром поликистозных яичников;
- эндометриоз;
- контроль эффективности гормонотерапии.
Нормы лютеинизирующего гормона (ЛГ):
- дети до 11 лет 0,03—3,9 мМЕ\мл;
- мужчины 0,8—8,4 мМЕ\мл;
- женщины: фолликуллярная фаза цикла 1,1—8,7 мМЕ\мл, овуляция 13,2—72 мМЕ\мл, лютеиновая фаза цикла 0,9—14,4 мМЕ\мл, постменопауза 18,6—72 мМЕ\мл.
Повышенный-уровень ЛГ может означать: недостаточность функции половых желез; синдром истощения яичников; эндометриоз; синдром поликистозных яичников (соотношение ЛГ и ФСГ при этом — 2,5); опухоли гипофиза; почечную недостаточность; атрофию гонад у мужчин после воспаления яичек вследствие свинки, гонореи, бруцеллеза (редко); голодание; серьезные спортивные тренировки; некоторые более редкие заболевания.
Снижение уровня ЛГ наблюдается при; гиперпролактинемии (повышенном уровне пролактина); недостаточности лютеиновой фазы; ожирении; курении; хирургических вмешательствах; стрессе; некоторых редких заболеваниях.
Фолликулостимулирующий гормон (ФСГ)
ФСГ стимулирует образование фолликулов у женщин, при достижении критического уровня ФСГ происходит овуляция.
ФСГ в кровь выбрасывается импульсами с интервалом в 1—4 часа. Концентрация гормона во время выброса в 1,5— 2,5 раза превышает средний уровень, выброс длится около 15 минут.
Важно соотношение лютеинизирующего гормона и фолликулостимулируюшего гормона (ЛГ/ФСГ). В норме до наступления менструаций оно равно 1, после года их прохождения — от 1 до 1,5, в периоде от двух лет после наступления менструаций и до менопаузы — от 1,5 до 2.
Показания к назначению анализа ФСГ:
- отсутствие овуляции;
- бесплодие;
- невынашивание беременности;
- скудные менструации (олигоменорея) или отсутствие менструаций (аменорея);
- снижение либидо и потенции;
- дисфункциональные маточные кровотечения (нарушающие цикл);
- преждевременное половое развитие или задержка полового развития;
- задержка роста;
- синдром поликистозных яичников;
- эндометриоз;
- контроль эффективности гормонотерапии.
Анализ ФСГ делается на 4—7 день менструального цикла, если другие сроки не указаны лечащим врачом. За 3 дня до взятия крови необходимо исключить спортивные тренировки. Минимум 1 час до взятия крови не курить. Нужно быть в спокойном состоянии и натощак.
• дети до 11 лет 0,3—6,7 мМЕ\мл;
• мужчины 1,0—11,8 мМЕ\мл;
• женщины: фолликуллярная фаза цикла 1,8—11,3 мМЕ\мл, овуляция 4,9—20,4 мМЕ\мл, лютеиновая фаза цикла 1,1—9,5 мМЕ\мл, постменопауза 31—130 мМЕ\мл.
Повышение значений ФСГ бывает при: эндометриоидных кистах яичников; первичном гипогонадизме (мужчины); синдроме истощения яичников; дисфункциональных маточных кровотечениях (вызванных нарушением менструального цикла); воздействии рентгеновских лучей; почечной недостаточности; некоторых специфических заболеваниях.
Снижение значений ФСГ происходит при: синдроме поликистозных яичников; вторичной (гипоталамической) аменорее (отсутствием менструаций, вызванным нарушениями в гипоталамусе); гиперпролактинемии (повышенном уровне пролактина); голодании; ожирении; хирургических вмешательствах; контакте со свинцом; некоторых специфических заболеваниях.
Эстрадиол
Вырабатывается в яичниках у женщин, яичками у мужчин, в небольшом количестве эстрадиол вырабатывается также корой надпочечников у мужчин и женщин.
Эстрадиол у женщин обеспечивает формирование половой системы по женскому типу, развитие женских вторичных половых признаков, становление и регуляцию менструальной функции, развитие яйцеклетки, рост и развитие матки при беременности; отвечает за психофизиологические особенности полового поведения. Обеспечивает формирование подкожной жировой клетчатки по женскому типу.
Также он усиливает обмен в костной ткани и ускоряет созревание костей скелета. Способствует задержке натрия и воды в организме. Снижает уровень холестерина и повышает свертывающую активность крови.
У женщин детородного возраста уровень эстрадиола в сыворотке крови и плазме зависит от фазы менструального цикла. С начала менструального цикла содержание эстрадиола в крови постепенно нарастает, достигая пика к концу фолликуллярной фазы (он стимулирует выброс ЛГ перед овуляцией), затем в лютеиновую фазу уровень эстрадиола немного снижается. Содержание эстрадиола во время беременности в сыворотке и плазме нарастает к моменту родов, а после родов она возвращается к норме на 4-й день. С возрастом у женщин наблюдается снижение концентрации эстрадиола. В постменопаузу концентрация эстрадиола снижается до уровня, наблюдаемого у мужчин.
Показания к назначению анализа крови на эстрадиол:
- нарушение полового созревания;
- диагностика нарушений менструального цикла и возможности рождения детей у взрослых женщин (в сочетании с определением ЛГ, ФСГ);
- скудные менструации (олигоменорея) или отсутствие менструаций (аменорея);
- отсутствие овуляции;
- бесплодие;
- предменструальный синдром;
- дисциркуляторные маточные кровотечения (нарушающие цикл);
- гипогонадизм (недоразвитие половых органов);
- остеопороз (истончение костной ткани у женщин);
- повышенный рост волос (гирсутизм);
- оценка функционирования фетоплацентарного комплекса на ранних сроках беременности;
- признаки феминизации у мужчин.
Накануне эстрадиол анализа обязательно надо исключить физические нагрузки (спортивные тренировки) и курение. У женщин репродуктивного возраста (примерно с 12—13 лет и до наступления климактерического периода) анализ производится на 4—7 день менструального цикла, если другие сроки не указаны лечащим врачом.
Нормальные показатели эстрадиола:
- дети до 11 лет < 15 пг\мл;
- мужчины 10—36 пг\мл;
- женщины: репродуктивного возраста 13—191 пг\мл, в период менопаузы 11—95 пг\мл.
Повышение уровня эстрадиола бывает при: гиперэстрогении (повышенном уровне эстрогена); эндометриоидных кистах яичников; гормонсекретирующей опухоли яичников; эстрогенсекретирующей опухоли яичек у мужчин; циррозе печени; приеме анаболических стероидов, эстрогенов (оральных противозачаточных средств).
Снижение уровня эстрадиола происходит при: гиперпролактинемии (повышенном уровне пролактина); гипогонадизме (недоразвитии половых органов); недостаточности лютеиновой фазы цикла; угрозе прерывания беременности из-за эндокринных проблем; интенсивной физической нагрузке у нетренированных женщин; значительной потере веса; высокоуглеводной диете с низким содержанием жиров; вегетарианском питании; беременности, когда женщина продолжает курить; хроническом простатите у мужчин; некоторых специфических заболеваниях.
Прогестерон
Прогестерон — стероидный гормон, который производит желтое тело яичников у женщин, а в период беременности — плаценту. У женщин концентрация его в крови намного выше, чем у мужчин. Прогестерон называют «гормоном беременности», поскольку он играет определяющую роль в ее нормальном прохождении.
Если наступает оплодотворение яйцеклетки, то прогестерон угнетает синтез гонадотропных гормонов гипофиза и тормозит овуляцию, желтое тело не рассасывается, а продолжает синтезировать гормон вплоть до 16 недели, после чего синтез его продолжается в плаценте. Если оплодотворения не происходит, то желтое тело рассасывается через 12—14 дней, концентрация гормона уменьшается и наступает менструация.
Показания к назначению анализа на прогестерон:
- отсутствие менструаций;
- нарушения менструального цикла;
- бесплодие;
- дисфункциональные маточные кровотечения (связанные с нарушением гормонального фона);
- оценка состояния плаценты во второй половине беременности;
- поиски причин истинного перенашивания беременности.
Исследование крови на прогестерон обычно проводят на 22—23 день менструального цикла, утром натощак. Разрешается пить воду. Если забор крови производится в течение дня, то период голодания должен быть не менее 6 часов, с исключением жиров в предыдущий день. При измерении ректальной температуры концентрацию прогестерона определяют на 5—7 день ее максимального подъема. При нерегулярном менструальном цикле чаше всего исследование проводят несколько раз.
- дети 1—10 лет 0,2—1,7 нмоль/л;
- мужчины старше 10 лет 0,32—2,23 нмоль/л;
- женщины старше 10 лет: фолликулярная фаза 0,32—2,23 нмоль/л, овуляция 0,48—9,41 нмоль/л, лютеиновая фаза 6,99—56,63 нмоль/л, постменопауза < 0,64 нмоль/л;
- беременные: I триместр 8,90—468,40 нмоль/л, II триместр 71,50—303,10 нмоль/л, III триместр 88,70—771,50 нмоль/л.
Прогестерон повышен при: беременности; кисте желтого тела; отсутствии менструаций, вызванных различными заболеваниями; дисфункциональных маточных кровотечениях (при нарушении гормонального фона) с удлинением лютеиновой фазы; нарушении созревания плаценты; почечной недостаточности; нарушении функции надпочечников; приеме некоторых лекарственных препаратов (кортикотропин, кетоконазол, прогестерон и его аналоги, мифепристон, тамоксифен и др.).
Прогестерон понижен при: отсутствии овуляции (первичная и вторичная аменорея, снижение секреции прогестерона во 2-й фазе менструального цикла); недостаточной функции желтого тела; хроническом воспалении женских половых органов; гиперэстрогении (повышенном содержании эстрогенов); недостаточной функции желтого тела и плаценты (угроза прерывания беременности); задержке внутриутробного развития плода; истинном перенашивании беременности; приеме некоторых лекарственных препаратов (ампициллин, карбамазепин, пероральные контрацептивы, даназол, эстриол, правастатин, простагландин F2 и др.).
17-OH-прогестерон (17-Oh-П, 17-гидроксипрогестерон)
17-OH прогестерон — стероидный гормон, продуцирующийся в надпочечниках, половых органах и плаценте. В надпочечниках 17-ОН-прогестерон превращается в кортизол.
Повышение 17-OH прогестероа в крови во время менструального цикла совпадает с увеличением концентрации лютеинизирующего гормона (ЛГ), эстрадиола и прогестерона. Также содержание 17-OH увеличивается в период беременности.
В течение первой недели после рождения младенца уровень 17-OH-прогестерона падает, он остается постоянно низким в детстве, в период половой зрелости прогрессивно повышается до уровня концентрации у взрослых.
Обычно этот анализ назначают при обследовании на:
- врожденную гиперплазию надпочечников;
- нарушение цикла и бесплодие у женщин;
- повышенное оволосение у женщин (гирсутизм);
- опухоли надпочечников.
Анализ сдается утром натощак, женщинам рекомендуется сдавать на 5 день менструального цикла.
- мужчины 1,52—6,36 нмоль/л;
- женщины от 14 лет: фолликулярная фаза 1,24—8,24 нмоль/л, овуляция 0,91—4,24 нмоль/л, лютеиновая фаза 0,99—11,51 нмоль/л, постменопауза 0,39—1,55 нмоль/л;
- беременные: I триместр 3,55—17,03 нмоль/л, II триместр 3,55—20,00 нмоль/л, III триместр 3,75— 33,33 нмоль/л.
17 он прогестерон повышен свидетельствует о врожденной гиперплазии надпочечников или о некоторых опухолях надпочечников или яичников.
А сниженные 17 он прогестерона бывает при дефиците 17а-гид-роксилазы (она вызывает псевдогермафродитизм у мальчиков) и болезни Аддисона (хроническая недостаточность коры надпочечников).
Пролактин
Пролактин — гормон, способствующий формированию полового поведения. При беременности пролактин вырабатывается в эндометрии (слизистой оболочке матки), поддерживает существование желтого тела и выработку прогестерона, стимулирует рост и развитие молочных желез и образование молока.
Пролактин регулирует водно-солевой обмен, задерживая выделение воды и натрия почками, стимулирует всасывание кальция. Среди других эффектов можно отметить стимуляцию роста волос. Пролактин также регулирует иммунитет.
При беременности (с 8-й недели) уровень пролактина повышается, достигая пика к 20—25 неделе, затем снижается непосредственно перед родами и вновь увеличивается в период кормления грудью.
Анализ на пролактин назначают при:
- мастопатии;
- отсутствии овуляции (ановуляция);
- скудной менструации или ее отсутствии (олигоменорея, аменорея);
- бесплодии;
- дисфункциональных маточных кровотечениях (нарушения гормонального фона);
- повышенном оволосении у женщин (гирсутизм);
- комплексной оценке функционального состояния фето-плацентарного комплекса;
- нарушениях лактации в послеродовом периоде (избыточном или недостаточном количестве молока);
- тяжело протекающем климаксе;
- ожирении;
- снижении либидо и потенции у мужчин;
- увеличении грудных желез у мужчин;
- остеопорозе (истончении костной ткани у женщин).
За один день до пролактин анализа следует исключить половые сношения и тепловые воздействия (сауну), за 1 час—курение. Поскольку на уровень пролактина большое влияние оказывают стрессовые ситуации, желательно исключить факторы, влияющие на результаты исследований: физическое напряжение (бег, подъем по лестнице), эмоциональное возбуждение. Перед процедурой следует отдохнуть 10—15 минут, успокоиться.
- дети до 10 лет 91—526 мМЕ\л;
- мужчины 105—540 мМЕ\л;
- женщины 67—726 мМЕ\л.
Пролактин повышен — называется гиперпролактинемией. Гиперпролактинемия является главной причиной бесплодия и нарушения функции половых желез у мужчин и женщин. Повышение уровня пролактина в крови может быть одним из лабораторных признаков дисфункции гипофиза.
Причины повышения пролактина: беременность, физический или эмоциональный стресс, тепловое воздействие, кормление грудью; после операции на грудной железе; синдром поликистозных яичников; различные патологии в центральной нервной системе; гипофункция щитовидной железы (первичный гипотиреоз); заболевания гипоталамуса; почечная недостаточность; цирроз печени; недостаточность коры надпочечников и врожденная дисфункция коры надпочечников; опухоли, продуцирующие эстрогены; повреждения грудной клетки; аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, аутоиммунный тиреоидит, диффузный токсический зоб); гиповитаминоз В6.
Пролактин понижен при истинном перенашивании беременности.
Написать комментарий
Свежие записи
Самые читаемые статьи
Copyright © Медицинский справочник
Вся информация взята из общедоступных источников информации. Все права принадлежат правообладателям.
Прежде чем воспользоваться описанным на сайте рецептом, проконсультируйтесь с лечащим врачом.
Источник: http://meddirectory.ru/zhenskie-polovye-gormony
Анализ на женские гормоны : когда сдавать, расшифровка. Основные женские гормоны
Биологически активные вещества, производством которых занимаются железы внутренней секреции, называются гормоны. Поступая в кровь, они распространяются по всему организму и оказывают влияние на основные функции организма индивида: развитие, обмен веществ, пищеварение и другие. Анализ на женские гормоны позволяет своевременно выявить различные виды отклонений, а своевременная диагностика позволит назначить адекватное лечение, приводящее в большинстве случаев к полному выздоровлению.
Половые гормоны: общая характеристика
Особые биологические вещества, которые производятся мужскими и женскими половыми железами, а также корой надпочечников, называются гормонами половыми и по своему строению относятся к стероидам. Они оказывают влияние на следующие факторы:
- фертильность;
- формирование первичных, а также вторичных половых признаков;
- нормальную работу половой системы;
- метаболические процессы;
- психический и эмоциональный фон;
- иммунную систему и другие.
Гормональные вещества подразделяются на эстрогены, гестагены, андрогены, их концентрация различна у представителей разного пола. У женской половины населения отмечают явления, которые могут являться причиной сбоя в работе гормональной системы. Такие нарушения обычно проявляются и внешне. Одним из самых важных и основных видов обследований считается анализ на определение уровня основных женских гормонов, с помощью которого оценивается состояние здоровья прекрасной половины человечества. От гормонального фона женщины зависит ее внешний вид, общее самочувствие, настроение, состояние кожи, ногтей и волос. Высокоактивные вещества стоят на страже женского здоровья, защищая от стрессов, депрессии, а также замедляют процессы старения. С их помощью появляются на свет малыши. Каждый из гормонов синтезируется в определенном органе и выполняет свою, только ему свойственную роль в поддержании здоровья милых дам. Любые отклонения от предельно допустимых значений в ту или иную сторону приводят к различным патологическим состояниям, т. е. гормональному сбою. И как следствие, существенно снижается качество жизни женщины. Какой анализ сдать на женские гормоны, чтобы своевременно скорректировать возникший дисбаланс, подробно рассмотрено ниже.
Фолликулостимулирующий гормон
Производится гипофизом, является стимулятором овуляции. Низкая выработка гормона не позволяет фолликулам созревать, как следствие, наступает невозможность зачатия. Образование и выход гормонального вещества в кровь осуществляется каждые четыре часа. В этот период концентрация возрастает почти в два раза. Лабораторный тест обычно назначают в случаях:
- эндометриоза или разрастания клеточной ткани эндометрия матки;
- отсутствия менструации;
- маточного кровотечения;
- поликистоза;
- бесплодия;
- самопроизвольного выкидыша;
- сниженного либидо.
Высокая концентрация – это признак аутоиммунного заболевания, кисты на яичниках, кровотечения из матки, почечной недостаточности. Низкий уровень означает физическое истощение организма, связанное с отказом от еды и строгими диетами, поликистозом яичников, отравлением тяжелыми металлами.
Пролактин
Во время вынашивания малыша выработка пролактина максимальная.
Это биологическое активное вещество отвечает за:
- формирование и регулирование полового поведения;
- работу желтого тела в яичнике;
- выработку грудного молока;
- водно-солевой обмен.
Кроме того, активно участвует в процессах, связанных со всасыванием кальция и становлением иммунной системы. Анализ на этот вид гормона назначают при:
- диагностировании патологических состояний органов половой системы;
- трудностях с зачатием ребенка;
- отсутствии или усиленной выработке грудного молока;
- тяжело протекающем климаксе;
- бесплодии;
- скудных выделениях;
- отсутствии месячных в ситуациях, не связанных с беременностью;
- излишней массе тела;
- остеопорозе;
- снижении полового влечения;
- гирсутизме.
Количество пролактина сверхдопустимых значений является следствием:
- периода лактации;
- беременности;
- дисфункции гипоталамуса;
- нарушений в работе почек;
- переутомления;
- артрита;
- развития тяжелой патологии печени вплоть до цирроза;
- поликистоза яичников.
Минимальная концентрация пролактина вызвана ситуацией, когда сроки беременности истекли, а роды не наступили по причине отсутствия родовой деятельности.
Эстрадиол
Эстроген – женский гормон, синтез которого осуществляется в яичнике и в коре надпочечников, представлен эстрадиолом, а также эстриолом и эстроном. Гормон оказывает влияние на функционирование женских половых органов, развитие яйцеклетки и периодичность менструаций. Именно это вещество оказывает существенное влияние на память, перепады настроения, состояние кожи, волос и костей. Концентрация его уменьшается с возрастом. Если анализ на эстроген показал высокий уровень, то причина кроется в следующем: беременность, гипертиреоз, цирроз печени, опухоль яичников, применение контрацептивных препаратов. Низкая концентрация наблюдается при патологии эндокринной системы, больших физических нагрузках, недоразвитой половой системе. В период голодания или строгой диеты выработка гормона снижается. Кроме того, недостаточное количество эстрадиола выявляется у курящих женщин, при отказе от употребления мяса. Анализ на эстроген назначают при проблемах с зачатием, отсутствием овуляции, признаках остеопороза, в период вынашивания малыша с целью контроля за состоянием матки.
Прогестерон
Синтез гормона осуществляется желтым телом яичников. Основная функция – это поддержание репродукции. Увеличенное количество этого вещества производится непосредственно после оплодотворения с целью торможения овуляции путем угнетения гонадотропных гормонов. Плацентой гормональное вещество производится во втором триместре интересного положения дамы. Показания к назначению анализа на прогестерон (на какой день сдавать, определяет лечащий доктор):
- маточные кровотечения;
- непостоянные месячные;
- изменения плаценты в период вынашивания малютки;
- невозможность зачать малыша.
Для получения максимально достоверных итогов исследования процедуру проводят между 21-й и 23-м днем цикла. В случае нерегулярных месячных сдают анализ несколько раз в разные фазы. Концентрация прогестерона у беременных женщин различна в зависимости от срока. Причины повышенного уровня гормона в крови:
- почечная недостаточность;
- угнетение функции надпочечников;
- болезни эндокринной системы;
- патологические состояния мочеполовой системы;
- успешное зачатие.
В случае воспаления придатков, регулярного приема гормональных лекарственных препаратов, низкой секреции желтого тела яичников наблюдается низкий уровень прогестерона.
Тироксин, сульфат с антителами, тиреотропный гормон
Помимо гормональных веществ, перечисленных выше, влияние на репродукцию оказывают и гормоны эндокринной системы индивида. К ним относится:
- Трийодтиронин — производится щитовидной железой.
- Тиреотропный гормон. По результатам исследований на этот вид гормонального вещества судят о состоянии работы щитовидной железы.
- Дегидроэпиандростерона сульфат – это мужской гормон, отвечающий за нормальную работу яичников. У представительниц прекрасного пола его количество минимальное.
- Антитела к тиреотропному гормону.
- Тироксин – гормон, концентрация которого резко снижается при патологических процессах в эндокринной системе, приводя к риску врожденных дефектов плода.
Лютеинизирующий гормон
Это гормональное вещество, синтезируемое гипофизом. Основными его функциями являются:
- рост и развитие фолликулов перед овуляцией;
- контроль производства эстрогенов и прогестерона;
- развитие желтого тела;
- регуляция процесса овуляции.
Количественное содержание гормона зависит от дня цикла. Максимальный синтез вещества приходится на день овуляции, далее концентрация уменьшается. Анализ на этот вид гормонального вещества проводят между третьим и пятым днем месячного цикла. В некоторых случаях доктор назначает взятие биопроб и на другие промежутки цикла. Причины к проведению теста:
- гирсутизм;
- нерегулярная овуляция;
- слабое либидо;
- невозможность выносить плод, проявляющаяся в самопроизвольных выкидышах;
- поликистоз;
- физическое недоразвитие;
- эндометриоз;
- невозможность забеременеть при постоянной половой жизни.
Довольно высокая концентрация лютеинизирующего гормона свидетельствует об истощении яичников, неполном развитии половых органов, злокачественных опухолях гипофиза, эндометриозе матки, почечной недостаточности. Малое количество гормона встречается у женщин, перенесших оперативное вмешательство, при избыточной массе тела, некоторых аутоиммунных патологиях, эмоциональном выгорании и у курящих дам.
Тестостерон
В надпочечниках и яичниках синтезируется мужской гормон тестостерон, ответственный за нормальную работу органов половой системы и способность к зачатию малютки. Избыток уровня тестостерона считается одной из основных причин женского бесплодия. Анализ на гормон назначают в следующих случаях:
- отсутствие месячных;
- миома;
- кровотечения маточные;
- акне;
- самопроизвольные выкидыши;
- поликистоз.
Постоянно высокий уровень тестостерона в крови ведет к серьезным проблемам со здоровьем. Провоцирующими факторами служат:
- наследственность патологических состояний половых органов;
- постоянный прием лекарственных средств, содержащих гормональные вещества;
- безмерное употребление алкоголя, жирной или жареной пищи, острых специй.
Анализы на женские гормоны: подготовка
Для получения наиболее точных результатов необходимо соблюдение некоторых общих требований, которые довольно легко выполнить любой женщине.
- За семь дней отказаться от приема лекарственных средств по согласованию с доктором.
- За трое суток исключить чрезмерные нагрузки физического и психологического плана.
- За сутки не употреблять спиртосодержащие напитки и исключить половые контакты.
- Накануне перед сдачей проб исключить ночной, а затем и утренний прием пищи.
- В утреннее время перед исследованием не курить.
- Оптимальное время сдачи проб – это около восьми утра.
Уровень гормональных веществ напрямую зависит от периода менструального цикла. При отсутствии рекомендаций врача-гинеколога анализ на женские гормоны сдают на пятые или седьмые сутки после начала менструации. Исключение составляет исследование на прогестерон, его сдают за семь дней до месячных. Кроме того, важно помнить, что биоматериал можно сдавать при отсутствии инфекции и гипертермии.
Показания к назначению на женские гормоны
Медицинские работники выписывают направление на проверку гормонального фона женской половине населения при следующих состояниях:
- избыточный рост волос на теле;
- акне;
- нарушения менструального цикла;
- бесплодие;
- избыточная масса тела;
- критически низкий вес;
- патологии грудных желез;
- выкидыши;
- нарушение работы почечной системы;
- во время вынашивания малыша.
В большинстве случае назначается исследование на контроль нескольких видов гормональных веществ.
Исследование на гормоны при планировании беременности
Когда лучше сдавать анализ на женские гормоны, планируя беременность? С таким вопросом все чаще и чаще обращаются молодые девушки к врачу-гинекологу в женских консультациях. Ответ прост: после того, как пара окончательно определилась и приняла решение о появлении на свет наследника. Перед самым ответственным периодом в жизни каждой женщины рекомендуется провести оценку гормонального фона, т. е. сдать биоматериал на гормоны:
- Фолликулостимулирующий – ответственен за развитие яйцеклетки в яичнике.
- Гормон тироксин и другие высокоактивные вещества щитовидной железы. Одной из причин бесплодия является сбой в работе этого органа.
- Пролактин – способствует послеродовой выработке грудного молока. Во время беременности понижает концентрацию фолликулостимулирующего гормонального вещества, а в случае ее отсутствия высокая концентрация пролактина приводит к существенному дефициту фолликулостимулирующего гормона, как следствие, возникает проблема с зачатием.
- Лютеинизирующий – участвует в завершающей стадии созревания яйцеклетки и ее выхода.
- Эстроген – женский гормон, который оказывает влияние на все половые органы.
- Прогестерон – его выработка начинается после созревания яйцеклетки. Низкий уровень этого гормона может быть причиной выкидыша. Без участия этого вещества оплодотворенная яйцеклетка не сможет прикрепиться к матке.
- Тестостерон – превышение допустимого уровня этого гормонального вещества у женщины может спровоцировать выкидыш.
- Дегидроэпиандростерона сульфат – участвует в производстве эстрогена и тестостерона, в женском организме синтезируется в незначительных количествах. Большое количество этого вещества приводит к бесплодию.
Как называется анализ на женские гормоны при климаксе?
Климакс, или менопауза, сопровождается отсутствием менструации и изменением гормонального статуса, связанного с уменьшением выработки половых гормонов. Наступление этого периода считается естественным и не требует особого лечения. В некоторых случаях при яркой выраженности основных симптомов назначается лекарственная терапия, направленная на снижение риска перехода ряда заболеваний в хроническую стадию. С целью оценки гормонального статуса назначают при климаксе анализ крови на женские гормоны:
- Фолликулостимулирующий. О наступлении менопаузы свидетельствует количество этого показателя, равное 20 ЕД, через год уровень гормона увеличивается до 125.
- Эстрогены. В климактерический период концентрация эстрадиола находится в диапазоне от 8 до 82 ЕД. Если по результатам анализа выявлен низкий уровень, то признаки менопаузы будут ярко выражены: половое влечение снижается, масса тела возрастает, слизистые оболочки теряют влажность. Высокий показатель – увеличивает риск развития почечной недостаточности, новообразований доброкачественной природы.
- Лютеинизирующий. В период менопаузы его концентрация растет до 50 ЕД.
- Прогестерон. Допустимый уровень 0,64 ЕД, снижение ведет к нестабильному эмоциональному фону.
Оценивая результаты анализа на женские гормоны, медицинские работники обращают внимание и на соотношение гормонов друг к другу. В некоторых случаях доктор рекомендует дополнительно сдать биоматериал на следующие виды исследований:
Как повысить уровень женских гормонов?
Стресс и неправильное питание считаются самыми частыми причинами гормонального дисбаланса. Недостаток женских гормонов в организме женщины является провоцирующим фактором к развитию различных патологических состояний, что, безусловно, отражается и на внешнем виде представительниц прекрасного пола независимо от возраста. Существует несколько способов увеличения уровня гормональных веществ:
- Соблюдение режима дня. Хроническая усталость, постоянные стрессовые ситуации способствуют снижению уровня женских гормональных веществ.
- Корректировка рациона. Гормоны растительного происхождения присутствуют в составе многих продуктов, при их употреблении существует риск увеличения концентрации уровня женских гормонов. Перед приобретением продукции надо внимательно изучать состав.
- Прием гормональных лекарственных средств или заместительная терапия. Однако этот способ медики используют в редких случаях.
Следует учесть, что для восстановления гормонального фона потребуется длительное время и постоянный контроль со стороны медицинских работников. Нельзя заниматься самолечением. Для поддержания женского здоровья рекомендуется регулярное посещение врача-гинеколога и прохождение анализа на женские гормоны по медицинским показаниям.
Источник: http://www.syl.ru/article/357998/analiz-na-jenskie-gormonyi-kogda-sdavat-rasshifrovka-osnovnyie-jenskie-gormonyi
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе