Фолликулярный аппарат не выражен что это значит
Яичник – не бездонная бочка, или Как рассчитать наступление климакса
Яичник – не бездонная бочка, или Как рассчитать наступление климакса
В современном мире редкая женщина может позволить себе быть по-настоящему слабой и зависимой. Большинство из нас, особенно в крупных городах, привычно рассчитывают только на себя. А значит, должны сначала получить хорошее образование, затем устроиться на работу, построить карьеру, создать надежный тыл в виде квартиры-машины-стабильного дохода (ну хотя бы чего-нибудь одного из списка), а уже потом можно подумать о создании семьи, и в первую очередь о продолжении рода. И все это понятно и логично. Но, к сожалению, есть еще биологические часы, которые идут очень быстро, отсчитывая время, когда женщина может стать матерью. Насколько мне известно, последний рекорд в этой сфере установлен в Индии, где близнецы родились у 70-летней женщины. Однако необходимо понимать, что женщины, совершившие подобный «подвиг» фактически не являются генетическими матерями рожденных ими детей. Во всех случаях таких поздних беременностей использовали донорские яйцеклетки молодых женщин.
Памятка Овариальный резерв – запас в яичнике фолликулов, которые способны нормально развиваться и обеспечивать овуляцию зрелой яйцеклетки в ответ на естественные стимулы или искусственную стимуляцию гормонами.
При современном уровне развития медицины можно практически у любой женщины искусственно восстановить гормональный фон, что позволит выносить беременность. Но природа благоразумно ограничила время. Полагают, что это защитный механизм, который, во-первых, предотвращает рождение детей с серьезными генетическими аномалиями. Ведь в течение жизни мы многократно сталкиваемся с негативными воздействиями, которые меняют структуру наших генов. И чем старше человек, тем больше у него шансов передать дефектные гены потомству. А во-вторых, ребенка нужно не только родить, но и вырастить. Велик риск, что не успеешь этого сделать. Средний возраст прекращения менструаций в нашем регионе – 50 - 51 год, ранней называется менопауза, наступившая в возрасте 40 - 45лет. Но есть случаи, когда климакс наступает в 35 и даже раньше (преждевременная менопауза). Следует также учитывать, что фертильность женщины, то есть возможность зачать ребенка, как правило, утрачивается за несколько лет до прекращения менструаций. Согласно статистическим данным, женщины, у которых менструации прекратились в 50 - 51 год, теряют способность к зачатию в среднем в 41 год (так называемое физиологическое бесплодие). А если последняя менструация должна прийти в 40 лет - значит в 30 с хвостиком рассчитывать на беременность уже не приходится. Почему же одним приходится делать аборт в 50, а другие к 30 годам не могут забеременеть даже с использованием современных репродуктивных технологий?Методы определения овариального резерва Ультразвуковой. При проведении трансвагинального исследования подсчитывается количество мелких (антральных) фолликулов диаметром 2 - 8 мм в каждом яичнике. Проводится данное исследование на 1 - 4-й день менструального цикла (от первого дня менструации). Среднее значение антральных фолликулов (AFC), характеризующее нормальный овариальный резерв, – 11 - 25. Существуют данные, что по количеству антральных фолликулов можно определить количество лет, когда женщина еще может зачать ребенка и возраст наступления менопаузы. При наличии в яичнике 20 антральных фолликулов предполагается, что женщина еще около 15 лет останется фертильной (сможет зачать ребенка) и примерно через 24 года у нее прекратятся менструации. Если в яичнике 15 фоллликулов, то через 9 лет наступит физиологическое бесплодие, а через 18 – менопауза. При выявлении 10 фолликулов на беременность можно надеяться на протяжении 4 лет, а менопауза наступит через 13. Если же в яичнике выявлено 5 и меньше фолликулов, женщина, скорее всего бесплодна, и в ближайшие 6 - 7 лет у нее прекратятся менструации. Существенно для оценки овариального резерва и определение объема яичников. Уменьшение объема однозначно указывает на снижение резерва.
Определение в крови уровня фолликулостимулирующего гормона (ФСГ) на 2 - 3-й день менструального цикла. ФСГ – гормон гипофиза, который стимулирует рост и созревание фолликулов вплоть до овуляции. Известно, что уровни ФСГ и эстрадиола (гормона, продуцируемого яичником в первую фазу цикла) находятся в обратной зависимости. Поэтому ФСГ свыше 30 МЕ/л свидетельствует о наступлении менопаузы и прекращении функционирования яичника. Уровень ФСГ, говорящий о хорошем овариальном резерве, – 3 - 8 МЕ/л. При нормальном уровне ФСГ, преимущественно у женщин старше 35 лет, для уточнения оценки овариального резерва могут использоваться различные тесты: с использованием клостильбегита (кломифен-цитрата) – СССТ (clomiphene citrate challenge test), аналогов ФСГ – EFORT (exogenous FSH ovarian reserve test) и другие. Эти тесты проводят для прогноза ответа яичников на гормональную стимуляцию и определяют целесообразность стимуляции овуляции в естественном цикле или в рамках ЭКО.
Определение в крови ингибина В на 2 - 3-й день цикла. Ингибин В вырабатывается непосредственно в фолликулах и снижает выработку ФСГ. Снижение уровня ингибина В ниже 45 пг/мл – признак уменьшения количества фолликулов, что прогнозирует невысокую результативность гормональной стимуляции.
По убывающей
Сравнительно недавно установили, что время, отведенное нам для того, чтобы обзавестись потомством, и время наступления климакса напрямую зависят от запаса яйцеклеток в наших яичниках. У каждой женщины оно разное. В настоящее время используют термин овариальный резерв, о котором мы и поговорим. У эмбриона женского пола в яичниках яйцеклетки определяются с 16-й недели беременности. К пятому месяцу число половых клеток в яичниках максимально – около 7 млн. Начиная с этого времени в течение дальнейшего развития девочки количество фолликулов (пузырьков, содержащих яйцеклетки) будет только уменьшаться. Уже ко времени родов их останется около 1 млн. К возрасту первой менструации в яичниках содержится не более 500 000 фолликулов.
До появления первой менструации уменьшение количества фолликулов происходит за счет атрезии. При этом яйцеклетка гибнет, а фолликул постепенно зарастает соединительной тканью, образуется микроскопический рубчик. После полового созревания в здоровом яичнике возникает овуляция – выход в брюшную полость созревшей яйцеклетки, способной к оплодотворению. В среднем на протяжении жизни современной женщины таким образом расходуется около 400 яйцеклеток. А все остальные подвергаются обратному развитию – атрезии. Этот процесс происходит постоянно: во время беременности, кормления грудью, при приеме гормональных контрацептивов, несмотря на отсутствие овуляции. В настоящее время установлено, что в среднем после 37,5 лет скорость атрезии фолликулов возрастает. Этот рубеж считается критическим, после которого резко снижаются овариальный резерв и вероятность наступления беременности. Менопауза наступает в результате истощения фолликулярного запаса яичников.
Метод определения овариального резерва Определение в крови антимюллерова гормона (АМГ). Считается, что уровень АМГ мало зависит от гормональных колебаний в течение менструального цикла, поэтому сдавать его можно в любой день, но установлено, что максимальное значение показателя отмечается за 4 дня до овуляции, а минимальное – через 4 дня после нее. АМГ вырабатывается в яичнике только в фолликулах диаметром не более 8 мм. Поэтому этот гормон считается наиболее точным маркером овариального резерва. Снижение уровня АМГ четко указывает на уменьшение количества фолликулов в яичнике. В настоящее время единого мнения относительно нормативов значения АМГ не существует. Предлагается следующая градация: • меньше 0,3 пг/мл – очень низкий уровень; • от 0,3 до 0,6 – низкий; • 0,7-0,9 – нормальный сниженный; • 1-3 пг/мл – нормальный хороший; • больше 3 пг/мл – высокий, может указывать на наличие поликистозных яичников; • больше 11 пг/мл – очень высокое значение АМГ может указывать на наличие гранулезоклеточной опухоли яичника. В настоящее время исследованию АМГ придают большое значение. Предполагается, что по уровню этого гормона можно не только прогнозировать вероятность наступления беременности и эффективность гормональной стимуляции, но и предсказывать достаточно точно возраст наступления менопаузы. В исследованиях было установлено, что при уровне АМГ более 0,39 пг/мл можно предсказать, что менопауза не наступит в течение ближайших 6 лет с точностью 90%. А уровень АМГ менее 0,086 пг/мл четко соответствует началу пременопаузального периода, который продолжается обычно около 4 – 5 лет, после чего менструации прекращаются.
Есть также попытки составления таблиц, с использованием которых можно будет соотнести свой возраст и уровень АМГ и рассчитать свой индивидуальный возраст наступления менопаузы. Однако хочу предостеречь тех, кто уже выполнил свою репродуктивную функцию и не заинтересован в наступлении беременности, от попыток использовать данную информацию в качестве метода контрацепции. Даже если все данные будут говорить о том, что вы уже никогда не сможете забеременеть, все равно советую пользоваться надежными средствами контрацепции вплоть до наступления менопаузы. Даже у женщин с единичными фолликулами в яичнике возможны спонтанная овуляция и наступление беременности. Чудеса бывают, и если вам они не нужны, необходимо позаботиться о своей безопасности.
Что имеем, не храним
Так происходят события в норме. Но многие заболевания, токсические воздействия, медицинские вмешательства могут ускорять процесс атрезии фолликулов и снижать овариальный резерв яичников. Существует понятие «синдром преждевременного истощения яичников», когда в любом возрасте (иногда в очень раннем) у женщины практически прекращаются менструации, показатели гормонов крови становятся такими же, как у женщин в климактерическом периоде (значительно повышается уровень ФСГ – фолликулостимулирующего гормона, и ЛГ – лютеинизирующего гормона, снижается уровень эстрадиола). Это крайняя степень снижения овариального резерва, возможно, связанная с генетическими отклонениями. Нередко отмечается наследственная предрасположенность к развитию подобных нарушений. По женской линии: мама, бабушка, сестры. У таких женщин часто прослеживается ранняя или преждевременная менопауза, различные нарушения менструального цикла, проблемы с зачатием и вынашиванием беременности. При тяжелом течении беременности (токсикозы, гипоксия плода, вирусные инфекции) у плода женского пола может нарушиться процесс развития фолликулов в яичниках, что вызовет снижение исходного овариального резерва. Возможно также уменьшение фолликулярного аппарата под воздействием аутоиммунных процессов, когда организм начинает вырабатывать специфические антитела к собственным тканям (аутоантитела). Эти антитела разрушают фолликулы, тоже обедняя яичник.
В процессе жизни овариальный резерв подвергается различным вредным воздействиям. Воспалительные заболевания яичников (аднексит, воспаление придатков матки, сальпиноговофорит) способствуют развитию соединительной ткани в яичниках, снижению кровоснабжения и массовой гибели фолликулярного аппарата. Продукты, используемые в пищу, воздух, которым мы дышим, вода, которую пьем, содержат множество химических соединений, которые неизбежно оказывают влияние на организм. Приведу только один пример. В животноводстве долгое время применяли диэтилстильбэстрол (ДЭС) – стимулятор роста крупного рогатого скота. Впоследствии оказалось, что употребление в пищу во время беременности мяса, содержащего ДЭС, приводит к развитию у родившегося ребенка различных онкологических заболеваний. У девочек – рака молочной железы, влагалища, а также нарушений в репродуктивной сфере – бесплодия, невынашивания. Курение способствует снижению овариального резерва яичников и более раннему наступлению менопаузы. Содержащиеся в табачном дыме полициклические ароматические углеводороды (ПАУ) запускают процесс гибели яйцеклеток через активацию специфического гена.Существенно снижают овариальный резерв операции на органах малого таза. А максимальный ущерб наносится при удалении или резекции яичника.
Пока гром не грянет
Когда может возникнуть необходимость определения овариального резерва? Во-первых, это необходимо женщинам, которые проходят лечение от бесплодия. При снижении овариального резерва нет смысла тратить годы на длительное обследование и лечение, потому что с каждым годом шансы на беременность снижаются и может так случиться, что через пару лет она будет невозможна даже с применением высоких технологий. Поэтому лучше сразу настраиваться на ЭКО (экстракорпоральное оплодотворение). Во-вторых, исследование овариального резерва необходимо перед использованием стимуляции яичников для оценки ее перспектив и выбора наиболее эффективной схемы стимуляции.  Такое исследование проходят женщины с нарушениями менструального цикла (укорочением, нерегулярностью, мажущими межменструальными кровянистыми выделениями), перед операцией на матке и придатках для выбора объема операции (при низком овариальном резерве удаление даже одного яичника или обширная резекция, как правило, приводит к наступлению преждевременной менопаузы). Исследование овариального резерва может пригодиться, на мой взгляд, здоровым женщинам, по разным причинам откладывающим рождение детей на неопределенный срок.
Такое исследование проходят женщины с нарушениями менструального цикла (укорочением, нерегулярностью, мажущими межменструальными кровянистыми выделениями), перед операцией на матке и придатках для выбора объема операции (при низком овариальном резерве удаление даже одного яичника или обширная резекция, как правило, приводит к наступлению преждевременной менопаузы). Исследование овариального резерва может пригодиться, на мой взгляд, здоровым женщинам, по разным причинам откладывающим рождение детей на неопределенный срок.
Фолликул в яичнике на УЗИ: мелкие, отсутствуют
Как бы не показалось странным, но многие женщины, независимо от возраста, не знают что такое фолликулы яичника и для чего они предназначены. Именно поэтому, обнаружение такого «граафова пузырька» на ультразвуковом исследовании может не только насторожить, но даже заставить волноваться. Далее мы ответим на три вопроса, которые чаще всего интересуют женщин, получивших такое заключение.

№1. О чем говорит фолликул в яичнике на УЗИ?
Наличие фолликулов в яичниках – естественный процесс, который свидетельствует о том, происходит ли у женщины овуляция, и каковы ее шансы забеременеть.
Во время ультразвукового исследования придатков на яичниках просматриваются несколько фолликулов маленького размера и один большого – доминантный, из которого при овуляции выходит яйцеклетка. Если за один цикл созревает 2 доминантных, то при зачатии возможна двойня.
Нормальными показателями фолликулярного аппарата являются следующие:
- 4-6 – низкая вероятность беременности;
- 7-12 – вероятность беременности высока;
- меньше 4-х или больше 16-ти – вероятность беременности отсутствует.
Результат обследования репродуктивных органов женщины
Фолликулы можно увидеть примерно с 7-8-го дня цикла и до начала менструации. Во время месячных они исчезают, затем процесс повторяется. За их созревание отвечают женские гормоны – эстроген и прогестерон. Если имеются какие-либо нарушения в продуцировании, то может меняться количество фолликулов, вплоть до полного их отсутствия или избыточного количества. В этих случаях наблюдаются нарушения цикла, месячные могут идти нерегулярно или отсутствовать вовсе. Для коррекции этих состояний применяется гормональная терапия.
№2. Что означают мелкие фолликулы в яичниках на УЗИ?
Каждый месяц в яичниках созревают несколько фолликулов. С приближением овуляции один из них достигает больших размеров и хорошо просматривается во время ультразвукового исследования. Он называется доминантным, и именно из него в процессе овуляции выходит яйцеклетка. Остальные «пузырьки», меньших размеров, с приходом менструации исчезают, а затем процесс повторяется заново с приходом нового цикла.
Если у женщины ко времени наступления овуляции на яичнике присутствуют несколько мелких фоллликулов размером до 6 мм – это вполне нормальное анатомическое явление. Но когда их количество превышает 10-12, то нужно исключить такое заболевание, как поликистоз. Присутствие только большего числа мелких «пузырьков» еще не означает наличие патологии. Поликистоз диагностируется только при наличии иных симптомов: нерегулярный цикл, изменение характера менструаций, проблемы с зачатием.
Мелкие фолликулы в яичниках на УЗИ, если их количество больше, чем полагается, могут также означать, что у женщины есть проблемы с эндокринной системой, гормональным фоном, или же это просто она находится в состоянии стресса.
Указанные состояния легко диагностируются и поддаются лечению.
№3. Почему на УЗИ в яичнике нет фолликулов?
Полное отсутствие фолликула – явление довольно редкое. Чаще бывает такая ситуация, когда они присутствуют, но в очень малом количестве, или же не созревает доминантный, то есть отсутствует овуляция.
Нормальным считается количество от 7 до 11. Чем их меньше, тем ниже вероятность зачатия. Таким же образом обстоит дело с избытком пузырьков. Это значит, что присутствует поликистоз, который негативно влияет на возможность беременности.
За созревание фолликулярного аппарата отвечают гормоны, поэтому изменение его показателей связано, чаще всего, с нарушением работы гормонального фона. Также, когда нет фолликулов в яичнике, возможно наличие воспалительного процесса в органах малого таза, проблемы с щитовидной железой и эндокринной системой, патологии гипофиза, ранний климакс и многие другие нарушения.
Если на ультразвуковом исследовании нет фолликулов, это не обязательно говорит о наличии заболевания. За работу придатков отвечает центральная нервная система. Если женщина испытала сильный стресс или эмоциональное напряжение, это может нарушить работу репродуктивной системы. То есть отклонения носят ситуационный характер, и корректировки гормонами не требуют.
Сразу определить причину отсутствия фолликулов сложно, поэтому врач назначает необходимые исследования, чтобы впоследствии назначить верное лечение.
В яичниках нет фолликулов на УЗИ: что это значит, что делать, способы лечения
Инстинкт материнства, заложенный природой, проявляется у женщин в разное время. Желание планировать свое будущее, в том числе и беременность, не всегда совпадает с возможностями. Зачастую, когда приходит желание продолжить род, представительницы слабого пола сталкиваются с гинекологическими проблемами разного рода.
В кабинете врача пациентка может услышать, что в яичниках нет фолликулов. Что это значит и возможно ли будет забеременеть – вопросы, которые в этой ситуации не могут не волновать. Ответить на них однозначно нельзя. Необходимо рассматривать каждый случай индивидуально.
Естественный женский цикл
В естественном состоянии у здоровой женщины в течение месяца происходит смена гормонального фона. Эстрогены заменяются прогестероном, а фолликулярная фаза переходит в лютеиновую. Данный процесс позволяет чувствовать себя хорошо. Также отлаженная работа гормонального фона необходима для зачатия и поддержания беременности.

В начале цикла один из яичников (или каждый) образует несколько фолликулов (граафовых пузырьков). При ультразвуковом исследовании их можно увидеть на экране монитора, замерить и охарактеризовать. Ближе к середине менструального цикла определяется один (реже их бывает несколько) доминантный фолликул. Достигая определенного размера, он раскрывается и выпускает яйцеклетку. Этот процесс вызывает достаточная выработка лютеинизирующего гормона. На месте лопнувшего фолликула формируется желтое тело. Оно будет поддерживать беременность или исчезнет к началу новой менструации.
Преждевременное истощение яичников
 Столкнувшись с тем, что в яичнике нет фолликулов по УЗИ, женщина начинает паниковать. И не зря. Шансы на естественное зачатие в этом случае стремятся к нулю. Будьте внимательны: речь идет о полном отсутствии любых фолликулов. Если нет доминантного фолликула на УЗИ, а есть только антральные, то эта ситуация вполне поправима, а во многих ситуациях вообще является вариантом нормы.
Столкнувшись с тем, что в яичнике нет фолликулов по УЗИ, женщина начинает паниковать. И не зря. Шансы на естественное зачатие в этом случае стремятся к нулю. Будьте внимательны: речь идет о полном отсутствии любых фолликулов. Если нет доминантного фолликула на УЗИ, а есть только антральные, то эта ситуация вполне поправима, а во многих ситуациях вообще является вариантом нормы.
О перспективе лечения при полном отсутствии граафовых пузырьков можно говорить, узнав причины этого состояния. Преждевременное истощение яичников может произойти:
- если женщина длительное время принимала гормональные препараты, подавляющие процесс овуляции (оральные контрацептивы);
- при голодовках, резком снижении или увеличении массы тела, изнуряющих физических нагрузках;
- впоследствии частых стимуляций (чаще самостоятельном использовании гормонов в несоответствующих дозах);
- после проведенных хирургических вмешательств, предполагающих удаление части яичника (при удалении кист, резекции, лечении синдрома поликистозных яичников).
Предрасполагающими факторами снижения овариального резерва (то есть запаса яйцеклеток) становятся:
- облучение, химиотерапия, прием токсичных лекарственных средств;
- стрессы, бешеный темп жизни, хроническая усталость, недосып;
- диеты, голодовки, изнуряющие тренировки;
- некоторые вирусные заболевания;
- аутоиммунные процессы;
- экстракорпоральное оплодотворение или донорство яйцеклеток.
Диагностика и прогноз зачатия
Процесс истощения яичников начинается задолго до того момента, когда устанавливается отсутствие фолликулов. Основной жалобой пациентки становится отсутствие беременности в течение длительного времени.
УЗИ
Ультразвуковое обследование в начале цикла (на 3-5 день) может определить, есть ли в железе доминантные или антральные фолликулы:
- о благоприятном прогнозе можно говорить, если в яичнике определяется от 10 до 25 небольших фолликулов;
- снижает шансы на естественное зачатие уменьшение данного объема (9 и меньше антральных клеток), беременность в таком случае возможна после гормонального воздействия (стимуляции);
- говорить о вспомогательных репродуктивных технологиях нужно, если количество определяемых фолликулов менее 4;
- яичник без фолликулов – плохой знак. Если «пузырьки» отсутствуют и в правом, и в левом яичнике, то это сигнализирует о невозможности беременности с собственной яйцеклеткой.
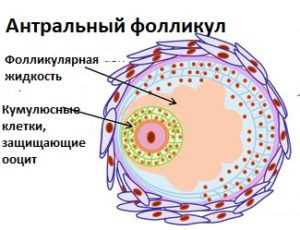 В норме истощение яичников диагностируется у женщин к моменту наступления климакса. Если нет фолликулов в яичниках пациентки, чей возраст находится в диапазоне 45-50 лет, то этот показатель можно считать нормальным. Однако в последние годы данный признак все чаще обнаруживается у молодых представительниц слабого пола. Ультразвуковое исследование с подсчетом антральных фолликулов может косвенно судить о возможности наступления беременности.
В норме истощение яичников диагностируется у женщин к моменту наступления климакса. Если нет фолликулов в яичниках пациентки, чей возраст находится в диапазоне 45-50 лет, то этот показатель можно считать нормальным. Однако в последние годы данный признак все чаще обнаруживается у молодых представительниц слабого пола. Ультразвуковое исследование с подсчетом антральных фолликулов может косвенно судить о возможности наступления беременности.
Основным достоверным симптомом истощения яичников является прекращение менструации. Также кровотечения могут стать менее интенсивными и непродолжительными. Дополнительно у женщины появляются такие симптомы, как:
- краснота кожи в области груди и шеи;
- ощущение жара, повышенная потливость;
- снижение полового влечения;
- перепады настроения, депрессия и агрессивность;
- бессонница;
- понижение работоспособности.
Обратившись с этими жалобами к гинекологу, пациентка может узнать, что нет фолликулов в одном яичнике или клетки отсутствуют в обоих железах.
Анализ крови
Однако более точный результат, чем подсчет фолликулов на УЗИ, покажет специальный анализ крови.
Анализ крови на определение количества овариального резерва нужно сдавать с 3 по 5 день менструального цикла. Результаты исследования позволят достоверно подтвердить истощение яичников. Антимюллеров гормон выделяется клетками яичника женщины с самого рождения и до момента наступления менопаузы. Нормой данного анализа считается результат от 1 до 2,5 нг/мл. С увеличением возраста женщины этот показатель снижается. Чтобы результат был максимально точным, необходимо соблюдать правила:
- за 2-3 часа до забора крови нельзя принимать пищу;
- в течение 2 суток не употреблять гормональные лекарства;
- за день до анализа исключить физические и эмоциональные нагрузки.
Также врач может назначить анализ на уровень ингибина В и ФСГ.
Лечится ли это?
Что делать, если женщине сообщили об отсутствии фолликулов?
— Порядок действий стандартный, — говорит акушер-гинеколог, врач вышей категории, кандидат медицинских наук, директор семейной клиники «Репромед» Елена Канаева. — Консультация хорошего гинеколога, оценка гормонального статуса и определение врачом тактики лечения. У женщины (девушки) с регулярным менструальным циклом в яичниках обязательно имеются фолликулы. Оценка фолликулярного резерва производится на 4-5 день цикла. При возникновении сомнений лучше обратиться к опытному специалисту.
Чтобы говорить о том, поможет ли лечение, нужно узнать, почему у женщины нет фолликулов. Если причиной этого состояния стал гормональный дисбаланс, нервоз или физические нагрузки, то есть возможность все исправить.
В остальных случаях истощение яичников предполагает применение гормональной заместительной терапии. Пациентке подбирается нужный объем гестагенов и прогестагенов. Лечение поможет поддерживать хорошее самочувствие и избавиться от беспокоящих признаков синдрома истощенных яичников.
Если женщина планирует беременность, то тактика действий будет другая. Необходимо понимать: если в течение нескольких месяцев фолликулы не визуализируются, что это значит исключение естественного зачатия.
На протяжении нескольких десятков лет медицина помогает таким пациенткам почувствовать радость материнства. Снижение овариального резерва и маленькое количество антральных фолликулов в яичнике оставляет шанс на естественное зачатие. При помощи гормональных препаратов, подобранных индивидуально для пациентки, проводится стимуляция. При хорошем росте доминантных фолликулов шанс на естественную беременность возрастает.
Отсутствие фолликулов даже после гормональной коррекции говорит о том, что без донорской яйцеклетки не обойтись. При помощи экстракорпорального оплодотворения и последующей поддерживающей терапии можно родить.
Если в яичниках не визуализируются фолликулы, то это еще не приговор. Дополнительные исследования, изучение анамнеза и оценка качества жизни пациентки помогут сделать вывод о том, есть ли шанс на естественное зачатие. Необходимо понимать, что самолечение тут не поможет. Для коррекции синдрома истощенных яичников необходимо обратиться к врачу и получить индивидуальное назначение. Метод лечения будет зависеть от того, желает пациентка забеременеть или улучшить свое состояние, избавиться от беспокоящих симптомов.
ПРЕЖДЕВРЕМЕННАЯ МЕНОПАУЗА
Термин «менопауза» образован от греческих «менос» (месяц) и «паузос» (окончание) и означает стойкое прекращение менструации или менструальных циклов, обусловленное выраженным снижением и/или прекращением (выключением) функции яичников.
В зависимости от времени наступления различают следующие типы менопаузы:
- своевременная (45-55 лет, в среднем 49-52 года);
- преждевременная (36-40 лет);
- ранняя (41-45 лет);
- поздняя (старше 55 лет).
Своевременная менопауза - это наиболее яркое проявление климактерического или переходного периода в жизни женщины. «Климактер» (с греч. - ступень, лестница), термины «климактерический период», «климакс», «климактерий» - это синонимы, обозначающие переход от репродуктивного периода к старости. В этом периоде различают пременопаузу, менопаузу, постменопаузу и перименопаузу. Что же наиболее характерно для этого физиологического периода? Он характеризуется постепенным снижением и выключением функции яичников из сложного ансамбля эндокринных желез. Сначала снижается и выключается репродуктивная функция, затем на фоне прогрессирующего истощения фолликулярного аппарата яичников прекращаются менструальные циклы (менопауза), а спустя 3-5 лет после менопаузы выключается и гормональная функция яичников.
Как преждевременная, так и поздняя менопауза требуют пристального внимания и коррекции возможных нарушений. Ввиду того что всегда трудно оценить, какая менструация была последней, принято оценивать дату менопаузы ретроспективно, а именно: спустя один год после последней менструации.
Возраст менопаузы чаще зависит от наследственности, что убедительно показано на однояйцовых близнецах, когда разница возраста первой и последней менструации у близнецов колеблется в пределах 4-6 мес. Однако важную роль играют болезни, перенесенные данным индивидуумом, и факторы окружающей среды.
Преждевременная менопауза довольно редкое явление (1-2%), однако причин ее возникновения существует множество. Нередко истинную причину установить довольно трудно.
Яичник представляет собой сложную структуру, в рамках которой различают корковый и мозговой слои. В коре яичника внутриутробно закладываются яйцеклетки, окруженные гранулезными клетками, формируя фолликулы с яйцеклетками. К моменту первой менструации в пубертатном периоде в яичниках обнаруживается 300-400 тыс. этих фолликулов. В течение 25-30 лет репродуктивного периода в яичниках постоянно происходит созревание фолликулов, овуляция и гибель (атрезия) фолликулов посредством апоптоза. Лишь 0,1% от числа фолликулов овулирует и может давать жизнь потомству, а 99,9% атрезируется. К возрасту 40 лет остается в среднем около 10 тыс. фолликулов. Кроме того, в яичниках синтезируются как женские (эстрогены и прогестерон), так и, в меньшей степени, мужские половые гормоны. Эти гормоны участвуют в формировании типично женского телосложения и ежемесячно готовят репродуктивные органы к беременности.
Рецепторы к эстрогенам и прогестерону выявлены не только в репродуктивных органах. Гормональные рецепторы (представительства), через которые оказывают свое воздействие половые гормоны, обнаружены в сердце и стенках сосудов, в ЦНС, костной, мочеполовой и других органах и системах организма. Поскольку у молодой женщины половые гормоны выделяются в циклическом режиме, то соответственно органы и ткани испытывают на себе их воздействие также в циклическом режиме.
При преждевременной менопаузе соответственно прекращается циклическое выделение и влияние женских половых гормонов на различные органы и ткани, которые в течение десятилетий испытывали на себе это воздействие. Кроме того, женщина утрачивает и способность к зачатию.
В последние годы все большее распространение получает мнение, что может быть целесообразнее это состояние называть не «преждевременной менопаузой», а «преждевременной недостаточностью яичников». Хотя, по сути, речь идет об одном и том же процессе, но с точки зрения деонтологии терминологически и врачу, и пациенту целесообразнее называть это состояние «преждевременной недостаточностью яичников».
Основные причины преждевременной недостаточности яичников:
- генетические факторы;
- аутоиммунный процесс;
- вирусная инфекция;
- ятрогенные (химиотерапия, радиотерапия, операция на матке и яичниках);
- идиопатические (токсины окружающей среды, голодание, курение - более 30 сигарет в сутки).
Согласно нашей практике преждевременная яичниковая недостаточность отмечается нередко у матери и дочери. Несмотря на то что причин много, но процессы в яичниках в основном происходят по двум основным сценариям:
- полное истощение фолликулярного аппарата яичников, так называемый синдром истощения яичников;
- синдром резистентных (немых, рефрактерных) яичников, при котором в яичниках выявляются фолликулы, но они не реагируют на собственные гонадотропные стимулы.
Клиническая картина
Общее при обоих вариантах:
- вторичная аменорея, бесплодие;
- хорошо развиты вторичные половые признаки;
- уровни ФСГ и ЛГ высокие;
- уровень эстрадиола низкий;
- симптомы эстроген-дефицита: приливы жара, потливость, бессонница, раздражительность, снижение памяти, трудоспособности;
- в течение первых 2-3 лет развивается остеопения, иногда - остеопороз; повышение атерогенных фракций липидов (холестерина, триглицеридов, ЛПНП) и снижение ЛПВП;
- изредка появляются мочеполовые симптомы: сухость при половых сношениях, зуд, жжение;
- улучшение наступает при приеме препаратов половых гормонов.
Основные различия двух форм преждевременной недостаточности яичников заключаются в следующем.
При истощении фолликулярного аппарата:
- при УЗИ - малые размеры яичников, отсутствие фолликулов в них;
- стойкое прекращение менструации, прогрессируют симптомы эстроген-дефицита; улучшение наступает на фоне заместительной гормональной терапии (ЗГТ);
при резистентности яичников:
- яичники уменьшены в размерах, но просвечивают фолликулы;
- бывают редкие эпизоды менструаций.
При истощении яичников симптомы эстроген-дефицита или симптомы типичного климактерического синдрома более выражены.
При синдроме резистентных яичников менее выражены эстроген-дефицитные симптомы, так как возможны, хотя и проявляются крайне редко, активация функции яичников и, соответственно, улучшение общего состояния.
Тактика ведения больных с преждевременной недостаточностью яичников
- Обследование.
- Изучение анамнеза.
- Определение ФСГ, ЛГ, ТТГ, пролактина, эстрадиола в крови.
- Краниография, при головных болях - компьютерная томография или ядерно-магнитный резонанс, цветные поля зрения.
- УЗИ гениталий с детальной характеристикой яичников и матки.
- Определение липидов крови.
- Маммография.
- При длительной аменорее (более 2-3 лет) - денситометрия поясничного отдела позвоночника и шейки бедра.
Поскольку менопауза преждевременная, а в этом возрасте в норме яичники функционируют, следовательно, преждевременный дефицит половых гормонов может способствовать более раннему появлению типичных климактерических расстройств, частота которых составляет 60-70%.
Классификация климактерических расстройств
I группа - ранние симптомы (типичный климактерический синдром)
Вазомоторные: приливы жара, ознобы, повышенная потливость, головные боли, гипотония или гипертензия, учащенное сердцебиение.
Эмоционально-вегетативные: раздражительность, сонливость, слабость, беспокойство, депрессия, забывчивость, невнимательность, снижение либидо.
II группа - средневременные (спустя 2-3 года)
Урогенитальные: сухость во влагалище, боль при половом сношении, зуд и жжение, уретральный синдром, цисталгии, недержание мочи.
Кожа и ее придатки: сухость, ломкость ногтей, морщины, выпадение волос.
III группа - поздние обменные нарушения (спустя 5-7 лет)
Сердечно-сосудистые заболевания (ИБС, атеросклероз), постменопаузальный остеопороз или остеопения.
Индивидуальный подбор терапии
Принимая во внимание вышесказанное, представляется важным выработать на долгосрочную перспективу индивидуальную «программу восстановления и сохранения здоровья» с учетом семейного и личного риска основных болезней старения. Такая программа должна включать регулярное обследование, а именно УЗИ, маммографию, денситометрию и/или определение биохимических маркеров костного ремоделирования, липидограмму, онкомаркеры и т. д., а также рекомендации по изменению образа жизни, поскольку повышение двигательной активности, сбалансированная диета, отказ от курения и других вредных привычек способствуют снижению риска сердечно-сосудистых заболеваний и остеопороза.
В последние годы ведется постоянный поиск и совершенствование терапевтических подходов к рациональному использованию ЗГТ у каждой конкретной пациентки (индивидуализация терапии). Препараты для ЗГТ отличаются друг от друга только своим прогестагенным компонентом, так как эстрогенный компонент представлен 17β-эстрадиолом или эстрадиола валератом, которые по структуре соответствуют яичниковому эстрадиолу. Кроме того, в последнее время большое внимание уделяется выбору пути введения препарата (оральный или трансдермальный).
Подбор типа гормонотерапии проводится также с учетом следующих факторов:
- желание женщины иметь ежемесячную «менструацию»;
- при указаниях на оперативные вмешательства - показания и объем операции и наличие матки;
- присутствие страха наступления беременности, особенно при резистентных яичниках;
- снижение или отсутствие либидо;
- указания на инфаркты у молодых родителей, привычное невынашивание беременности, заболевания печени, тромбофлебиты.
Цель ЗГТ - фармакологически заменить гормональную функцию яичников у женщин с дефицитом половых гормонов, используя такие минимально-оптимальные дозы гормонов, которые бы реально улучшили общее состояние больных, обеспечили профилактику поздних обменных нарушений и не сопровождались побочными эффектами эстрогенов и прогестагенов.
Основные принципы и показания для назначения ЗГТ
- Показано использование для ЗГТ лишь «натуральных» эстрогенов и их аналогов.
- Дозы эстрогенов низкие и должны соответствовать таковым в ранней фазе пролиферации у молодых женщин.
- Сочетание эстрогенов с прогестагенами позволяет защищать эндометрий от гиперпластических процессов при интактной матке.
- Женщинам с удаленной маткой показано применение монотерапии эстрогенами прерывистыми курсами или в непрерывном режиме. Если показанием к гистерэктомии был эндометриоз, то используется комбинация эстрогенов с прогестагенами или с андрогенами либо монотерапия прогестагенами или андрогенами в непрерывном режиме.
Необходимо предоставлять женщинам соответствующую информацию, которая позволяла бы им принимать осознанное решение на проведение ЗГТ. Все женщины должны быть проинформированы:
- о возможном влиянии кратковременного дефицита эстрогенов, а именно о возникновении ранних типичных симптомов климактерического синдрома и о последствиях продолжительного дефицита половых гормонов: остеопорозе, сердечно-сосудистых заболеваниях, мочеполовых расстройствах и др.;
- о положительном влиянии ЗГТ, которая может облегчать и устранять ранние климактерические симптомы, а также реально служить профилактике остеопороза и сердечно-сосудистых заболеваний;
- о противопоказаниях и побочных эффектах ЗГТ.
Для обеспечения оптимального клинического эффекта с минимальными побочными реакциями крайне важно определить наиболее приемлемые оптимальные дозы, типы и пути введения гормональных препаратов.
Существуют три основных режима ЗГТ.
- Монотерапия эстрогенами. При отсутствии матки (гистерэктомия) назначается монотерапия эстрогенами прерывистыми курсами или в непрерывном режиме.
- Комбинированная терапия (эстрогены с прогестагенами) в циклическом режиме.
- Комбинированная терапия (эстрогены с прогестагенами) в монофазном непрерывном режиме.
Режим 2 и 3 назначается женщинам с интактной маткой.
Монотерапия эстрогенами: прерывистые курсы (эстрофем, прогинова, эстримакс, дивигель, эстрожель, пластырь климара, овестин) или непрерывный режим по 3-4 нед с недельными перерывами.
Комбинированная терапия (эстрогены с прогестагенами) в циклическом режиме:
- двухфазные препараты: прерывистый циклический режим (дивина, климен, климонорм);
- двухфазные препараты: непрерывный режим (фемостон 2/10 или фемостон 1/10);
- трехфазные препараты в непрерывном режиме (трисеквенс, триаклим).
При этом режиме наблюдается менструальноподобная реакция, что крайне важно в психологическом плане для молодой женщины.
Монофазная комбинированная терапия (эстрогены с прогестагенами) в непрерывном режиме (клиогест, климодиен, паузогест).
При непрерывном режиме гормонотерапии менструальноподобная реакция исключается.
Ливиал (тиболон) в непрерывном режиме обладает эстрогенной, прогестагенной и слабой андрогенной активностью.
Если гистерэктомия произведена по поводу генитального эндометриоза, предпочтение отдается монофазной комбинированной терапии (климодиен, клиогест, паузогест) или ливиалу с целью исключения стимуляции возможных эндометриоидных гетеротопий монотерапией эстрогенами.
Если в клинической картине доминируют изменения в сердечно-сосудистой системе и атерогенные фракции липидов в крови, предпочтение следует отдавать двух- или трехфазным препаратам, в которых гестагенный компонент представлен производными прогестерона (климен, фемостон).
Если в клинической картине доминируют слабость, астенизация, снижение либидо, боли в костях и суставах, явления остеопороза, то предпочтение следует отдавать двухфазным препаратам с гестагенным компонентом - производным 19-нортестостерона (климонорм), а также дивина (МПА со слабым андрогенным эффектом) (табл.).
При урогенитальных расстройствах в перименопаузе предпочтение отдается местной (вагинальной) монотерапии эстриолом без добавления прогестагенов. При сочетании урогенитальных расстройств с системными обменными нарушениями (остеопороз, атеросклероз) возможно сочетание местной и системной терапии.
Циклическая двух- и трехфазная ЗГТ наряду с улучшением общего состояния способствует регуляции менструального «цикла», а также профилактике гиперпластических процессов в эндометрии благодаря циклическому добавлению прогестагенов. Крайне важно информировать женщину о следующем:
- при приеме двух- или трехфазной ЗГТ наблюдается ежемесячная менструальноподобная реакция;
- препараты для ЗГТ не обладают контрацептивным эффектом.
Итак, комбинированные двух- и трехфазные препараты наиболее приемлемы для женщин с преждевременной менопаузой, так как обеспечивают циклическую защиту эндометрия прогестагенами, подобно тому, как это происходит в нормальном менструальном цикле.
При тяжелых заболеваниях печени, поджелудочной железы, мигренях, артериальном давлении более 170 мм рт. ст., тромбофлебитах в анамнезе показано парентеральное назначение эстрогенов в виде еженедельного пластыря (климара) или геля (дивигель, эстражель). В подобных случаях при интактной матке обязательно добавление прогестерона и его аналогов (дюфастон, утрожестан).
Рекомендуется следующее обследование перед назначением ЗГТ:
- гинекологическое исследование с онкоцитологией;
- УЗИ половых органов;
- маммография;
- по показаниям - липидограмма, остеоденситометрия.
Противопоказания для назначения ЗГТ:
- влагалищное кровотечение неясного генеза;
- острое тяжелое заболевание печени;
- острый тромбоз глубоких вен;
- острое тромбоэмболическое заболевание;
- рак молочной железы, матки и яичников (в настоящем; если в анамнезе, то возможны исключения);
- эндометриоз (противопоказана монотерапия эстрогенами);
- врожденные заболевания, связанные с обменом липидов - гипертриглицеридемия, показано применение парентеральных форм.
При противопоказаниях к ЗГТ решается вопрос об использовании альтернативной терапии: фитоэстрогены (климадинон) или гомеопатические средства (климактоплан).
Уместно отметить, что при тяжелой реакции женщины на «менопаузу» и страхе наступления беременности вполне возможно применение низко- и микродозированных комбинированных оральных контрацептивов: логест, мерсилон, новинет, марвелон, регулон, ярина - так как с возрастом увеличивается число противопоказаний.
Гормонотерапию следует продолжать до возраста естественной менопаузы (50-55 лет); в дальнейшем вопрос решается индивидуально с учетом желания женщины, состояния ее здоровья, реакции на гормональные препараты.
Преждевременный климакс (преждевременная недостаточность яичников) - состояние, характеризующееся преждевременным выключением яичников и развитием эстроген-дефицитного состояния. Женщинам с этим состоянием показана заместительная гормонотерапия для улучшения общего состояния, повышения качества жизни, профилактики преждевременного старения и болезней старости.
В. П. Сметник, доктор медицинских наук, профессор ГУ Научный центр акушерства, гинекологии и перинатологии РАМН, Москва
Состав двухфазных препаратов для ЗГТ, зарегистрированных в России
| Препарат | Эстрогены | Доза, мг/сут | Прогестагены | Доза, мг/сут |
| Дивина | эстрадиола валерат | 2 | МПА | 10 |
| Климен | эстрадиола валерат | 2 | ципротерона ацетат | 1 |
| Климонорм | эстрадиола валерат | 2 | левоноргестрел | 0,15 |
| Фемостон 2/10 | 17β-эстрадиол | 2 | дидрогестерон (дюфастон) | 10 |
| Фемостон 1/10 | 17β-эстрадиол | 1 | дидрогестерон (дюфастон) | 10 |
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе