Диагноз у ребенка пвс что это
Плосковальгусная стопа у детей, лечение
Плосковальгусная стопа (ПВС) — это деформация, которая включает в себя опускание медиального и латерального сводов стопы, вальгус пятки и среднего отдела стопы, отведение переднего отдела, стопы, эквинус, избыточную пронацию стопы и повышенную эластичность сочленений.
.ПВС в литературе описана как плоская, вальгусная, вялая, слабая, расслабленная, коллабирующая, гипермобильная стопа. ПВС встречается у 2,7% детей. Она развивается у ребенка с функциональным возрастным плоскостопием в возрасте от 16 до 28 месяцев, или не позже 3 лет.
Развитию ПВС у детей способствует действие факторов, которые лосят относительно общий характер: состояние соединительной ткани, пол, вес тела, а также действие относительно лекальных факторов, как положение сегментов нижней конечности. Основным фактором, действие которого способствует образованию ПВС, является дисплазия, множественные признаки которой при ПВС встречаются в 2 раза чаще, чем без нее, и составляет 90%. Ведущим проявлением дисплазии является слабость связок. Дисплазия усугубляет действие всех общих и локальных факторов. У мальчиков ПВС встречается в 52% случаев, что превышает показатели у девочек, у которых плоскостопие выявляют в 36% случаев в тех же возрастных группах. Большой вес тела оказывает негативное влияние на развитие свода стопы. При избыточном весе и ожирении ПВС встречается в З раза чаще, чем при нормальном весе тела. Выделены следующие локальные факторы, действие которых способствует появлению ПВС:
- Позная сгибательная синергия нижней конечности, при которой имеются большой угол разгибания в голеностопном суставе, вальгус или варус голени и большая ширина шага.
- Мышечный дисбаланс с недостаточностью мышц инверторов и доминированием мышц эверторов.
- Эквинус, контрактура трехглавой мышцы, укорочение ахиллова сухожилия.
- Антеверсия бедра при ПВС встречается в 92% случаев.
- Вальгус коленного сустава.
- Большой разворот нижней конечности наружу.
- Растяжение и ослабление прыжковой связи и подошвенного апоневроза.
Фоном для развития ПВС в возрасте полутора-двух лет является увеличение нагрузки на конечности, связанное с освоением ходьбы. К появлению ПВС приводит сочетание роста реакции опоры со слабостью соединительнотканных структур и положением сегментов конечности.
Выраженность функциональных нарушений при ПВС зависит от локализации на стопе слабых связок. При легкой степени ПВС имеется слабость связок по внутреннему краю стопы, при выраженной ПВС есть слабость связок по наружному краю стопы. Слабые связки препятствуют самостоятельному разрешению физиологического плоскостопия и формированию свода стопы во время ее роста. Слабые связки не способны удержать кости стопы в виде единой арочной структуры, которая в состоянии противостоять действию веса тела. Прыжковая связка и подошвенный апоневроз не могут оказать сопротивление действию реакции опоры и стабилизировать таранно-ладьевидный и ладьевидно-клиновидный суставы. Наступает одновременное опускание таранной, ладьевидной и медиальной клиновидной костей в подошвенном направлении, что приводит к относительно высокому положению 1-й плюсневой кости. Низкое расположение костей внутреннего свода облегчает эверсию заднего отдела во время ходьбы и стояния, что приводит к мышечному дисбалансу. Эверсия вызывает растяжение и ослабление мышц-инверторов и преобладание тяги мышц-эверторов. Развивается мышечный дисбаланс. Сокращение малоберцовой мышцы вызывает усугубление эверсии заднего отдела стопы и устанавливает его в вальгусное положение. При вальгусе пятки происходит латеральное смещение ахиллова сухожилия и изменение вектора трехглавой мышцы. Трицепс, который в возрасте 1,5-2 лет имеет высокую активность, приобретает свойства эвертора. В результате трехглавая мышца, наряду со сгибанием стопы, начинает взаимодействовать с малоберцовой мышцей и осуществлять пронацию стопы. Низкий внутренний свод приводит к относительному удлинению медиального края стопы. Длина внутреннего края перестает соответствовать длине наружного края. Наступает недостаточность наружного свода, что приводит к утяжелению плосковальгусной деформации стопы. Во время ходьбы при эверсии пятки, которая плотно соединена с кубовидной костью, возникает дисконгруэнтность в пяточно-кубовидном суставе, смещение кубовидной кости к тылу и нарушение единства костей по наружному краю стопы. Ослабленный наружный свод оказывается одновременно под действием реакции опоры и давления со стороны медиально расположенных костей стопы. Происходит отведение переднего отдела стопы, что усугубляет опускание внутреннего свода и эверсию пятки. В условиях понижения опоро-способности наружного свода продолжается прогрессирование изменений внутреннего свода стопы. Во время ходьбы пронация стопы вызывает смещение ладьевидной кости в таранно-ладьевидном суставе вплоть до подвывиха. Вершина низкого внутреннего свода смещается в дистальном направлении с уровня таранно-ладьевидного на уровень ладьевидно-клиновидного сустава. Отведение переднего отдела и дисконгруэнтность среднетарзального сустава вызывает латеральное смещение точки фиксации передней большеберцовой мышцы. Происходит нарушение баланса между мышцами-инверторами и эверторами в пользу последних. Передняя большеберцовая мышца начинает действовать как эвертор, взаимодействовать с малоберцовой мышцей и, наряду с разгибанием, осуществлять эверсию в под таранном суставе. С возрастом у ребенка с ПВС происходит физиологическое усиление тяги трехглавой мышцы. В условиях дисбаланса появляется эквинус стопы, спастическое сокращение мышц и развитие их контрактуры. Стойкий эквинус поддерживает мышечный дисбаланс конечности, что, в совокупности, приводит к нарушению ходьбы.
Для функции детской стопы имеет значение величина вальгуса пятки и степень его ригидности. До угла 20° вальгус считается нефиксированным. У ребенка с нефиксированным вальгусом при установке пятки по оси голени в ненагруженном состоянии имеет место покрытие головки тарана ладьевидной костью. При угле более 20° возрастает жесткость вальгусной установки заднего отдела стопы и ладьевидная кость не покрывает головку таранной кости. Устойчивость вальгусной деформации заднего отдела оказывает влияние на состояние переднего отдела стопы. При фиксированном вальгусе заднего отдела стопы происходит увеличение вальгуса или супинации переднего отдела до 10-15°. В период опоры при смене пронации на супинацию большая вальгусная деформация переднего и заднего отделов стопы вызывает увеличение амплитуды пронации стопы в среднетарзальном суставе, что с возрастом приводит,к его перегрузке.
Плосковальгусная стопа имеет следующие проявления:
- повышенную гибкость сочленений стопы;
- уплощение свода стопы, при котором индекс стопы превышает 0,7, составляя в среднем 0,74 ± 0,02;
- угол вальгуса пятки в пределах от 5° до 25°;
- отведение переднего отдела стопы;
- смещение центра давления по стопе по направлению к внутреннему краю;
- увеличение амплитуды эверсии заднего отдела стопы.
- увеличение пронации стопы в 3/4 случаев, как -по амплитуде, так и по продолжительности;
- уменьшение времени опоры на пятку, ранний отрыв пятки от опоры в фазу стояния на всей стопе; ,
- отсутствие увеличения высоты свода во время подъема на носки при фиксированном вальгусе;
- большую мышечную активность в фазу отталкивания;
- увеличение колебаний тела во время ходьбы.
Лечение плосковальгусной стопы у детей
Показанием к лечению ПВС является низкий свод стопы, избыточный вальгус заднего отдела стопы, а также сочетание этих изменений. Основным методом лечения является консервативный. Для коррекции плоскостопия применяют ручной и механический массаж, ЛФК, обувное пособие.
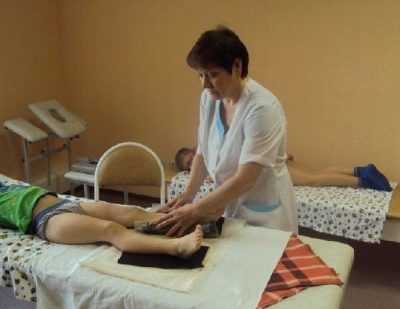
Массаж повышает тонус мышц и улучшает кровоснабжение тканей. Локализация и методы мануального воздействия зависят от особенностей процесса. При ПВС делают расслабляющий массаж наружной группы мышц голени. Производят поглаживание, растирание и разминание малоберцовой мышцы и наружной части икроножной мышцы. Производят тонизирующий массаж внутренней группы мышц голени. Осуществляют растирание, разминание и поколачивание внутренней части икроножной мышц и мышц-сгибателей стопы. Производят поглаживание стопы по подошвенной поверхности, растирание мягких тканей по внутреннему краю стопы. После массажа делают мануальное воздействие в виде супинации стопы одновременно с ее поворотом вовнутрь.
При ПВС рекомендуют упражнения ЛФК, которые выполняют в положении сидя и стоя.
Исходное положение сидя.
- Приведение стопы вовнутрь.
- Ротация стопы снаружи внутрь.
- Сгибание и разгибание пальцев стопы.
- Разведение пальцев в стороны, удержание их в разведенном положении 10-15 с.
- Движение стопы по коврику, ротация стопы на коврике.
- Захват пальцами коврика, перебирание пальцами коврика и подтягивание его на себя.
- Захват пальцами предметов разных размеров и плотности и перенос их по воздуху.
- Захват обеими стопами мяча и подъем его перед собой.
- Катание мяча с упором на него подошвенной поверхностью стопы.
- Установка стопы подошвенной поверхностью на голень другой ноги, поглаживание стопой голени вверх и вниз по ее оси.
- Установка стопы на пол с опорой на наружный край и давление на нее другой стопой сверху.
Исходное положение стоя.
- Подъем на носки, супинирующее движение стопой, перенос нагрузки на наружный край стопы и затем пронирующее движение в обратном направлении.
- Стояние и переминание с ноги на ногу с опорой на наружный край стопы.
- Перекат стопы сзади наперед и спереди назад с опорой на наружный край стопы.
- Фиксация носочной части стопы на опоре с разведением пяток в стороны, фиксация пяток с разведением носков в стороны.
- Катание стопой маленького мяча или ролика как в положении сидя,так и стоя.
Для коррекции ПВС применяют упражнения ЛФК, которые выполняют на рельефной поверхности массажного ролика, мяча или -коврика. Во время выполнения упражнений происходит механический массаж подошвенной поверхности стопы. Поверхность массажного коврика имеет выпуклости разной высоты. Высоту 20 мм рекомендуют для детей в возрасте до 3 лет. Высота 30 мм дает более выраженный массажный эффект, что показано у детей старше 3 лет.
Исходное положение стоя на коврике.
- Переминание с ноги на ногу, перенос веса с одной ноги на другую.
- Стояние на одной ноге в то время, как другая нога совершает скользящие движения по коврику.
- Руки на поясе, делают ротацию туловища вначале в одну, а затем в другую сторону, во время этого попеременно происходит пронация и супинация стоп, опирающихся на коврик.
- Одна нога находится впереди другой. Делают подъем на носки и затем опускание на пятки.
- Одна нога опирается на пятку, а другая на носок. Одновременно производят перекат одной из стоп с пятки на носок, а другой стопой — с носка на пятку.
- Ходьба на месте с опорой на наружный край стопы.
- Ходьба в стороны с опорой на наружный край стопы.
У детей с ПВС основным корригирующим средством является профилактическая обувь и стелечные ортезы. Первоходу с ПВС назначают профилактические сандалии с открытым носком, жестким задником, твердой подошвой, супинатором и берцами, которые способствуют правильному развитию стопы. Супинатор и берцы в заднем и среднем отделах ограничивают пронацию стопы и поддерживают внутренний свод по всей длине. Вершина выкладки свода приходится либо под поддерживающий отросток пяточной кости, либо, при дистальном расположении вершины, — под ладьевидной костью. Вкладные стелечные ортезы назначают в возрасте, когда ребенок способен самостоятельно контролировать состояние стопы в обуви, как правило, с 3 лет. При выраженном вальгусе среднего отдела стопы делают жесткий берец по медиальному краю стельки, который изнутри оказывает давление на ладьевидную и таранную кости. Супинацию переднего отдела стопы устраняют пучковым пронатором в передне-наружном отделе стопы.
Лечение при плоско-вальгусной стопе у ребенка
Плоско-вальгусная стопа — наиболее распространенная детская ортопедическая патология. С ней обычно сталкиваются в первые годы жизни ребенка, ведь очевидной она становится после того, как кроха начинает осваивать самостоятельное хождение. Что делать, если такое искривление обнаружено, мы расскажем в этой статье.
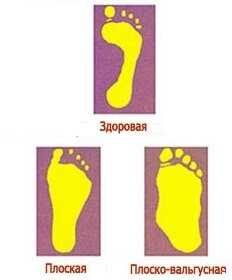
На самом деле вальгусная деформация и плоскостопие — разные патологии нижних конечностей, но у детей чаще всего наблюдается именно сочетание снижение свода стоп, свойственное плоскостопию, и изменению положения стопы при нагрузке со смещением внутрь, свойственное вальгусной деформации.
Вальгусное искривление — это такая деформация, при которой ребенок в вертикальном положении опирается в основном на внутреннюю часть стоп, а пальчики и пятка развернуты в наружном направлении.

В норме постановка ножек должна быть параллельной, то есть при взгляде на две стоящие ноги сзади можно провести мысленно две прямых вертикальных линии. У ребенка с вальгусной деформаций эти линии преломляются в районе голеностопного сустава с отклонением к наружной стороне, что обусловливает второе название патологии — Х-образная деформация.
С плоскостопием все обстоит значительно сложнее. У всех детей от рождения имеет физиологическая плоская стопа, поэтому считать это патологией в 1-2 года нельзя. Однако ортопеды рассматривают проблему комплексно, и в медицинской карте у ребенка появляется пугающий родителей диагноз — плоско-вальгусная деформация.
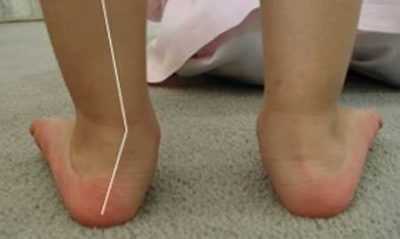
Достаточно редко, но вальгусное искривление может быть врожденным. По неким причинам нижние конечности плода в утробе матери начинают развиваться аномально. Такие ножки видно практически сразу после появления малыша на свет, и в 2-3 месяца диагноз обычно уже ставится вполне обоснованно.
Чаще патология имеет приобретенный характер. Плоско-вальгусными стопы могут стать из-за непомерной нагрузки на слабые ножки малыша. Это происходит, если родители слишком рано начинают ставить грудничка в ходунки или прыгунки.
До 9 месяцев вертикализирующие устройства использовать нельзя.


Сухожилия и мышцы ножек у малышей слабые, к тому же у некоторых детей имеется врожденная особенность – слабость соединительной ткани, именно поэтому любое негативное воздействие, связанное с большой нагрузкой на ноги, способно привести к вальгусной деформации, которая из-за возрастных особенностей составляет дуэт с физиологическим плоскостопием у маленьких деток, и с патологической плоской стопой у детей более старшего возраста.

Наиболее подвержены заболеванию:
- недоношенные и маловесные дети;
- дети с ДЦП и иными нейромышечными патологиями;
- пухлые детки с лишним весом;
- дети с дисплазией тазобедренного сустава;
- малыши, перенесшие рахит;
- слабые и часто болеющие карапузы;
- дети, которые носят неудобную и слишком мягкую обувь, не поддерживающую стопу;
- дети, которые получали травмы голеностопа, коленного сустава, мышц или сухожилий, плюсневых костей стопы.

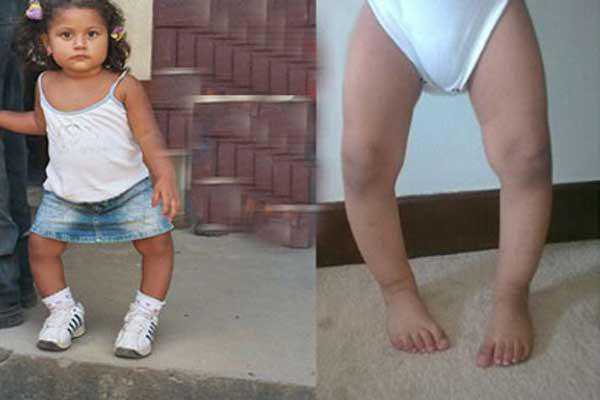
Плоско-вальгусная стопа на ранних стадиях в раннем возрасте достаточно трудно различима для непрофессионального родительского глаза. Все малыши неуклюжи, делая свои первые шаги, все они немного шаркают ногами, и в большинстве случаев это самое обычное дело. Однако специалист-ортопед может определить начинающуюся деформацию на самой начальной стадии.
У детей после полутора лет и старше неправильная постановка стопы сопровождается такими симптомами, как быстрая утомляемость, боль в ногах при хождении, невозможность быстро бегать, отеки нижних конечностей по вечерам после дня, проведенного в вертикальном положении.
Когда латинская буква Х в очертаниях двух поставленных рядом ножек начинает быть очевидной, речь обычно идет уже о серьезной степени аномалии.
Плоско-вальгусная стопа — не приговор. При своевременно начатом лечении, при ответственном и системном подходе к нему родителей, функции стопы при нетяжелой патологии можно восстановить в полном объеме. Все зависит от степени недуга.
Сами степени измеряются углом отклонения вертикальной оси от нормы и высотой свода стопы. Чем больше угол отклонения и чем ниже высота, тем более тяжелой считается патология.
Хирургического вмешательства может потребовать 3-4 степень плоско-вальгусной деформации. Более легкие нарушения постановки стопы корректируются консервативно.
Лечение будет обязательно комплексным. Отдельные мероприятия и процедуры не принесут желаемого результата. Также родителям следует морально подготовиться к тому, что процесс избавления от деформации займет продолжительное время. Чем выше степень недуга, тем больше времени понадобится на лечение.
Иногда на терапию уходят годы. Фактически должен измениться образ жизни ребенка, все предписания хирурга-ортопеда должны стать неотъемлемой ее частью.

Ношение специальной обуви, нацеленное на принудительную правильную постановку стопы, может потребоваться детям с 2-3 степенью патологии, а также малышам, которые перенесли операцию на стопах при 3-4 степени деформации.
Не стоит пытаться подобрать такую обувную пару самостоятельно. Лечебная пара — это задача профессионалов. Сначала врач-ортопед даст обоснованное заключение и описание, в которых укажет параметры аномалии, градусы отклонения в постановке стопы, а также даст вполне определенные параметры высоты свода стопы конкретного пациента.
С этими рекомендациями родителям придется отправиться в ортопедический салон, где им подберут необходимую пару, а если нужной обуви нет в продаже, сошьют ее для малыша на заказ.

Ортопедическая обувь при плоско-вальгусной постановке ножек должна иметь высокие и твердые задники, плотные боковинки, чтобы ножка надежно фиксировалась в правильном положении. У такой обуви есть супинаторы и специальные ортопедические стельки.
Стоит настоящая ортопедическая обувная пара дорого, именно это часто становится причиной отказа от покупки. Родители пытаются самостоятельно найти более дешевую альтернативу. Опыт показывает, что это невозможно, поскольку ни один производитель обычной детской обуви, даже если он позиционирует свой товар как ортопедический, не делает пар для искривленной стопы.
Даже самые лучшие сандалии от хорошего производителя созданы для нормальной постановки ноги, они не рассчитаны на коррекцию искривленной ножки.
Именно поэтому важно изыскать средства и приобрести настоящую ортопедическую обувь, которая вкупе с другими методами лечения обязательно даст положительный результат.

Массаж — обязательное условие успешного выздоровления. Делать его можно, конечно, и у профессионального массажиста, но, учитывая, что курсов будет много, лучше поберечь семейный бюджет (массаж — дорогое удовольствие) и научиться делать его самостоятельно.
В основе массажа — классические приемы, которые основаны на поглаживании, разминании и вибрационном воздействии.
Порядок приемов на каждой массажной зоне именно такой: сначала легко поглаживают, массируют более глубоко, проводят постукивания и завершают сеанс легкими успокаивающими поглаживаниями.

Массировать при плоско-вальгусной деформации нужно:
- стопы, пальцы, плюсневые области стопы, пятку;
- голеностоп с круговыми движениями вокруг голеностопного сустава;
- коленный сустав круговыми движениями;
- переднюю и заднюю часть бедра;
- ягодицы;
- пояснично-крестцовый отдел;
- нижнюю часть спины.

Завершать сеанс массажа можно ванной для ног, в которой теплая вода будет постепенно становиться холодной, родители должны подливать холодную воду медленными темпами. Полезно энергичное натирание стоп, голени и бедер жестким полотенцем.
Обычно курс массажа назначается на 10-14 дней, затем после 2-3-недельного перерыва курс повторяется. Массаж позволяет улучшить кровоснабжение нижних конечностей, укрепить связки и мышцы.

И при легкой форме недуга, и при деформации 2-3-4 степени, полезно делать ребенку вечерние расслабляющие ванночки с лечебным эффектом. Для них используют теплую воду с добавленным отваром лекарственных растений.
Обычно успокоить ноги, улучшить кровообращение, снять отечность и напряжение помогает отвар аптечной ромашки (на 250 мл воды — 1 чайная ложка сухого травяного сбора). Также можно использовать корень лопуха с добавлением в готовую для ванночки раствора чайной ложки обычной питьевой соды.

Это метод альтернативной терапии, который ни в коем случае не отменяет классических в этом случае массажа, гимнастики, физиотерапии и ношения ортопедической обуви. Однако такой метод зарекомендовал себя как действенное вспомогательное лечение.
Суть парафинотерапии заключается в наложении на больное место теплового компресса из специального очищенного парафина, предварительно разогретого, пластичного и эластичного.
В случае с плоско-вальгусной постановкой процедура носит название «парафиновые сапожки». Из медицинского парафина наложением его на стопы и голеностоп формируются «сапожки», которые сверху оборачиваются полиэтиленом. Теплый компресс держат на ножках около 15-20 минут. Это позволяет согреть мышцы и связки, улучшить кровоснабжение.

Процедуры можно проводить курсами, как и массаж. Для этого также не обязательно записываться на сеанс парафинотерапии в медицинский центр или клинику, парафин продается в аптеках, и его домашнее использование не вызовет никаких затруднений.
Гимнастический комплекс при данной патологии включает в себя более 20 упражнений, направленных на укрепление мышц и связок нижних конечностей. Обучить родителей и ребенка лечебной гимнастике сможет специалист-инструктор в кабинете ЛФК в поликлинике по месту жительства.
Упражнения простые, доступные каждому, их следует выполнять ежедневно, в домашних условиях. Можно включить в комплекс блок упражнений в положении стоя на специальном массажном коврике. Для этих целей можно выбрать ортопедический аппликатор-коврик, выполненный из жестких материалов и обладающий достаточно высоким жестким рельефом или имеющий в своей основе массажные иглы.
Правильно выбрать коврик также поможет врач-ортопед.


В лечении плоской-вальгусной установки стопы используют возможности электрофореза, магнитотерапии, а также электростимуляции мышц. Все эти процедуры дома провести нет возможности, придется посещать поликлинику или частный медицинский центр.
Сама по себе физиотерапия в этом случае ничего не излечивает, но укрепляет и дополняет эффект, который в совокупности дают остальные составляющие комплексной терапии
Родителям пухленьких детишек с излишними килограммами придется посадить чадо на диету, поскольку вес влияет на скорость деформации. Чем выше вес, тем быстрее развиваются дегенеративные процессы в суставах, связках и мышечной ткани.
На помощь приходят педиатр и диетолог, ребенку расписывается специальное меню, богатое кальцием, магнием, витаминами В, С, Е, D, РР. Из рациона ребенка исключают весь фаст-фуд, копчености, маринованные и острые продукты.
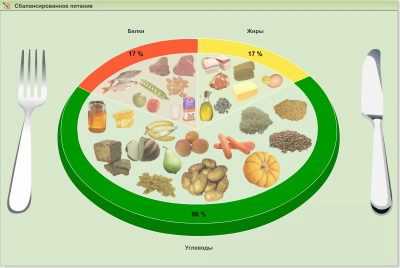
Жирное мясо заменяют на диетическое, консервы — на отварную и печеную рыбу, рыбные котлеты. На столе ребенка всегда должны быть фрукты и свежие овощи.
Если малыш вел малоподвижный образ жизни, всей семье рекомендуется вставать из-за компьютеров и чаще совершать спокойные пешие прогулки, малышу с плоско-вальгусной стопой не стоит играть в футбол и хоккей, кататься на коньках, зато на пользу пойдут плавание и велосипедный спорт.
Нагрузки на ножки следует увеличивать постепенно по мере положительной динамики в процессе лечения. Регулярно придется посещать ортопеда, чтобы следить за ситуацией с профессиональной точки зрения.


Хирургически проблему решают только в том случае, если консервативное лечение не принесло результата, если вместо улучшения у ребенка наметилось ухудшение, а также при 3-4 степени патологии вне консервативного лечения.
Есть несколько методов, с помощью которых хирурги смогут воздействовать на стопу. Это и укрепление сухожилий, и пластика плюсневых косточек. Наиболее эффективным считается артроэрез подтаранного сустава.
Между таранной и пяточной костями вживляется небольшой цилиндр-имплант, который расклинивает кости и приводит стопу в правильное положение. Во время имплантации хирурги могут удлинить ахиллово сухожилие, если оно коротковато, а также укоротить сухожилие большеберцовой мышцы.
Около трех недель после операции ребенок находится в гипсе, после чего начинает носить специальную ортопедическую обувь, которую делают ему уже по новым меркам с учетом достигнутых хирургами результатов. Через год-полтора имплант извлекают. Правильное положение стоп после этого сохраняется.
Раньше 8 лет операцию детям стараются не делать, нет особого смысла, ведь ножка дошкольника интенсивно растет.
Важно успеть прооперировать ребенка, который в этом нуждается, до 16-17 лет, поскольку после этого возраста пластичность костей уменьшается, и вероятность полностью исправить патологию даже руками очень хорошего хирурга, стремительно уменьшается.
После операции в течение длительного времени ребенку придется проходить лечение, которое по сути будет напоминать консервативную терапию, описанную выше. Массаж, гимнастика, ЛФК, физиотерапия и активный образ жизни помогут в буквальном смысле слова встать на ноги. Причем, встать правильно — ровно и комфортно.

О том, какой делать массаж и гимнастику при плоско-вальгусной стопе у ребенка, смотрите в следующем видео.
7 причин плосковальгусных стоп у малышей

Стопа ребенка формируется постепенно. Походка малышей в первые годы жизни неуклюжа, что связано большой нагрузкой на опорно-двигательный аппарат. Со временем навыки хождения совершенствуются и формируется правильное положение тела при ходьбе. Однако, бывает, что медики констатируют плосковальгусные стопы у детей, достигших возраста 4–5 лет. Ребенок опирается на внутреннюю сторону ступни, что приводит к целому ряду негативных последствий.
Симптомы заболевания
При внимательном рассмотрении можно визуально разглядеть неправильное положение стоп у малыша.
О наличии проблемы говорят следующие симптомы:- Ступня подворачивается при ходьбе внутрь.
- Появляется сутулость.
- Деформирование стопы, выражающееся в виде уплощения.
- Малыш жалуется на боль в ногах, особенно к вечеру.
Игнорирование родителями признаков плоско вальгусной деформации стоп у ребенка может привести к серьезным последствиям.
С возрастом к этому заболеванию присоединяется:- Плоскостопие.
- Сколиоз.
- Артриты, артрозы.
- Косолапость.
- Неуклюжесть походки.
- Патологии шейного отдела позвоночника, что приводит к мигреням.
Проявление перечисленных симптомов в возрасте старше 4 лет должны насторожить родителей.
Причины плосковальгусной деформации
Существует врожденная и приобретенная форма заболевания. Наличие симптомов у детей до 3 лет говорит о внутриутробных изменениях. Причины того, почему наблюдается плоско вальгусная стопа у четырехлетнего ребенка, выясняет врач на основании проведенного обследования.
К факторам, влияющим на развитие патологии, относятся:- Травмы, механические повреждения стопы.
- Неудобная, подобранная не по размеру обувь.
- Перенесенные инфекционные заболевания.
- Слаборазвитые мышечные и суставные ткани, не позволяющие удерживать стопу в правильном положении.
- Рахит, после которого кости становятся более слабыми, что влияет на деформацию ступни.
- Нарушения эндокринной системы.
- Отсутствие сбалансированного питания, связанный с этим недостаток витаминов и микроэлементов.
Для выяснения причины плоско вальгусной деформации стопы у детейпроводятся необходимые исследования, после чего незамедлительно приступают к лечебной терапии.
Диагностика
После визуального осмотра стопы врач может назначить рентгенографию, подометрию, компьютерную плантографию, УЗИ. С помощью этих методов удается установить степень патологического процесса.
Всего различают 3 стадии:- Отклонение стопы составляет не более 15 градусов. Для большинства малышей это частое явление, которое легко корректируется простыми способами.
- Отклонение достигает 20 градусов. Ситуацию исправить несложно, но придется приложить для этого большие усилия.
- Отклонение более 30 градусов. Ребенок нуждается в продолжительном лечении, включающем комплекс мероприятий.
При патологии, когда градус отклонения превышает отметку 30, возможно потребуется проведение сложного и длительного терапевтического курса. При отсутствии положительных результатов может быть назначено хирургическое вмешательство.
Консервативные методы лечения
Чтобы вылечить вальгусную стопу, применяется целый комплекс процедур. Основной целью является устранение дефекта и закрепление результата. Форму ножки корректируют с помощью повязки, которая накладывается с учетом степени деформации. После прохождения первого этапа, когда исправление стопы завершено, назначаются физиотерапевтические процедуры, массаж, лечебная гимнастика.
Медикаментозные препараты в лечебную схему включают только с целью устранения болезненных ощущений.
Важным моментом является поддержание полученного эффекта, чтобы не допустить возвращения стопы в обратное положение. Для этого используют особую ортопедическую обувь со специальными стельками.
Кинезотерапия
Лечебно-физкультурный комплекс(ЛФК) – одно из важнейших условий лечения такой патологии, как вальгусное плоскостопие у детей. Выполнение несложных упражненийспособствует укреплению мышц, в результате чего правильно формируется свод стопы. Лечебный комплекс для каждого ребенка ортопед подбирает индивидуально. Выполнять его можно домавместе с мамой.
Одно из самых легких упражнений, которое, к тому же, очень нравится детям – ходьба по коврику с рифленой поверхностью, который расстилают на дне ванны. При выполнении его по нескольку раз в течение дня происходит укрепление стопы, при этом исключается нагрузка на суставы.
Гимнастика при вальгусной деформации включает и другие упражнения:- Выполнять скользящие движения правой ногой по поверхности голени левой, затем наоборот.
- Вытягивание носочка на себя с одновременным поворотом его внутрь.
- Находясь в положении сидя приподнимать от пола пятки. Сначала обе одновременно, затем поочередно.
- Разложить на полу карандаши, небольшие шарики. Попросить малыша переложить их на другое место, захватывая пальчиками ног.
Все упражнения проводятся в форме игры. Ребенок в процессе гимнастики должен испытывать положительные эмоции. Принуждать его насильно к выполнению упражнений ни в коем случае нельзя.
Массаж
После занятий лечебной физкультурой необходимо расслабить ноги. Поэтому при плосковальгусных стопах у детей лечение обязательно включает массаж. С помощью этой процедуры можно помочь ребенку избавиться от плоскостопия, устранить имеющиеся незначительные искривления ножек. Массаж способствует лучшему развитию и росту конечностей. Происходит это за счет того, что улучшается кровообращение, мышцы приобретают прочность и эластичность, убирается напряжение в них.
Внимание при проведении процедуры уделяют не только проблемной зоне. Массажировать нужно спинку, поясничный отдел, область ягодиц, ножки.
Ребенка укладывают в горизонтальное положение на живот таким образом, чтобы ступни свисали. Под голени укладывают небольшой валик. Массаж спинки начинают с легких поглаживаний, проводя ладонями сначала вдоль позвоночника, затем расширяя траекторию движений до подмышечных впадин. После этого следуют растирания. Согнув ладонь, косточками пальцев делаются встречные движения руками, напоминающие пиление. Заканчивается массаж спинки поглаживанием.
сначала вдоль позвоночника, затем расширяя траекторию движений до подмышечных впадин. После этого следуют растирания. Согнув ладонь, косточками пальцев делаются встречные движения руками, напоминающие пиление. Заканчивается массаж спинки поглаживанием.
Пояснично-крестцовый отдел массажируют таким же способом, чередуя поглаживания и растирания. Движения производят от позвоночника к бокам и по направлению вниз.
На области ягодиц поглаживания выполняют крест-накрест и по кругу. Легким похлопыванием разминаются мышцы.
Ножки массажируют в определенной последовательности. Сначала выполняются поглаживания по всей поверхности, после этого только бедра – вверх от подколенной ямки. Мышцы разминаются подушечками пальцев с легким нажимом. Похлопывать по ножкам ладонью, чередуя сомкнутые и разомкнутые пальцы. Затем массируют стопу, пальцами нажимая на нее и рисуя на поверхности восьмерку.
Лучше, если массаж будет выполняться специалистом. Каждый конкретный случай может потребовать применения особой техники. Иногда имеются противопоказания к этой процедуре.
Важным аспектом в лечении плосковальгусных стоп является хождение босиком по рельефной поверхности – мелкой гальке, песку.
Физиотерапия
Кроме массажа, врач может назначить некоторые физиотерапевтические процедуры. Выбор их зависит от возраста ребенка, степени деформации стопы.
Обычно в таких случаях рекомендуются:- Грязевые аппликации.
- Парафинотерапия.
- Электрофорез.
- Магнитотерапия.
- Иглоукалывание.
- Лечебное плавание
Эффективной процедурой являются ножные ванночки. Их можно делать дома, сочетая с комплексом физических упражнений и массажем.
Ортопедическая обувь
При неправильной постановке стопы особое значение следует уделять обуви. Подбором ее должен заниматься специалист. Ортопедическая обувь отличается жесткими фиксаторами стопы, пятки, наличием супинаторов. Каблук широкий, небольшой. Индивидуально подбираются стельки. Даже для здоровых малышей такую обувь рекомендуется носить с целью профилактики деформации стопы. Продолжительность использования ее ограничена. При постоянном ношении мышцы могут атрофироваться. Как правильно носить такую обувь, подскажет специалист.
Видео
Видео — Массаж при плоско-вальгусной деформации стоп у детей
Оперативное вмешательство
При тяжелой форме плоско вальгусной стопы у ребенкаконсервативные методы порой оказываются неэффективны. В таких случаях приходится прибегать к хирургическому вмешательству. Существует несколько разновидностей операций. В каждом случае решение о применении того или иного метода принимает лечащий врач.
Операция, проводимая по методу Грайса, предусматривает установление специальной вставки, предназначенной для фиксации стопы в нужном положении. В ходе операции Доббса накладывается на стопу гипсовая повязка, дополняемая впоследствии спицей Киршнера. Процедура относится скорее к мануальной терапии, поскольку не требует выполнения надрезов и наркоза.
Профилактика
Родителям необходимо внимательно следить, как ходит ребенок, какое положение при этом занимает стопа вовремя реагировать на появление симптомов, вызывающих подозрение на плосковальгусную деформацию или любую другую патологию. Посещение ортопеда в первый год жизни малыша требуется не менее двух раз.
Не допустить возникновения патологии можно, если придерживаться определенных правил:- Не экономить на детской обуви. Она должна быть удобной, подобранной по размеру. Не стоит приобретать обувь на тонкой, мягкой подошве.
- С раннего детства приучать ребенка к гимнастике. Это поможет укрепить кости, мышцы, повысить иммунитет. Для занятий достаточно 15 минут в день.
- Курс массажа желательно проходить не менее двух раз в году.
- Приобрести ортопедический коврик, оказывающий положительное воздействие на ступни.
- Предоставить ребенку возможность ходить босиком по речному песку, мелкой гальке. При случае обязательно вывозить малыша на море, где он получит огромный заряд здоровья.
Если уже поставлен диагноз вальгусное плоскостопие, потребуется регулярное посещение ортопеда, не менее 3 курсов массажа в год, лечебная гимнастика, ношение ортопедической обуви. Только благодаря такому комплексному подходу к лечению есть высокая вероятность избавиться от этой патологии.
Похожие статьи
Плоско-вальгусная стопа у ребёнка
Плоско-вальгусная деформация стопы у детей считается чрезвычайно встречающимся видом патологии нижних конечностей. Протекает в раннем возрасте. Если выявлены нарушения в развитии ног, частое заболевание – вальгусная деформация. Причиной возникновения заболевания становится слабость связочного аппарата стопы, нарушается иннервация мышц ног. Если стопы ребёнка с ослабленными мышцами и связками, проявление болезни наступает после двух месяцев начала ходьбы. В редких случаях вальгусная деформация стоп бывает врождённой. Диагноз ставится в роддоме либо по прошествии первого месяца жизни малыша. Чтобы вовремя обнаружить патологию, в поликлиниках обязателен осмотр у ортопеда.
При плоско-вальгусной патологии внутренний край стоп провисший, пальцы отведены наружу, а пятка отклоняется к внешней стороне стопы. Лечение, вовремя применённое, исключает риск осложнения деформации. Если лечение отсутствует, состояние нижних конечностей будет ухудшаться, приводя к Х – образной деформации стоп, голеностопных и коленных суставов. При дефекте таз будет находиться в противоестественном положении, осанка нарушена. У ребёнка появятся болевые ощущения и ранний остеохондроз.
Вальгусная деформация стопыПричины возникновения вальгусной деформации:
- Нарушение минерального обмена и костеобразования;
- Опущение сводов стопы;
- Сбой в генетике и эндокринной системе;
- Остеопороз;
- Неправильное ношение и подбор обуви.
Лечение
Если лечение вальгусной деформации стоп проводить вовремя, получится полностью устранить болезнь. Для лечения заболевания используется комплексная терапия, включающая: лечение массажем, специальные гимнастические упражнения, физиотерапию (электрофорез с применением кальция), иглоукалывание, подбор ортопедической обуви, плавание, ножные ванны и магнитную терапию.
Лечение повреждённых стоп займёт немало времени. Курс массажа составляет 15 дней, после делают перерыв на две недели. Поможет при борьбе с плоско-вальгусной патологией ношение специальной ортопедической обуви, потребуется заказывать индивидуально. Выполнение различных гимнастических упражнений лучше проводить на специальных массажных ковриках.
Улучшение состояния стоп ребёнка наступает примерно через полгода. Если после продолжительного лечения положительного результата не заметно, ортопед выписывает ношение ортопедических шин и укладок, корригирующих стопу. Оперативное вмешательство положено в крайнем случае, когда прочие методы лечения не приносят положительного результата.
Лечение плоско-вальгусной деформацииГимнастика при вальгусной стопе
Гимнастические упражнения при плоско-вальгусной деформации стопы выполняются ежедневно, по несколько упражнений с повтором 2-3 раза. Примеры выполнения упражнения:
- Ребёнок ходит по импровизированной дороге или узкой полосе (легко сделать самостоятельно, простой способ – нарисовать). Заступать за границы дорожки ребёнку нельзя.
- Хождение на внешней стороне стоп.
- С помощью пальцев ног полезно сминать ткань.
- Различные предметы захватываются пальцами ног. Действие увеличивает функциональность пальцев. Упражнения выполняются сидя либо стоя, как ребёнку удобней. Допустимо задерживать предмет ненадолго.
- Приседания. Нужно выполнять, чтобы стопа не отрывалась от пола. Можно придерживать ребёнка.
- Исходное положение – сидя «по-турецки». Требуется встать из принятого положения. Разрешено помогать, держа ребёнка за руки. Когда встаёт, следите, чтобы стопы находились крест-накрест.
- Предложите ребёнку вставать на носочки, вытягивая руки вверх. Потом ребёнок обратно присаживается на полную стопу.
Упражнения помогают вылечить патологию. Начинайте делать комплекс вовремя, не допуская ухудшение заболевания.
Массаж при лечении
На начальной стадии протекания болезни лечить плоско-вальгусную стопу у детей допустимо при помощи массирования. Массаж делается способами: потряхивание, разминание, растирание, поглаживание и прочие. Перед проведением потребуется правильно подготовиться. Процедуру проводит специальный врач – мануальный терапевт (особенно важно для детей до двух лет).
Требуется, чтобы метод лечения для детей оказался комфортным. Чтобы подготовить ребёнка к массажу, можно воспользоваться советами:
- Не стоит делать массаж, когда малыш устал, капризничает либо хочет спать. Лучше установить время, когда кроха наиболее активный. Самое лучшее время проведения массажа – после сна;
- Перед проведением массажа нужно подготовить комнату: зимой показано проветрить, обеспечив свежий воздух; летом окна разрешено открыть;
- Чтобы не вызвать раздражения кожи малыша и улучшить процедуру проведения массажа, родителям желательно нанести детский крем, масло на кожу ног ребёнка;
- Родителям придётся морально привыкнуть, что первое время ребёнок будет плакать. Для детей не привычно, возможно, не понравится, когда тело будут разминать, массировать. Лучше если во время манипуляций с ребёнком останется отец, у мужчин нервная система, в большинстве случаев, крепче. В любом случае, во время массажа с ребёнком должен находиться родитель.
При плоско-вальгусной стопе большое внимание уделяется массажу поясницы. Там находятся нервные окончания, посылающие импульсы на мышцы нижних конечностей.
Манипуляции, выполняемые мануальным терапевтом при плоско-вальгусной патологии:
- Малыша кладут на живот, ноги при выполнении упражнения свисают с края поверхности, где проводится массаж. Небольшая подушка подкладывается под голени.
- Проводится полный массаж спины. Вдоль позвоночника проводятся поглаживания. Потом аналогичные движения выполняются по бокам спины к подмышечным впадинам. В завершении аккуратно делают растирание спины ребёнка пальцами.
- Манипуляции пояснично-крестцовой части: поглаживают в направлении позвоночника в разные стороны и вниз.
- При массаже ягодиц проделываются различные манипуляции, заканчивают обязательно поглаживанием.
- Разминают заднюю сторону бёдер и голеней, начиная с поглаживания.
- Проводят массаж ступней. Первоначально делают манипуляции легонечко, потом начинают энергично растирать ноги. В завершение делают разминание ступней.
Продолжительность массажа — не менее 12 сеансов (при лёгкой степени заболевания) либо 20 сеансов (при наличии тяжёлого состояния болезни). Массаж при вальгусной стопе проводится 10 — 20 минут. В год минимальное количество курсов 3 -4.
Если поставленный диагноз врождённый, лечение массажем начинают с 1,5-2 месяцев. Манипуляции проводят через 45 минут после принятия пищи ребёнком (избегая вызвать рвоту манипуляциями, непосредственно после приёма пищи ребёнку массаж будет даваться тяжелее). Курс проводится по времени, назначенному ортопедом. Если родители не умеют делать массаж, отсутствует специальное образование, навыки, лучше доверить здоровье ребёнка доктору.
Выбор обуви при деформации стоп
Если ребёнку поставили диагноз «плоско-вальгусные стопы», родителям необходимо задуматься над выбором обуви, которую носит ребёнок. Следите, чтобы у детей на ногах располагалась поддержка снизу и с боков. Нужна обувь с жёстким задником и боковинами, супинатор выбирайте высокий и плотный. Чтобы не мучиться с выбором обуви, допустимо приобрести специальную ортопедическую обувь. Встречается двух разновидностей: чтобы лечить заболевание и для профилактики.
Если у детей заболевание уже диагностировано, потребуется выбирать лечебную ортопедическую обувь. Чтобы она лучше подходила ребёнку, а помощь оказалась максимальной, нужно подать заказ по установке обуви по собственным параметрам (где будет учитываться каждый нюанс вальгусной стопы конкретного малыша). Ношение ортопедической обуви при заболевании обеспечивает нормальную функциональность мышц (находящихся в покое), нагрузка на мышцы стопы при движении распределяется равномерно.
Польза от ношения ортопедической обуви:
- Снижается нагрузка на опорно-двигательный аппарат;
- Устраняет дальнейшее повреждение стоп;
- Становление нормальной осанки и походки у ребёнка;
- Развитие мышц и связок идёт правильно.
Хирургическое вмешательство
Со временем лечение плоско-вальгусной стопы становится тяжелее. Чем старше возраст детей, тем хуже болезнь поддаётся лечению массажем либо гимнастическими упражнениями. Если выбранные методы не приносят результата, родителям предлагают хирургический метод вмешательства.
Современные операции менее травматичные, чем прежде. Обходятся без металлических вставок, манипуляций по установке гипса. Во время вмешательства хирург нормализует угол в костях, делает правильное распределение на связки. После подобного вмешательства дети спустя сутки способны передвигаться самостоятельно.
Профилактика патологии
Профилактику вальгусных стоп детей начинают до рождения. Правильное проведение беременности помогает уберечь будущих детей от врождённых и приобретённых после рождения заболеваний. Беременная женщина должна правильно питаться и выполнять предписания врача. После рождения ребёнка нужно к минимуму уменьшить нагрузку на ноги до 7-8 месяцев, чтобы не оказывалось большой нагрузки на слабые мышцы и связки ног. Для правильной оценки состояния здоровья детей нужно своевременно ходить на приём к педиатру и ортопеду.
Правила профилактики при вальгусной стопе:
- Нагрузка на ноги должна выполняться посильной. Когда мышцы окрепнут, ребёнок начнёт учиться вставать и ходить. Не нужно перегружать несформированный связочный аппарат. Установка умеренных нагрузок начинается, когда ребёнку исполнится 8 месяцев.
- Приём витаминов и правильное питание – предупредит развитие заболеваний опорно-двигательной системы.
- К выбору обуви детям подходят тщательно. Неправильно выбранная обувь приведёт к вальгусной деформации стопы.
- Занятия физическими упражнениями хорошо снижают риск заболеваний нижних конечностей.
Подобные простые действия в дальнейшем помогут избежать появления и развития плоско-вальгусной деформации стоп.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе