Диагностика заболеваний кишечника
Болезни кишечника: диагностика, принципы лечения и меры профилактики
Болезни кишечника составляют львиную долю всех заболеваний желудочно-кишечного тракта. Причины, механизмы развития и симптоматика этих болезней уже были описаны нами ранее. В данной же статье мы поговорим о методах диагностики, принципах лечения и мерах, предотвращающих возникновение заболеваний кишечника.
Диагностика и дифференциальная диагностика
 Прежде всего, врач выслушает жалобы пациента — уточнит локализацию и характер болей в животе, частоту стула. Далее он проведет пальпацию живота, после чего назначит пациенту дополнительные методы диагностики.
Прежде всего, врач выслушает жалобы пациента — уточнит локализацию и характер болей в животе, частоту стула. Далее он проведет пальпацию живота, после чего назначит пациенту дополнительные методы диагностики.В диагностике заболеваний кишечника большая роль отводится объективному исследованию пациента врачом. После того как врач выслушает жалобы больного, данные анамнеза его заболевания и жизни, больному будет предложено раздеться до пояса и произведен осмотр живота: он может быть втянут (при голодании, спазме кишечника), увеличен в размерах (при вздутии кишечника, опухолях, асците), может обнаружиться выпячивание в одной из областей живота, что является признаком грыжи или опухоли в брюшной полости. Основным методом, позволяющим диагностировать болезни кишечника, является пальпация. Для проведения данного исследования больному будет предложено лечь на кушетку на спину и немного согнуть ноги в коленях – именно в этом положении обследование будет максимально информативно. Пальпируя, врач обращает внимание на:
- болезненность в том или ином отделе живота (пациент в данный момент должен быть максимально внимателен и предельно честен, поскольку от его реакции на пальпацию («больно или нет?») зависит будущий диагноз);
- напряжение мышц (указывает на патологический процесс в подлежащем органе или о наличии опухоли);
- расположение и характеристики (размеры, плотность, эластичность, болезненность) органов брюшной полости.
Пальпация в проекции воспаленного отдела кишечника в разной степени болезненна, кишка пальпируется как уплотненный, часто – урчащий валик. Некоторые заболевания кишечника можно диагностировать путем оценивания симптомов натяжения брюшины – например, положительный симптом Щеткина–Блюмберга (резкая боль в животе при мгновенном снятии пальпирующей руки с брюшной стенки после надавливания) говорит о воспалительном процессе в подлежащем органе с вовлечением прилегающей к нему брюшины. В частности, положительный симптом Щеткина–Блюмберга при пальпации в правой подвздошной области – диагностический критерий острого аппендицита. При перкуссии (постукивании) передней брюшной стенки врач оценит характер звука, который также может быть признаком проблем в кишечнике (например, метеоризма). Многое о состоянии кишечника может сказать анализ кала, причем имеют значение все его характеристики – консистенция, цвет, запах, наличие в нем всевозможных примесей:
- кашицеобразный, неоформленный стул, особенно жидкий, как вода, означает понос;
- слишком плотный, твердый кал, иногда в виде отдельных шариков – запор;
- темный, особенно черный цвет испражнений свидетельствует о кровотечении из верхних отделов пищеварительного тракта (например, при язвенной болезни двенадцатиперстной кишки);
- неизмененная кровь в каловых массах – признак кровотечения из сосудов толстой кишки (например, при НЯК – неспецифическом язвенном колите);
- каловые массы беловато-серого, глинистого цвета являются признаком механической желтухи, возникающей по причине обтурации (закупоривания) желчных путей чем-либо, например опухолью головки поджелудочной железы или выпячиванием стенки (дивертикулом) двенадцатиперстной кишки;
- резкий тухлый запах испражнений – признак активных процессов гниения в кишечнике;
- пенистые испражнения с кислым запахом свидетельствуют о бродильных процессах в этом органе;
- белесый кал с жирным блеском является признаком жировой диспепсии, возникающей в результате быстрого прохождения пищи по тонкой кишке (например, в результате резекции (удаления) части ее);
- непереваренные остатки пищи могут быть признаком ферментной недостаточности и нарушения функции всасывания в кишечнике.
После оценивания макроскопических характеристик кала с целью более детального анализа его исследуют под микроскопом. Чтобы исследование кала было максимально информативным, пациенту необходимо знать технику правильного сбора этого материала:
- кал для анализа должен быть свежий;
- перед сбором анализа необходимо помочиться, после чего оправиться в чистую посуду, при этом следить, чтобы в материал для исследования не попала менструальная кровь;
- чистым шпателем кал перекладывают в специальную баночку для анализа;
- для бактериологического исследования кал отправляется в стерильной посуде в теплом виде.
Большое значение в диагностике отдельных болезней кишечника имеет рентгенологическое его исследование, во время которого определяется двигательная функция органа, расширения или же сужения его просвета вплоть до непроходимости, наличие опухолей и даже отдельных видов гельминтов (чаще – аскарид). Важным медом диагностики заболеваний толстой кишки является метод ее эндоскопического исследования – колоноскопия, нижних отделов кишечника (сигмовидной и прямой кишок) – ректороманоскопия.
Принципы лечения заболеваний кишечника
Главным компонентом немедикаментозного лечения болезней кишечника является правильное питание – лечебная диета. На явления воспаления питание чаще всего не оказывает никакого действия, однако уменьшить те или иные малоприятные для больного симптомы, соблюдая диету, несложно. При воспалительных болезнях кишечника из рациона питания следует исключить молочные продукты и сократить количество употребляемой клетчатки. Стоит отметить, что в случае болезни Крона ускорить заживление язв слизистой оболочки поможет полное голодание в течение нескольких дней – голодная пауза. Предотвращение стрессовых ситуаций и как можно более спокойная реакция на раздражители – второй важный момент в лечении болезней кишечника, поскольку доказана прямая связь между психоэмоциональным стрессом и степенью активности воспаления в слизистой оболочке кишки. Главной целью медикаментозного лечения воспалительных болезней кишечника является противовоспалительная терапия, включающая в себя следующие группы препаратов:
- аминосалицилаты (Сульфасалазин, Месалазин, Пентасалазин – назначаются и при обострениях, и для поддержания ремиссии воспалительных болезней кишечника, могут быть назначены как внутрь, так и ректально, суточная их доза определяется тяжестью течения заболевания);
- стероидные гормоны (Преднизолон, Метилпреднизолон, Будесонид – назначаются при острых, тяжелых и среднетяжелых формах заболеваний кишечника с наличием внекишечных осложнений, при ІІІ степени активности воспалительного процесса в слизистой кишки, в случае отсутствия эффекта от других, применяемых ранее, методов лечения; дозировка препарата зависит от массы тела больного и степени тяжести его заболевания; в ответ на препараты данной группы организм может среагировать формированием так называемой гормональной зависимости – ситуации, когда на фоне лечения гормонами сначала наблюдается положительный эффект, а при снижении дозировки или отмене препарата воспалительный процесс развивается с новой силой);
- иммуносупрессоры (Азатиоприн, Метотрексат, Циклоспорин – очень серьезные препараты, назначаются только в случае отсутствия эффекта от предыдущей терапии и при гормональной зависимости; принимаются долгосрочно, эффективности от них следует ожидать лишь к исходу 3-го месяца лечения);
- поскольку в развитии болезней кишечника нередко играют роль и микроорганизмы, то немаловажным моментов в лечении является антибактериальная терапия (Метронидазол, Ципрофлоксацин).
Для облегчения состояния больного и коррекции тех или иных нарушений, связанных с заболеванием кишечника, назначается симптоматическая терапия:
- с целью коррекции обменных нарушений вводят препараты белка: сывороточный Альбумин, плазму, протеин, растворы аминокислот;
- чтобы улучшить процессы микроциркуляции, назначают инфузии Реополиглюкина и Гемодеза в стандартных дозировках;
- для коррекции иммунологических нарушений могут быть использованы иммуномодуляторы (Тималин, Левамизол, Рибомунил);
- как результат диареи, а также вследствие приема антибактериальных препаратов может возникнуть дисбактериоз – в этом случае назначаются пробиотики (Лактофильтрум, Бифи-форм);
- при выраженных болях в животе – спазмолитики (Дротаверин, Платифиллин, Папаверин);
- в случае стрессовой составляющей как причинного фактора развития болезней кишечника назначаются седативные препараты и психотропные средства;
- при запорах – препараты лактулозы, а также средства, стимулирующие моторику кишечника (например, Мосид);
- при выраженных явлениях диареи – массивная инфузионная терапия (физраствор, раствор глюкозы, Реополиглюкин, Дисоль, Трисоль) и противодиарейные препараты (Лоперамид);
- при явлениях гиповитаминоза и анемии, нередко сопровождающих хронические болезни кишечника, – препараты железа (Тардиферон, Актиферрин) внутрь сроком на 3 месяца с контролем анализа крови через месяц, витаминотерапия;
- при хронических воспалительных процессах в фазе ремиссии показано физиолечение – лечебные грязи, глина, парафинотерапия, лечебная физкультура;
- в случае тяжелых воспалительных процессов, сопровождающихся образованием язв слизистой и осложнениями (кровотечением, явлениями перфорации кишки), не поддающихся лечению, а также при кишечной непроходимости и опухолевых процессах кишечника проводится оперативное лечение – резекция (удаление) отрезка кишки;
- при онкологических заболеваниях кишечника – химио- и лучевая терапия.
Профилактика
 Чтобы предупредить развитие болезней кишечника, следует уделить особое внимание правильному питанию.
Чтобы предупредить развитие болезней кишечника, следует уделить особое внимание правильному питанию.Меры, предупреждающие развитие болезней кишечника, очень просты и на самом деле известны многим. Это:
- здоровое питание (рациональное, сбалансированное, с соблюдением режима и употреблением в пищу только высококачественных продуктов);
- здоровый образ жизни (чередование режима труда и отдыха, регулярные физические нагрузки);
- предотвращение стрессовых ситуаций и спокойная реакция на внешние раздражители;
- предупреждение запоров;
- своевременное лечение заболеваний пищеварительной системы.
К какому врачу обратиться
При подозрении на болезни кишечника следует обратиться к гастроэнтерологу. В диагностике заболеваний этого органа большую роль играет эндоскопическая диагностика — колоноскопия, ректороманоскопия, важна квалификация врача, проводящего исследование. В лечении важна диета, поэтому полезно будет проконсультироваться у диетолога. В некоторых случаях требуется осмотр хирурга, онколога.
Рейтинг: (голосов - 1, среднее: 5,00 из 5) Загрузка...Заболевания кишечника: симптомы патологий, диагностика и лечение
Существует множество заболеваний кишечника. Все они сопровождаются воспалительными изменениями и нарушениями переваривания. Вариабельность признаков усложняет диагностику. Лечение часто вызывает затруднения из-за нарушения всасывания.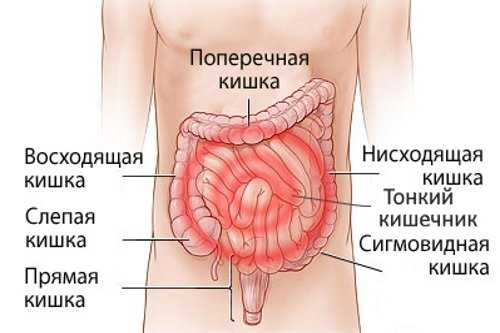
Симптомы патологий кишечника
Общие симптомы
- Истощение организма (кахексия). Снижение веса происходит в результате нарушений всасывания из-за воспалительных патологий слизистой и недостаточностью переваривания. Это приводит к дефициту энергетических соединений, строительного материала клеточных структур.
- Интоксикационный синдром. Проявляется вялостью, слабостью, повышенной утомляемостью при сниженной нагрузке, сонливостью. Возможны обморочные состояния и потеря сознания.
- Снижение иммунитета. Недостаточность энергии также вызывает значительное снижение защитных сил организма от инфекционных агентов бактериальной, вирусной или грибковой природы.
- Анемия. Недостаточное всасывание витаминов (витамин В12) и микроэлементов (железа) приводит к формированию дефицитарных анемий, или наличие хронического кровотечения из слизистой оболочки кишечника проводит к постгеморрагической анемии.
- Гипертермия. Может наблюдаться при воспалительных заболеваниях, распаде опухоли и так далее.
- Головные боли и головокружения. Последствия анемии в виде гипоксии головного мозга.
Тонкий кишечник
Признаки поражения тонкого кишечника следующие:
- Болевой синдром. Локализация болей преимущественно в районе околопупочной области. При поражении двенадцатиперстной кишки может быть в районе эпигастрия, чаще боли носят спазматический характер, усиливаясь при перистальтике. Голод снижает болевой синдром.
- Бурчание в животе. Бурление, ощущения переливания возникают вследствие избыточного пропитывания через слизистую жидкостного компонента плазмы, всасывания воды при этом не происходит. Содержимое желудка чрезмерно разбавляется.
- Рвота. Может быть как следствием интоксикации, так и результатом непроходимости и закупорки просвета тонкого кишечника объемными образованиями.
- Осмотические диареи. Поносы, содержащие большое количество жидкости, так как нарушается работа тонкого кишечника – всасывание жидкости не происходит.
- Мелена. Черный стул может быть при поражении язвенной болезнью двенадцатиперстной кишки или дивертикулите. Меленой называют гемолизированную желудочным соком кровь.
- Характер стула. Помимо обильного количества жидкости стул часто пенится, имеет непереваренные включения, так как при нарушении работы тонкого кишечника наблюдается ферментативная недостаточность, обнаруживаются растительные волокна.
- Процесс дефекации. Внезапные, сильные и частые позывы к дефекации: человек может ходить в туалет от 3-5 раз в сутки и больше.
Толстый кишечник
Некоторые признаки указывают на патологию в толстом кишечнике:
- Болевой синдром. Локализация болевого синдрома чаще наблюдается в подвздошных областях (правая и левая нижняя часть живота), преимущественно слева, также может наблюдаться по флангам, где расположены восходящий и нисходящий отделы ободочной кишки. Имеет спастический характер по ходу перистальтики.
- Характер стула. Запоры, каловые массы часто с прожилками слизи, крови, возможные зеленые включения – по типу болотной тины.
- Акт дефекации. Затруднен, часто наблюдаются ложные болезненные позывы (тенезмы).
- Метеоризм. Вследствие застойных процессов происходит гниение и брожение в просвете кишечника. Наблюдаются зловонные газы и каловые массы.
В первую очередь у больного с вышеуказанными жалобами диагностические мероприятия направлены на подтверждение или исключение наиболее распространенных заболеваний кишечника.
Имеются ли у вас заболевания кишечника? — Пройти онлайн тест!Наиболее частые патологии кишечника
Заболевания тонкой кишки
К наиболее распространенным и часто встречающимся заболеваниям тонкого кишечника относят:
- Энтерит. Воспалительное заболевание, вызванное преимущественно бактериальными или вирусными агентами, попавшими в просвет кишечника с пищей. Может быть результатом приема некоторых лекарственных средств (например, некоторые антибактериальные препараты, нестероидные противовоспалительные и другие) или вследствие лечения лучевой терапией.
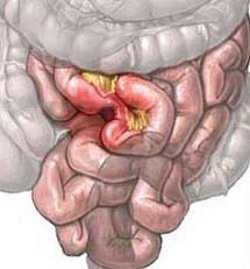
- Целиакия (глютеновая энтеропатия). Нарушение переваривания глютена — белков, содержащихся в злаковых культурах (пшеница, ячмень, рожь). Результатом является атрофия слизистой оболочки и абсорбции (всасывания) питательных веществ. Проявляется в детском возрасте.
- Новообразования тонкого кишечника. Редко в тонком кишечнике формируются злокачественные новообразования. Доброкачественная опухоль характеризуется медленным ростом, злокачественная – разрастается стремительно, происходит быстрое нарастание симптоматики.
- Дивертикулы Меккеля. Во внутриутробном периоде организм матери и ребенка сообщаются между собой пупочным канатиком. После его перерезания может остаться небольшой отросток в области подвздошного кишечника, при этом кислотность в данном отделе соответствует желудочной, так как в слизистой есть обкладочные клетки, продуцирующие соляную кислоту. Это, а также мешковидная форма, может привести к воспалению отростка. Чаще проявляется в детском возрасте.
- Язва двенадцатиперстной кишки. Часто сочетается с язвенной болезнью желудка. Частой причиной болезни является инсеминация Helicobacter Pylori, употребление алкоголя, прием некоторых лекарственных средств.
Заболевания толстого кишечника
К наиболее распространенным патологиям толстого кишечника относят:
- Неспецифический язвенный колит. Этиология заболевания считается неизвестной. Одной из теорий является аутоиммунное происхождение болезни, поражающее слизистую оболочку толстого кишечника. Развивается преимущественно в возрасте 40-50 лет. Может быть предраковым заболеванием.
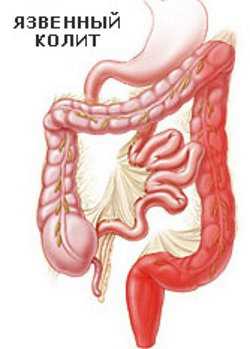
- Рак толстого кишечника (см. здесь). Чаще всего злокачественные новообразования, которые имеют экзофитный рост и приводят к низкой кишечной непроходимости, развивающейся медленно, следовательно, имеющей выраженный интоксикационный синдром.
- Синдром раздраженного кишечника. Не имеет в основе органической видимой патологии, выраженные клинические проявления. Основные симптомы связанная с нарушением перистальтики толстого кишечника.
- Врожденные аномалии строения. Являются наиболее частой причиной запоров. К ним относят: долихоколон, долихосигму, болезнь Гиршпрунга (мегаколон) и так далее. Образование дополнительных петель затрудняет прохождение химуса по толстому кишечнику, а отсутствие нервных ганглиев (при болезни Гиршпрунга) нарушает перистальтику, формирует аневризмы кишечника и вызывает кишечную непроходимость.
- Геморрой. Является наиболее частым заболеванием прямой кишки. При этом расширяются геморроидальные венозные узлы, в кале обнаруживаются прожилки крови, присутствует болезненность при дефекации, сидении.
- Псевдомембранозный колит. Воспалительное инфекционное заболевание. Является следствием дисбактериоза и разрастанием патологической флоры. Чаще происходит на фоне длительного приема лекарственных средств, частых клизм, лучевой терапии.
Заболевание обоих отделов кишечника
Существуют и такие заболевания, которые поражают все отделы кишечной трубки:
- Полипоз. Полипы могут образовываться в любом отделе кишечной трубки. Выросты слизистой часто травмируются пищевым комком, могут полностью закупорить просвет, в особенности в тонком отделе.
- Болезнь Крона. Заболевание может поражать любой отдел кишечной трубки. Характеризуется образованием на слизистой оболочке язвенных дефектов в форме булыжной мостовой. Этиология заболевания неизвестна.
- Инфекционный гастроэнтероколит. Инфекционное воспаление слизистой кишечника, вследствие употребления в пищу продуктов или воды, содержащей инфекционный агент вирусной, бактериальной или грибковой природы.
- Спаечная болезнь. Наличие спаек отмечают после оперативных вмешательств на органах брюшной полости и наличие выпота – перитонита. Может привести к кишечной непроходимости – острой хирургической патологии.
Причины патологий
Наиболее частыми причинами заболеваний кишечника являются:
- Нарушение диеты. Прием в пищу некачественных продуктов питания приводит не только к инфекционным болезням кишечника, но и может стать причиной целиакии, содержание канцерогенов в пище – к развитию онкопатологии. Чаще всего запрещенными продуктами являются чрезмерно жирные, острые продукты, фаст-фуд.
- Вредные привычки. Наркомания, курение и алкоголизм приводит к снижению иммунного ответа и, как следствие, разрастанию патологической флоры в просвете кишечника. Алкоголь и курение может стать причиной язвенной болезни, аномалий строения кишечника у детей (при употреблении во время беременности), развитием аутоиммунной и других патологий.
- Стрессовые состояния. Частые нервные встряски могут стать причиной онкологической патологии, развитием язвенных дефектов слизистой, синдрома раздраженной кишки и так далее.
- Генетическая причина. Чаще всего происходит либо передача заболевания по наследству, либо «поломка» генетического кода плода. Предположительно это является причиной неспецифического язвенного колита, болезни Крона, полипоза кишечника и других заболеваний.
- Прием некоторых лекарств. Приводит к дисбалансу условно-патогенной и полезной флоры в кишечнике, побочное действие некоторых лекарств – нарушение перистальтики. Лекарства могут стать основной причиной формирования изъязвлений кишечной стенки.
- Малоподвижный образ жизни. Считается основной причиной образования геморроидальных узлов.
Диагностика заболеваний кишечника
Проводят основные специальные исследования для оценки функции и строения кишечника:
- Рентгенография кишечника. При наличии симптомов непроходимости проводят рентгенологическое исследование для выявления чаш Клойбера и немого кишечника ниже непроходимости.
- Рентгеноскопия с контрастированием (ирригоскопия). Позволяет оценить проходимость контрастного вещества, окрашивание стенок визуализирует плюс (полипы, онкопатология) или минус (изъязвления и дивертикулы) ткань просвета кишечника.
- Анализ кала на скрытую кровь. Экспресс-тест, оценивающий наличие гемоглобина в каловых массах, не видимого глазом, определяющее скрытое кишечное кровотечение.
- Эндоскопическое исследование с взятием материала на биопсию. Для визуализации слизистой двенадцатиперстной кишки и по возможности верхнего отдела тонкой используют фиброгастродуоденоскопию. Для визуализации слизистой толстого кишечника – колоноскопия.
- Томография (КТ или МРТ). Позволяет выявить объемные образование, наличие метастазов при раковой патологии.
Рекомендации по профилактике заболеваний кишечника
К основным рекомендациям по профилактике можно отнести следующие мероприятия:
Диагностика заболеваний кишечника
Главная » Кишечник » Диагностика заболеваний кишечника
Болезни кишечника составляют львиную долю всех заболеваний желудочно-кишечного тракта. Причины, механизмы развития и симптоматика этих болезней уже были описаны нами ранее. В данной же статье мы поговорим о методах диагностики, принципах лечения и мерах, предотвращающих возникновение заболеваний кишечника.
Диагностика и дифференциальная диагностика
 Прежде всего, врач выслушает жалобы пациента — уточнит локализацию и характер болей в животе, частоту стула. Далее он проведет пальпацию живота, после чего назначит пациенту дополнительные методы диагностики.
Прежде всего, врач выслушает жалобы пациента — уточнит локализацию и характер болей в животе, частоту стула. Далее он проведет пальпацию живота, после чего назначит пациенту дополнительные методы диагностики.В диагностике заболеваний кишечника большая роль отводится объективному исследованию пациента врачом. После того как врач выслушает жалобы больного, данные анамнеза его заболевания и жизни, больному будет предложено раздеться до пояса и произведен осмотр живота: он может быть втянут (при голодании, спазме кишечника), увеличен в размерах (при вздутии кишечника, опухолях, асците), может обнаружиться выпячивание в одной из областей живота, что является признаком грыжи или опухоли в брюшной полости. Основным методом, позволяющим диагностировать болезни кишечника, является пальпация. Для проведения данного исследования больному будет предложено лечь на кушетку на спину и немного согнуть ноги в коленях – именно в этом положении обследование будет максимально информативно. Пальпируя, врач обращает внимание на:
- болезненность в том или ином отделе живота (пациент в данный момент должен быть максимально внимателен и предельно честен, поскольку от его реакции на пальпацию («больно или нет?») зависит будущий диагноз);
- напряжение мышц (указывает на патологический процесс в подлежащем органе или о наличии опухоли);
- расположение и характеристики (размеры, плотность, эластичность, болезненность) органов брюшной полости.
Пальпация в проекции воспаленного отдела кишечника в разной степени болезненна, кишка пальпируется как уплотненный, часто – урчащий валик. Некоторые заболевания кишечника можно диагностировать путем оценивания симптомов натяжения брюшины – например, положительный симптом Щеткина–Блюмберга (резкая боль в животе при мгновенном снятии пальпирующей руки с брюшной стенки после надавливания) говорит о воспалительном процессе в подлежащем органе с вовлечением прилегающей к нему брюшины. В частности, положительный симптом Щеткина–Блюмберга при пальпации в правой подвздошной области – диагностический критерий острого аппендицита. При перкуссии (постукивании) передней брюшной стенки врач оценит характер звука, который также может быть признаком проблем в кишечнике (например, метеоризма). Многое о состоянии кишечника может сказать анализ кала, причем имеют значение все его характеристики – консистенция, цвет, запах, наличие в нем всевозможных примесей:
- кашицеобразный, неоформленный стул, особенно жидкий, как вода, означает понос;
- слишком плотный, твердый кал, иногда в виде отдельных шариков – запор;
- темный, особенно черный цвет испражнений свидетельствует о кровотечении из верхних отделов пищеварительного тракта (например, при язвенной болезни двенадцатиперстной кишки);
- неизмененная кровь в каловых массах – признак кровотечения из сосудов толстой кишки (например, при НЯК – неспецифическом язвенном колите);
- каловые массы беловато-серого, глинистого цвета являются признаком механической желтухи, возникающей по причине обтурации (закупоривания) желчных путей чем-либо, например опухолью головки поджелудочной железы или выпячиванием стенки (дивертикулом) двенадцатиперстной кишки;
- резкий тухлый запах испражнений – признак активных процессов гниения в кишечнике;
- пенистые испражнения с кислым запахом свидетельствуют о бродильных процессах в этом органе;
- белесый кал с жирным блеском является признаком жировой диспепсии, возникающей в результате быстрого прохождения пищи по тонкой кишке (например, в результате резекции (удаления) части ее);
- непереваренные остатки пищи могут быть признаком ферментной недостаточности и нарушения функции всасывания в кишечнике.
После оценивания макроскопических характеристик кала с целью более детального анализа его исследуют под микроскопом. Чтобы исследование кала было максимально информативным, пациенту необходимо знать технику правильного сбора этого материала:
- кал для анализа должен быть свежий;
- перед сбором анализа необходимо помочиться, после чего оправиться в чистую посуду, при этом следить, чтобы в материал для исследования не попала менструальная кровь;
- чистым шпателем кал перекладывают в специальную баночку для анализа;
- для бактериологического исследования кал отправляется в стерильной посуде в теплом виде.
Большое значение в диагностике отдельных болезней кишечника имеет рентгенологическое его исследование, во время которого определяется двигательная функция органа, расширения или же сужения его просвета вплоть до непроходимости, наличие опухолей и даже отдельных видов гельминтов (чаще – аскарид). Важным медом диагностики заболеваний толстой кишки является метод ее эндоскопического исследования – колоноскопия, нижних отделов кишечника (сигмовидной и прямой кишок) – ректороманоскопия.
Принципы лечения заболеваний кишечника
Главным компонентом немедикаментозного лечения болезней кишечника является правильное питание – лечебная диета. На явления воспаления питание чаще всего не оказывает никакого действия, однако уменьшить те или иные малоприятные для больного симптомы, соблюдая диету, несложно. При воспалительных болезнях кишечника из рациона питания следует исключить молочные продукты и сократить количество употребляемой клетчатки. Стоит отметить, что в случае болезни Крона ускорить заживление язв слизистой оболочки поможет полное голодание в течение нескольких дней – голодная пауза. Предотвращение стрессовых ситуаций и как можно более спокойная реакция на раздражители – второй важный момент в лечении болезней кишечника, поскольку доказана прямая связь между психоэмоциональным стрессом и степенью активности воспаления в слизистой оболочке кишки. Главной целью медикаментозного лечения воспалительных болезней кишечника является противовоспалительная терапия, включающая в себя следующие группы препаратов:
- аминосалицилаты (Сульфасалазин, Месалазин, Пентасалазин – назначаются и при обострениях, и для поддержания ремиссии воспалительных болезней кишечника, могут быть назначены как внутрь, так и ректально, суточная их доза определяется тяжестью течения заболевания);
- стероидные гормоны (Преднизолон, Метилпреднизолон, Будесонид – назначаются при острых, тяжелых и среднетяжелых формах заболеваний кишечника с наличием внекишечных осложнений, при ІІІ степени активности воспалительного процесса в слизистой кишки, в случае отсутствия эффекта от других, применяемых ранее, методов лечения; дозировка препарата зависит от массы тела больного и степени тяжести его заболевания; в ответ на препараты данной группы организм может среагировать формированием так называемой гормональной зависимости – ситуации, когда на фоне лечения гормонами сначала наблюдается положительный эффект, а при снижении дозировки или отмене препарата воспалительный процесс развивается с новой силой);
- иммуносупрессоры (Азатиоприн, Метотрексат, Циклоспорин – очень серьезные препараты, назначаются только в случае отсутствия эффекта от предыдущей терапии и при гормональной зависимости; принимаются долгосрочно, эффективности от них следует ожидать лишь к исходу 3-го месяца лечения);
- поскольку в развитии болезней кишечника нередко играют роль и микроорганизмы, то немаловажным моментов в лечении является антибактериальная терапия (Метронидазол, Ципрофлоксацин).
Для облегчения состояния больного и коррекции тех или иных нарушений, связанных с заболеванием кишечника, назначается симптоматическая терапия:
- с целью коррекции обменных нарушений вводят препараты белка: сывороточный Альбумин, плазму, протеин, растворы аминокислот;
- чтобы улучшить процессы микроциркуляции, назначают инфузии Реополиглюкина и Гемодеза в стандартных дозировках;
- для коррекции иммунологических нарушений могут быть использованы иммуномодуляторы (Тималин, Левамизол, Рибомунил);
- как результат диареи, а также вследствие приема антибактериальных препаратов может возникнуть дисбактериоз – в этом случае назначаются пробиотики (Лактофильтрум, Бифи-форм);
- при выраженных болях в животе – спазмолитики (Дротаверин, Платифиллин, Папаверин);
- в случае стрессовой составляющей как причинного фактора развития болезней кишечника назначаются седативные препараты и психотропные средства;
- при запорах – препараты лактулозы, а также средства, стимулирующие моторику кишечника (например, Мосид);
- при выраженных явлениях диареи – массивная инфузионная терапия (физраствор, раствор глюкозы, Реополиглюкин, Дисоль, Трисоль) и противодиарейные препараты (Лоперамид);
- при явлениях гиповитаминоза и анемии, нередко сопровождающих хронические болезни кишечника, – препараты железа (Тардиферон, Актиферрин) внутрь сроком на 3 месяца с контролем анализа крови через месяц, витаминотерапия;
- при хронических воспалительных процессах в фазе ремиссии показано физиолечение – лечебные грязи, глина, парафинотерапия, лечебная физкультура;
- в случае тяжелых воспалительных процессов, сопровождающихся образованием язв слизистой и осложнениями (кровотечением, явлениями перфорации кишки), не поддающихся лечению, а также при кишечной непроходимости и опухолевых процессах кишечника проводится оперативное лечение – резекция (удаление) отрезка кишки;
- при онкологических заболеваниях кишечника – химио- и лучевая терапия.
Профилактика
 Чтобы предупредить развитие болезней кишечника, следует уделить особое внимание правильному питанию.
Чтобы предупредить развитие болезней кишечника, следует уделить особое внимание правильному питанию.Меры, предупреждающие развитие болезней кишечника, очень просты и на самом деле известны многим. Это:
- здоровое питание (рациональное, сбалансированное, с соблюдением режима и употреблением в пищу только высококачественных продуктов);
- здоровый образ жизни (чередование режима труда и отдыха, регулярные физические нагрузки);
- предотвращение стрессовых ситуаций и спокойная реакция на внешние раздражители;
- предупреждение запоров;
- своевременное лечение заболеваний пищеварительной системы.
К какому врачу обратиться
При подозрении на болезни кишечника следует обратиться к гастроэнтерологу. В диагностике заболеваний этого органа большую роль играет эндоскопическая диагностика — колоноскопия, ректороманоскопия, важна квалификация врача, проводящего исследование. В лечении важна диета, поэтому полезно будет проконсультироваться у диетолога. В некоторых случаях требуется осмотр хирурга, онколога.
Болезни кишечника: причины, патогенез, симптомыПосмотрите популярные статьи
Оценка статьи: (среднее: 5,00) Загрузка... Рубрика: Поделись в соцсетяхmyfamilydoctor.ru
Методы диагностики заболеваний кишечника
 Методы диагностики заболеваний кишечника
Методы диагностики заболеваний кишечника
Органы желудочно-кишечного тракта довольно часто подвергаются различным заболеваниям. При этом наметилась стойкая тенденция к увеличению числа патологий кишечника, способных значительно ухудшить качество жизни человека, доставляя ему ощутимый дискомфорт. Поэтому важна своевременная и достоверная диагностика кишечника. Ведь известно, что раннее выявление заболеваний способствует скорому излечению и значительно уменьшает риск развития осложнений.
Современная медицина обладает достаточным количеством средств, с помощью которых становится возможным выявление различных патологий кишечника как толстого, так и тонкого. Они подразделяются на инвазивные и неинвазивные. Наиболее достоверными и информативными считаются колоноскопия, ирригоскопия, ультразвуковое исследование. Новейшим методом обследования всех отделов кишечника является капсульная диагностика. Некоторые признаки заболеваний кишечника можно выявить и с помощью лабораторных методов исследования.
Колоноскопия
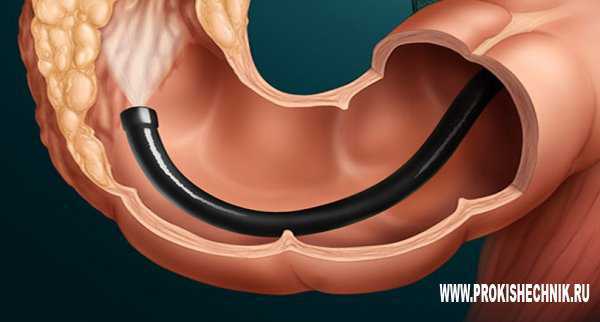 Колоноскопия кишечника как диагностика
Колоноскопия кишечника как диагностика
Колоноскопия широко применяется в проктологической практике. Она представляет собой эндоскопический метод диагностики всего толстого кишечника и начала тонкого. Посредством нее проводится диагностика заболеваний толстого кишечника, и оценивается состояние слизистой органа. Для проведения процедуры используется специальный аппарат - колоноскоп. Колоноскопия позволяет выявить:
- доброкачественные и злокачественные опухоли толстой кишки;
- неспецифический язвенный колит;
- болезнь Крона;
- полипы толстой кишки;
- непроходимость кишечника;
- дивертикулы;
- кровотечения.
Если есть в организме острые инфекционные процессы, то проведение этой процедуры противопоказано, так же как и при перитоните, заболеваниях крови, сердечной и легочной недостаточности. Тяжелые формы ишемического и язвенного колита тоже являются противопоказаниями к проведению колоноскопии.
Для получения достоверных данных необходимо соответствующим образом подготовиться к проведению этой процедуры. Правильная подготовка предполагает соблюдение следующих рекомендаций:
- Соблюдение диеты, предполагающей легкое питание на протяжении 2 дней перед обследованием.
- Полная очистка кишечника от содержимого с помощью специальных лекарственных средств. При регулярном стуле можно обойтись клизмой – перед обследованием и накануне его.
- В день проведения диагностики и накануне принимают в качестве пищи только жидкость, это может быть чай, бульон, вода.
Процедура проводится без применения общей анестезии. Она используется в случае, если пациентом является ребенок до 10 лет. Местное обезболивание показано для лиц с повышенным болевым синдромом. Для обследования пациент должен принять горизонтальное положение. Обследование проводится посредством введения колоноскопа в задний проход.
Ирригоскопия
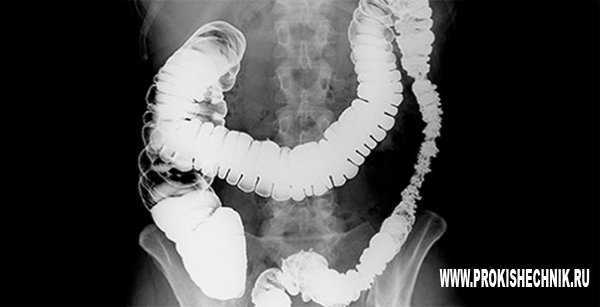 Ирригоскопия кишечника
Ирригоскопия кишечника
Среди методов диагностики патологии кишечника особое место занимает ирригоскопия. Она представляет собой обследование с помощью применения рентгеновского облучения с контрастированием. Этот метод используют преимущественно для обследования толстой кишки. После введения контрастного вещества в кишечник пациента по мере его заполнения им, производятся обзорные и прицельные снимки органа. В качестве контрастного вещества чаще всего используется сернокислый барий, разведенный с водой. Процедура безболезненная, и несмотря на свою лучевую нагрузку, безопасная, поскольку такое воздействие весьма незначительное.
Такое исследование показывает расположение кишки, ее диаметр и форму, а также оценивается эластичность и растяжимость кишечной стенки. Ирригоскопия является предпочтительным методом обследования при отсутствии возможности проведения колоноскопии. Она информативна и при признаках онкологического поражения толстой кишки. Кроме того, она проводится, если присутствуют следующие признаки:
- кровотечение из кишечника;
- выделения из кишечника гнойного или слизистого характера;
- болезненные ощущения в заднем проходе и толстой кишке;
- хроническое расстройство стула.
При патологиях сердечной деятельности, таких как тахикардия и сердечная недостаточность, и при некоторых патологиях кишечника (дивертикулы и язвенный колит, перфорация) такая процедура диагностики противопоказана. Женщины в состоянии беременности тоже не могут воспользоваться этой процедурой.
Ультразвуковое исследование
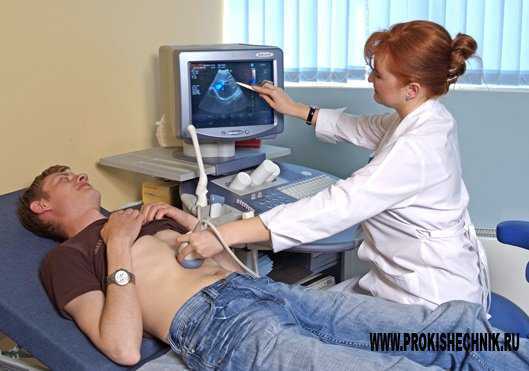
УЗИ является доступным, безболезненным и простым в исполнении методом диагностики кишечника. С помощью ультразвука выявляются патологии толстого и тонкого кишечника. Определенные показатели и параметры, которые необходимо рассмотреть в процессе ультразвуковой диагностики позволяют врачу поставить, опровергнуть или подтвердить тот или иной диагноз. Так, диагностическое значение имеют такие параметры кишечника, как: форма и размер, расположение и строение стенок, размеры отдельных участков органа, наличие аномальных очагов. Посредством такого исследования можно выявить следующие состояния и болезни:
- дивертикулы;
- кисты;
- злокачественные новообразования;
- кишечные кровотечения;
- воспалительные заболевания кишечника;
- инвагинации органа;
- спаечный процесс и непроходимость;
- гематомы на стенках кишки;
- изменения стенок органа.
Перед процедурой УЗИ необходимо провести подготовительные мероприятия, которые состоят в соблюдении диеты и очистке кишечника. За 3 дня до процедуры из рациона исключаются все продукты, провоцирующие повышенное газообразование. Помимо соблюдения диеты, рекомендуется принимать лекарственные препараты – Мезим и Эспумизан.
Капсульное исследование
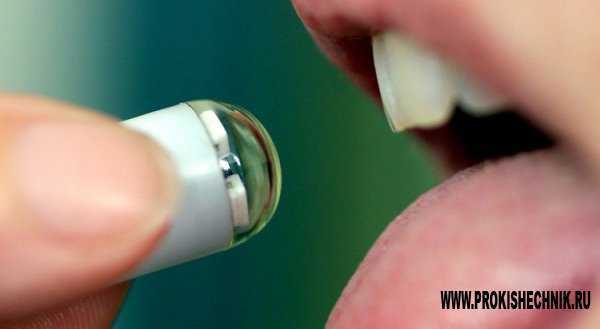 Капсульное исследование
Капсульное исследование
С помощью капсульной диагностики проводится тщательное обследование тонкого кишечника и толстого. Суть процедуры заключается в том, что пациент проглатывает специальную капсулу со встроенной камерой, проходя по всем отделам органа, она записывает весь свой путь. Прежде чем ввести внутрь капсулу, на теле пациента устанавливается записывающее устройство. Специальная компьютерная программа обрабатывает полученные с помощью записи капсулой данные. По времени вся процедура занимает около 8 часов. Это единственный способ, с помощью которого проводится полная диагностика тонкого кишечника.
В результате такого исследования можно обнаружить всевозможные патологии, в том числе опухоли и полипы. Достоинства этого метода неоспоримы, это: безболезненность, достоверность полученных данных, безопасность. Капсула выводится из организма физиологически естественным путем. Если по каким-либо причинам она застревает в каком-нибудь отделе кишечника, в течение 2 суток происходит ее саморастворение.
Подобная диагностика рекомендуется к проведению, когда у пациента наблюдаются признаки скрытого кишечного кровотечения, имеются подозрения на наличие в органе опухоли, или присутствуют жалобы на боли в животе неясной этиологии.
prokishechnik.ru
❶ Как диагностировать болезни кишечника
Кишечник является частью пищеварительного тракта и подразделяется на тонкий и толстый отделы. При заболеваниях кишечника для постановки правильного диагноза врач назначает клиническое и аппаратное исследование. На основании его результатов назначают лечение. 
- - направление на аппаратное обследование.
www.kakprosto.ru
Дифференциальная диагностика заболеваний кишечника
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«Дифференциальная диагностика заболеваний кишечника»
МИНСК, 2008
I. ХРОНИЧЕСКИЙ ЭНТЕРИТ
Хронический энтерит – полиэтиологическое заболевание тонкого кишечника, характеризующееся развитием воспалительно-дистрофическими процессами, дисрегенераторными изменениями, атрофией слизистой оболочки тонкой кишки различной степени, нарушением всех функций тонкого кишечника, в первую очередь всасывательной и пищеваительной.
Программа обследования :
1) Клиническое обследование и анамнестические данные
2) ОАК, ОАМ
3) Копрологический анамнез
4) Бактериологический анамнез
5) БАК: общий белок, белковые фракции, кальций, калий, натрий, глюкоза, билирубин, аминотрансферазы, мочевина, креатинин, ХС, ТАГ
6) Исследование всасывательной способности кишечника (проба с Д-ксилозой, тест с меченными липидами, альбумином, водородный тест) выполняется в специализированных гастроэнтерологических отделениях
7) Исследование в дуоденальном содержимом энтерокиназы, ЩФ, трипсина, альфа-амилазы
8) Рентгеноскопия желудка и кишечника
9) УЗИ органов брюшной полости
10) Биопсия тощей кишки
11) Определение в крови титра АТ к иерсиниям
Энтеральный копрологический синдром
- Диарея до 6-8 раз в сутки
- Испражнения обильные, водянистые
- Количество кала увеличено (полифекалия)
- Кал светло-жёлтого цвета
- В кале непереваренная пища, мышечные волокна, жир
- Кал мазевидный, блестящий
- Нередко зловонный запах кала
- Нет примесей крови, гноя, слизи
Дифференциальная диагностика хронического энтерита и хронического колита
Дифференциальная диагностика хронического энтерита и туберкулёза кишечника
Для туберкулёза характерно:
- Наличие в анамнезе указаний на туберкулёзный процесс
- Преимущественное поражение илеоцекального отдела (илеотифлит)
- Характерные изменения терминального отрезка подвздошной и слепой кишок, болезненность, уплотнение
- Длительное повышение температуры тела, сопровождающееся потливостью, особенно ночью
- Увеличение мезентериальных лимфоузлов, определяемых слева выше пупка и в правой подвздошной области
- Положительные туберкулиновые пробы
- Положительная реакция на скрытую кровь в кале и определение микобактерий туберкулёза в кале
- Обнаружение при рентгенологическом исследовании обызвествлённых мезентериальных лимфоузлов
- Обнаружение в области заднего прохода туберкулёзных язв, не имеющих тенденции к заживлению
- Выявление при рентгенологическом исследовании кишечника изъязвлений слизистой оболочки, рубцовых стенозов, иногда дефектов наполнения слепой кишки, узкого изъязвлённого терминального отдела подвздошной кишки, патологическое укорочение в области восходящей кишки
- Обнаружение при колоноскопии язв овальной или округлой формы, псевдополипов
- Выявление в биоптатах слизистой оболочки кишечника микобактерий и эпителиоидных гранулём с гигантскими клетками Пирогова-Лангханса
- Обнаружение при УЗИ увеличенных мезентериальных лимфоузлов
Дифференциальная диагностика хронического энтерита и амилоидоза кишечника
Для амилоидоза характерно:
- Наличие симптомов основного заболевания, вызывающего развитие амилоидоза (туберкулз, бронхоэктатическая болезнь, ревматоидный артрит)
- Упорные, нередко профузные поносы, не поддающиеся активному лечению диетой, антибиотиками, адсорбционными средствами
- Вовлечение в патологический процесс других органов – печени, селезёнки, почек, сердца, поджелудочной железы
- Повышенное содержание в крови альфа-2 и гамма-глобулинов
- Значительное повышение СОЭ
- Выявление амилоида в биоптатах десны, тощей, двенадцатиперстной и прямой кишки
Дифференциальная диагностика хронического энтерита и хронического панкреатита
II. БОЛЕЗНЬ КРОНА
Болезнь Крона – неспецифический воспалительный гранулематозный процесс, поражающий различные отделы ЖКТ, но преимущественно тонкий и толстый кишечник, характеризуется сегментарностью, рецидивирующим течением с образованием воспалительных инфильтратов, глубоких продольных язв, наружных и внутренних свищей, стриктур, перианальных абсцессов
Дифференциальная диагностика хронического энтерита и болезни Крона
Илеит при болезни Крона:
- системные проявления (узловатая эритема, поражение глаз, крупных суставов, почек)
- афтозные язвы слизистой полости рта и языка
- коликообразные боли в правой половине живота, локальная пальпаторная блезненность
- кашицеобразный, жидкий или водянистый стул
- отсутствие полифекалии и стеатореи
- при рентгенологическом исследовании: стриктуры, свищи, язвы слизистой оболочки, сужение, укорочение, изменение отрезков
- при лапароскопии терминальный отрезок подвздошной кишки гиперемирован, разрыхлён
III. ХРОНИЧЕСКИЙ НЕЯЗВЕННЫЙ КОЛИТ
Хронический неязвенный колит – хроническое заболевание толстой кишки, характеризующееся развитием воспалительно-атрофических изменений слизистой оболочки, а также нарушением функции толстого кишечника
Программа обследования:
1) ОАК, ОАМ
2) Копрологический анализ, включая исследование на простейшие и гельминты
3) Исследование кала на дисбактериоз
4) УЗИ органов брюшной полости
5) Ирригоскопия
6) Ректороманоскопия (при проктосигмоидите)
7) Колоноскопия
8) Биопсия слизистой оболочки толстой кишки и гистологическое исследование биоптатов
9) Пальцевое исследование прямой кишки
Колитический копрологический синдром
- Диарея 10-15 раз в сутки
- В 50% - запоры
- Кал неоформленный, кашицеобразный
- Примесь слизи, крови и гноя в кале
- Эритроциты, лейкоциты, пищевые волокна при микроскопии кала
IV .СИНДРОМ РАЗДРАЖЁННОГО ТОЛСТОГО КИШЕЧНИКА
Синдром раздражённого толстого кишечника – комплекс функциональных (не связанных с органическим поражением) расстройств толстой кишки, продолжающееся свыше 3 месяцев в год.
Встречается у 20-30% взрослого населения
Критерии диагностики
Непрерывное сохранение или рецидивирование следующих симптомов на протяжение, по крайней мере, 3 месяцев:
- боль или дискомфорт в животе, который уменьшается после дефекации или сопровождается изменением частоты стула, или консистенции стула в сочетании, по крайней мере, с двумя из следующих признаков:
- изменение частоты стула (более 3 раз в день или менее 3 раз в неделю)
- изменение формы стула
- нарушение пассажа стула (напряжение, императивные позывы, ощущение неполного опорожнения кишечника)
- выделение слизи
- вздутие живота
Признаки
= отсутствие болей и диареи в ночное время
= отсутствие так называемых «симптомов тревоги» (примесь крови в кале, лихорадка, необъяснимое похудание, анемия, повышение СОЭ)
= длительный анамнез заболевания, изменчивый характер жалоб, несоответствие между обилием и «красочночтью» жалоб и хорошим общим состоянием больного
= связь ухудшения самочувствия с психоэмоциональными факторами и стрессовыми ситуациями
= отсутствие патологических изменений сос стороны лабораторно-инструментальных методов диагностики
Дифференциальная диагностика синдрома раздражённой кишки и хронического колита
Дифференциальная диагностика хронического колита и рака толстой кишки
Для рака правой половины толстой кишки характерно:
- кишечные кровотечения (клинически выраженные или скрытые) и гипохромная анемия
- боли в правой половине живота постоянного характера
- пальпируемая бугристая плотная опухоль в области слепой кишки или восходящего отдела поперечно-ободочной кишки
- отсутствие симптомов кишечной непроходимости
Для рака левой половины толстой кишки характерно:
- схваткообразные боли в животе, чередование поносов и запоров
- ограниченное вздутие левой половины живота, видимая на глаз перистальтика кишечника
- картина кишечной непроходимости
- пальпируемая бугристая опухоль в левой половине толстой кишки
- рак прямой кишки легко определяется при пальцевом исследовании
- выделение крови с калом, слизи, гноя
- боль в области заднего прохода и затруднение дефекации
- постоянно положительная реакция на скрытую кровь в кале
Дифференциальная диагностика хронического колита и туберкулёза кишечника
Для туберкулёза характерно:
- Наличие в анамнезе указаний на туберкулёзный процесс
- Постоянные боли в животе, чаще в правой подвздошной и околопупочной области
- Плотные, болезненные, утолщённые стенки слепой кишки, определяемые при пальпации
- области
- Положительные туберкулиновые пробы
- Положительная реакция на скрытую кровь в кале и определение микобактерий туберкулёза в кале
- Тенезмы и ложные позывы к дефекации
V . ЯЗВЕННЫЙ КОЛИТ
Язвенный колит – заболевание неизвестной этиологии, характеризующееся развитием некротизирующего воспалительного процесса слизистой оболочки толстого кишечника с образованием язв, геморрагий, гноя.
Дифференциальная диагностика болезни Крона и язвенного колита
ЛИТЕРАТУРА
1. Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
2. Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
3. Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
4. Непочелович А.П. Диагностика и лечение внутренних болезней, Мн: БГМУ, 2007г.
mirznanii.com
Методы диагностики заболеваний кишечника
Методы диагностики заболеваний кишечника
Инструментальные методы диагностики
Рентгенодиагностика
Рентгенодиагностика или ирригоскопия — это рентгенологический метод исследования толстого кишечника путем наполнения его барием через прямую кишку.
Томография
Это метод неразрушающего послойного исследования внутренней структуры органа (кишечника) посредством его многократного просвечивания.
Биопсия
Это ценный метод диагностики диффузных поражений слизистой кишечника. Биопсия проводится толстой иглой или троакаром. Материал, полученный при этом, подвергается микроскопическому исследованию.
Лапароскопия
Это хирургический метод проведения осмотра органов брюшной полости с помощью оптического прибора, вводимого в нее после наложения пневмоперитонеума и прокола брюшной стенки троакаром.
Диагностика хеликобактерной инфекции
Эксперсс-методы лабораторной диагностики
Они позволяют выявлять и идентифицировать наличие микроорганизмов в кишечнике пациентов. На анализ берется кровь больного (из вены или из пальца). Развитие и усовершенствование этих методов помогло получить ценную информацию об эпидемиологии хеликобактериоза и сыграло роль в понимании патогенеза этой инфекции.
Цитологическое исследование
Это изучение формы и структуры клеток ткани, которое проводится с помощью микроскопа.
Микробиологическое исследование
Это исследование микрофлоры кишечника. Оно необходимо, если имеется подозрение на кишечную инфекцию.
Гистологическое исследование
Это исследование образцов тканей, взятых из организма человека. Материал для гистологического исследования кишечника чаще всего получают с помощью биопсии.
Иммунологическое исследование
Это исследование иммунного статуса пациента: факторов неспецифического иммунитета и показателей клеточного и гуморального иммунитета. Затем проводится индивидуальный подбор иммуномодуляторов в соответствии с полученными результатами.
Лабораторные методы диагностики
Они представляют собой общий анализ крови, определение уровня альбумина, иммуноглобулинов, железа сыворотки, фолиевой кислоты, потовый тест и анализ кала и мочи. При подозрении на синдром Золлингера — Эллисона определяют уровень гастрина натощак и через 60 минут после еды. При подозрении на инфекционное заболевание необходимо исследование кала больного на скрытую кровь.
Следующая глава
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе